Отеки ног
Идиопатические отёки возникают без видимой причины, хотя без причины ничего не бывает, возникают у женщин бальзаковского возраста и несколько избыточного веса. Как правило, у мужчин они отмечаются на порядок реже. Отёчность заметна и на ногах, и на руках, особенно в жаркую погоду. Скорее всего, они имеют ту же причину, что и отёчность при предменструальном синдроме — цикличное колебание гормонов с избыточной продукцией эстрогенов и недостатке прогестерона. На короткое время изменяется сосудистая проницаемость и в тканях задерживается натрий, тянущий за собой воду. Переход в следующую фазу цикла уводит отёчность до следующего раза.
При нормальной беременности, во второй половине её, отекают стопы и лодыжки. Это обусловлено изменением уровня гормонов, дополняется некоторыми сложностями венозного оттока из-за увеличенной матки, а также гидростатическим давлением при продолжительном стоянии на ногах. Охранительный режим, когда физическая нагрузка беременной равномерно чередуется с горизонтальным положением тела с приподнятыми подушкой стопами, помогает избавиться от неприятной отёчности без дополнительных лекарственных средств. При патологии беременности, сопровождающейся повышением артериального давления и появлением белка в моче — протеинурии, тоже возникают отёки, но это уже серьёзно, и легко не пройдёт, необходимо лечение.


Отёки ног при заболеваниях сердечно-сосудистой системы
Отёки возникают при следующих патологических изменениях:
- острых и хронических болезных миокарда — сердечной мышцы;
- патологии клапанов — пороках сердца;
- изменениях коронарных сосудов — ишемии миокарда;
- нарушениях сердечного ритма — аритмиях;
- болезнях перикарда — сердечной сорочки.
Отёки входят в комплекс симптомов сердечной недостаточности, когда миокард не способен эффективно выполнять свою насосную функцию или дефекты клапанов не позволяют во время ритмичных сокращений камер сердца разделять предсердие от желудочка, что способствует обратному забросу и постоянному застою в камере остатка крови. При аритмии отделы сердца сокращаются неритмично, то есть неполноценно и не синхронно, нарушая кровоснабжение всех органов и тканей. В результате сбоя сердечных сокращений формируется застой крови в венозной системе.
Развитию сердечных отёков всё же предшествует одышка при физической нагрузке, а затем и в покое. Отёчность нарастает постепенно, начиная со стоп, утолщение мягких тканей двустороннее и симметричное, если нет сопутствующего варикозного поражения вен. Сначала отёчные ткани мягкие, как тесто, распространяясь вверх, застойная межтканевая жидкость меняет консистенцию в нижних отделах на более плотную. На стопе плотная консистенция тканей, в нижней трети голени чуть менее плотная, в средней трети эластичная, а под коленной чашечкой мягкая тестообразная. Отёчность усиливается к вечеру, к утру уплотнение тканей несколько уменьшается, но не проходит совсем.
Связь отёка с заболеванием сердечно-сосудистой системы устанавливается довольно быстро при осмотре пациента и обследовании. Достаточно сделать при аритмии ЭКГ, при клапанном пороке и изменении миокарда на рентгенограмме органов грудной клетки можно увидеть изменение границ сердца и застойные явления в лёгких. К сожалению, удаление отёчности ног возможно только при эффективном лечении первопричины — заболевания сердца. Конечно, на некоторое время помогает изгнание избыточной жидкости с помощью мочегонных препаратов, но быстро развивается устойчивость к лекарствам, приходится увеличивать дозы и добавлять целые мочегонные комбинации.
Закажите обратный звонок. Мы работаем круглосуточно
Отёки ног при заболеваниях вен
Отёки при варикозных узлах вен нижних конечностей далеко не первый симптом, они появляются при довольно запущенном процессе. Как правило, варикозная болезнь проявляется болезненной усталостью и неприятными ощущениями в икроножных мышцах, проходящими при ходьбе. Венозный отёк односторонний, при поражении варикозными узлами вен обеих конечностей отёчность двухсторонняя, но не симметричная. Мягкие ткани ноги плотные, при стоянии, особенно без движений, отёчность усиливается вместе с болезненными ощущениями. В горизонтальном положении с подушкой под стопой отёк уменьшается.
Отёчность развивается медленно, сначала в окололожечной области к вечеру появляется пастозность тканей, при прогрессировании процесса уплотнение мягких тканей распространяется выше лодыжки и становится ощутимым уже к середине дня. При тяжёлом поражении вен конечности отёки не проходят к утру даже при возвышенном положении ноги во время ночного сна. Беспокоит пациента не столько отёчность, сколько боли и быстро нарастающая усталость в ногах, к которым позже присоединяются трофические изменения кожи вплоть до незаживающих язв. При лечении венозной патологии уменьшается и отечность ног.
Отёки ног при атеросклерозе сосудов
При атеросклеротическом поражении артерий любого диаметра развивается ишемия — недостаток питания конечности, что выражается в уменьшении её объёма, как бы «усыхании» в размере. Но когда при сужении просвета артерии, она дополнительно закупоривается образующимся тромбом, возникает острая ишемия конечности, которая характеризуется увеличением отёчности ткани ниже уровня блока сосуда. При образовании тромба «на месте» ишемия нарастает постепенно, при приплывшем с током крови тромбе и не прошедшем по диаметру через атеросклеротическое сужение, что называется «эмболией» — ишемия развивается буквально в течение нескольких часов.
Внезапное прекращение артериального кровоснабжения — острая ишемия конечности сопровождается яркой клинической картиной с нарастающей интенсивностью болевого синдрома, онемением конечности с неприятными ощущениями — парестезиями. Кожа на фоне нарушения кровотока становится бледной, приобретает мраморные разводы, синеет и очень сильно отекает — «столбообразно». Состояние очень тяжёлое, требует срочного хирургического вмешательства для восстановления проходимости сосуда, во избежание развития гангрены с последующей ампутацией.
Отёки ног при почечной патологии
Отёки обусловлены развитием почечной недостаточности при остром или хроническом заболевании почек. Довольно длительное время патология почек может существовать скрытно, и даже обследование не всегда способно её выявить, если не нацелено на поиск патологии мочевыводящей системы. Как правило, почечная недостаточность в начальной стадии выявляется очень редко, но и при адекватной диагностике лечение заключается в соблюдение образа жизни при регулярных обследованиях. За несколько лет больной свыкается со своим диагнозом и вполне приличным состоянием, что забывает о нём. Прогрессирует недостаточность почек довольно споро, и отёчный синдром, как её важный симптом, развивается буквально за несколько дней.
Почечная недостаточность может развиться при любом заболевании почек или осложнении «на почки» сахарного диабета или системных заболеваний. К примеру, при остром или хроническом повреждении почечной структурной единицы клубочка — гломерулонефрите развивается, так называемый, нефритический отёк. Он локализуется в областях с рыхлой подкожной клетчаткой, начиная с лица — это по утрам «мешки» под глазами и толстые полупрозрачные от жидкости веки, которые объясняются больными просто: «чаю на ночь попил», и посему такой малостью не считает нужным обременять врача своим посещением.
При усугублении функциональной недостаточности почек отёчность быстро и почти равномерно распространяется по всему телу, стопы и голени как будто раздуваются, в отличие от сердечных отёков, к вечеру они несколько уменьшаются, но назавтра прибывают в ещё большем объёме. Долго не удастся ни обращать внимания на увеличивающуюся отёчность, потому что часто она сочетается с высоким давлением при снижении количества выделяемой мочи. Весь человек «раздувается как подушка» — это анасарка, появляется жидкость в полостях: брюшной, грудной, сердечной сорочке. В этой ситуации требуется гемодиализ и экстренная помощь. Эффективность уменьшения отёков зависит от результатов терапии почечной недостаточности.
Отёки ног при заболеваниях печени
При нарушении функции печени в результате острых и хронических гепатитов любой этиологии не производится в достаточном количестве белок альбумин, и развивается «безбелковый» отёк. Кроме того, при всяком патологическом процессе в печени формируется рубцовая соединительная ткань, вытесняющая печёночные клетки — гепатоциты. Рубцовая ткань — фиброз и цирроз мешает нормальному оттоку крови по венозной системе, сами вены брюшной и грудной полости деформируются варикозными узлами. В брюшной полости задерживается жидкость — асцит, который дополнительно нарушает циркуляцию крови и лимфы, формируя стойкий симметричный и довольно плотный отёк ткани, постепенно поднимающийся от стоп до брюшной стенки. Лечение асцитического синдрома очень сложное и со временем довольно бесперспективное, если нет возможности выполнить трансплантацию печени.
Отёки ног при заболеваниях лимфатической системы конечностей
Поражение лимфатических сосудов и узлов возможно при некоторых острых инфекциях и злокачественных опухолях, травмах пахово-бедренной области, а также после хирургического или лучевого лечения периферических лимфатических коллекторов, «насасывающих» лимфатическую жидкость из определённой анатомической зоны. Поражение лимфатической системы нижней конечности часто называют «слоновостью» из-за схожести формы ноги. Лимфатические отёки отличаются высокой плотностью и устойчивостью, односторонним поражением. При генетической неполноценности лимфатической системы — идиопатической лимфедеме поражение ног двустороннее, но всегда асимметричное.
Отёчность нарастает постепенно, начиная с лимфедемы — мягкого увеличения тыла стопы, которая со временем становится похожей на подушечку, пальцы при этом совершенно нормальных размеров. Постепенно происходит прорастание кожи и клетчатки соединительной тканью с постепенным замещением их рубцовой структурой. Нога как будто одета в небрежно пошитую ватную штанину с разрыхлениями и перемычками, грубыми складками, неправильной формы подушками и мелкими впадинами. Небольшая ранка кожи заживает неделями, из неё сочится прозрачная лимфа, инфицирование стафилококком может привести к рожистому воспалению, существенно усугубляющему имеющийся лимфостаз. Рожистое воспаление часто рецидивирует и каждое обострение дополняет дефекты мягких тканей ноги.
Острый лимфатический отёк — лимфедема развивается при опухолевом поражение паховых, бедренных и забрюшинных лимфатических узлов, а также при большой опухоли органа малого таза. Это очень болезненный, быстро нарастающий отёк ноги, которая становится похожей на столб с мраморными разводами на бледной синюшной коже. При острой блокаде лимфатического оттока отмечаются выраженные трофические нарушения мягких тканей и мелкие тромбозы вен нижних конечностей, нога холодная «как лёд» и пульсация сосудов ослаблена.
Отёк приносит невыразимо болезненные страдания, движения в суставах невозможны из-за запредельного напряжения мягких тканей, больному кажется, что при движении кожа разорвётся. Восстановить функцию поражённого опухолью лимфатического коллектора практически невозможно. Регрессия лимфатического отёка возможна при высокочувствительных к химиотерапии злокачественных опухолях лимфатической системы и злокачественных опухолях яичка, но не при метастазах рака в лимфатические узлы.
Как определить, что отеки вызваны болезнью почек
Отеки почечного происхождения появляются при заболеваниях мочевыделительной системы вследствие нарушения механизмов регуляции водно-солевого баланса. Не всегда отечность появляется на ранних стадиях патологий, потому появление такого признака – повод обратиться к врачу. Чем быстрее будет проведена правильная интерпретация состояния, тем легче будет начать лечение.
Патогенез почечных отеков
Механизм образования почечных отеков связан с такими явлениями у пациентов нефрологического профиля:
- массовая потеря белка с мочой;
- снижение концентрации альбумина в плазме;
- гиперлимидемия;
- усиленное движение жидкости из внутрисосудного пространства.
У больных обнаруживают высокое соотношение натрия и калия в моче, что свидетельствует о нарушении водно-электролитного баланса.
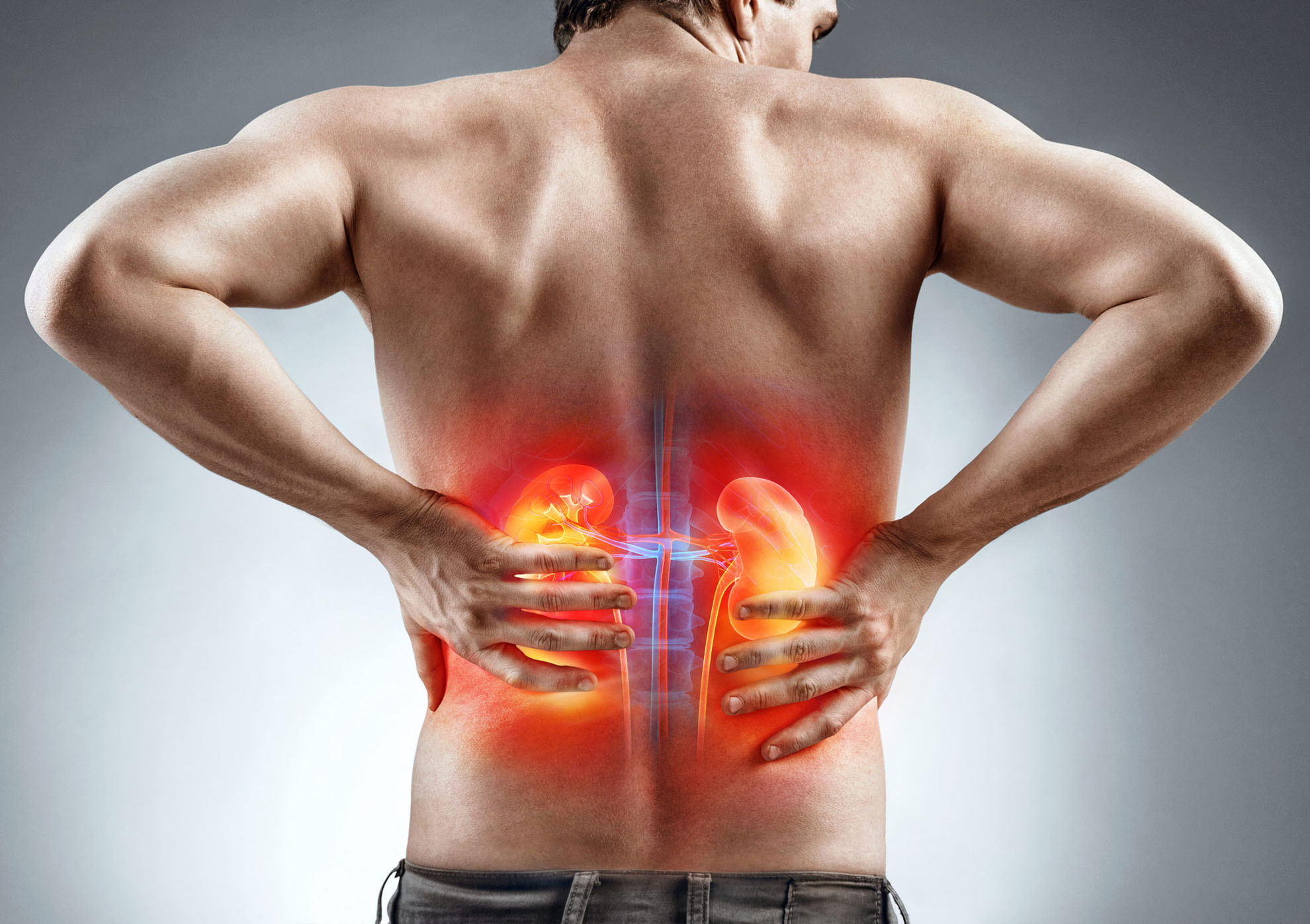
Механизм появления такого симптома все еще до конца не изучен, но характерная картина указывает врачу на пиелонефрит, гломерулонефрит. Фильтрация и выведение мочи нарушаются и при кистах почек, доброкачественных или злокачественных новообразованиях.
Характеристика отеков почечного происхождения
Заболевания мочевыделительной системы сопровождаются отеками с такими особенностями:
- стремительное отекание – менее, чем за сутки;
- наибольшая интенсивность – на лице, под глазами, на руках и ногах, брюшной стенке;
- при смене позы и активном движении жидкость смещается;
- поверхность отечной кожи мягкая, бледная.
Отеки почечного происхождения появляются сначала на лице утром, но при острых патологиях и запущенных хронических стадиях пациент может страдать отечностью круглосуточно.
Как отличить сердечные отеки от почечных
Отечность при заболеваниях сердца и сосудов развивается медленно – от нескольких недель до 2–3 месяцев. Особенно заметна вечером. Вначале появляется на ногах и внизу живота, следующий этап – отек брюшной полости и увеличение печени, заметное при пальпации живота.

Для почечных отеков характерна локализация на лице, с течением болезни распространяются и на конечности. Контур лица обвисает и смещается, кожа становится рыхлой, а под глазами – синюшной. Печень не увеличена. Достоверную дифференциальную диагностику может провести только квалифицированный врач на осмотре.
Сопутствующие симптомы
Диагностика почечных отеков начинается с оценки клинической картины. Для урологического профиля болезни она включает следующие жалобы:
-
;
- боли в пояснице – стреляющие и тянущие;
- снижение суточного объема мочи;
- слабость, вялость.
Результаты лабораторной диагностики указывают на протеинурию, изменение содержания натрия и калия. Суточные пробы показывают сниженный объем диуреза.
Методы диагностики
При обнаружении характерных отеков обратитесь за консультацией к урологу – чем раньше будет поставлен диагноз, тем меньше осложнений ждет пациента в будущем. Не занимайтесь самолечением и не откладывайте визит к врачу!
Специалист подберет подходящие методы диагностики:
- биохимический и общий анализ крови;
- общий клинический анализ мочи, бакпосев, суточный диурез;
- УЗИ, КТ, МРТ с контрастом;
- допплерография сосудов почек.
По результатам исследований уролог назначит медикаментозную терапию в стационаре или амбулаторно. Если есть показания к оперативному вмешательству, врач предложит малоинвазивные методики с коротким периодом реабилитации.
Клиника урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова проводит качественную диагностику при почечных отеках и предлагает самые современные методики лечения в урологии. Прием ведут врачи высшей категории, доктора медицинских наук.
Акопян Гагик Нерсесович – врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Ушиб спины, поясницы причины, симптомы, методы лечения и профилактики
Ушиб позвоночника относится к лёгким травмам, однако симптоматику и характер развития данного повреждения нельзя отнести к таким. Поражение поясничного отдела позвоночного столба характеризуется растяжением мышечных тканей, повреждением участков кости. Избежать серьёзных осложнений получится при своевременной помощи больному. Если не заниматься лечением, игнорировать ушиб поясницы ухудшается качество жизни пострадавшего.
Симптомы
Поясничный отдел подразумевает 5 позвонковых фрагментов, его главная задача — удержание туловища в правильном положении. Пол человека не оказывает влияния на вероятность возникновения ушибов. Данная травма диагностируется в 12 случаях из 100 среди повреждений опорно-двигательной системы. Клиническая картина зависит от тяжести травмы:
- лёгкая степень характеризуется повреждением только мягких тканей, неврологические симптомы отсутствуют;
- средняя степень травмы подразумевает непроводимость спинного мозга, сопровождающуюся парестезией;
- тяжёлая степень подразумевает утрату проводимости спинного мозга, лечение не помогает устранить неврологическую симптоматику.
Тяжесть повреждения зависит от силы, которая была приложена к пояснице. Ушиб данного отдела может сопровождаться следующей симптоматикой:
- возникновение отёчности в поражённого участка;
- болезненные ощущения в области травмы;
- хроническая усталость;
- нарушенная походка;
- болевой синдром в нижней области позвоночника;
- нарушение работы органов малого таза;
- дисфункция репродуктивной системы;
- отсутствие рефлексов у сухожилий.
Если после получения травмы симптоматика с каждым днём усиливается, появляются проблемы с работой мочеиспускательной и половой системой, требуется обратиться к врачу.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Февраля 2022 года
Содержание статьи
Причины
Факторов, которые могут привести к ушибу спины — множество. В данной области располагается большое количество мышечных тканей, по этой причине возникновение ушибов в пояснице встречается редко. Врачи выделяют несколько распространённых причин, которые приводят к ушибу спины:
- дорожные происшествия, например при ударах о руль или кузов автомобиля;
- драка или участие в спарринге;
- удар в область спины, при контакте с тупым предметом высока вероятность получения ушиба;
- падение с высоты;
- несоблюдение техники безопасности при занятиях спортом.
Диагностика
После получения травмы требуется обратиться к травматологу или хирургу. Доктор проводит инструментальные методы обследования с целью определения точного расположения ушиба, тяжести повреждения, характера травмы. Изначально проводится опрос пациента, учитываются его жалобы, выясняются причины получения травмы, затем доктор пальпирует поражённую область. Для определения рефлексов сухожилий, характера болезненных ощущений назначают консультацию невропатолога. Больного направляют на рентгенографию позвоночника для определения тяжести ушиба. При наличии сомнений или трудностей в постановке диагноза пациента направляют на компьютерную томографию. Перед составлением курса лечения врач может направить пациента на биохимический анализ крови для определения более эффективного препарата или способа терапии.

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Компьютерная электроэнцефалография

Чек-ап (комплексное обследование организма)
Лечение
Курс лечения направлен на избавления от симптоматики, снижение риска возникновения осложнений. Также требуется оказать больному первую помощь. После травмы спины требуется зафиксировать пострадавшего в одном положении, транспортировка осуществляется на носилках. При наличии кровоточащих повреждений следует наложить бинт. Самолечение недопустимо, при получении ушиба спины требуется консультация врача.
Медикаментозное лечение
Медикаментозное лечение используется при лёгкой степени повреждения и подразумевает использование лекарственных препаратов местного характера в комплексе с внутримышечными средствами. Для устранения болезненных ощущений назначают нестероидное средство. С целью избавления от мышечных спазмов больному прописывают релаксант. Витамины группы B уменьшают дискомфорт, стимулируют мышечную проводимость. При наличии судорожного синдрома назначают противосудорожное средство. Больному на момент лечения требуется постельный режим. Для снижения риска возникновения пролежней назначают антибактериальные средства. Анаболики способствуют заживлению тканей, восстановлению обменных процессов. Антикоагулянты врачи назначают для снижения риска формирования тромбов.
Хирургическое лечение
Оперативное вмешательство требуется при низкой эффективности лекарств или средней, тяжёлой степени ушиба. Хирургическое лечение подразумевает устранение деформации позвоночника, восстановление нервных окончаний. После операции пациенту требуется носить эластичный корсет для уменьшения нагрузки на поражённую область. Также проводят физиотерапевтическое лечение.
Профилактика
Полностью исключить риск ушиба поясничного отдела позвоночника не удастся, однако существуют меры, уменьшающие вероятность получения травмы:
- избегать интенсивных физических нагрузок;
- отказаться от употребления спиртных напитков, курения, приёма наркотиков;
- соблюдать технику безопасности во время тренировок или на производстве;
- ежедневно заниматься физической культурой;
- чаще гулять на свежем воздухе;
- не забывать использовать средства индивидуальной защиты;
- при получении ушиба спины своевременно обратиться к врачу.
Осложнения
Серьёзные последствия возможны при отсутствии лечения или позднем обращении к врачу. Также осложнения появляются при несоблюдении рекомендаций врача или выраженной деформации позвоночника:
Ушиб позвоночника
Ушиб позвоночника – это травма мягких тканей в зоне позвоночного столба и околопозвоночной области. Может возникать в результате падения на спину или удара по спине в быту, во время занятий спортом, дорожно-транспортного происшествия, природной или промышленной катастрофы. Проявляется болью, припухлостью и ограничением движений. В легких случаях страдают только мягкие ткани спины, при тяжелых повреждениях возможна контузия спинного мозга с развитием неврологической симптоматики. Для уточнения диагноза используют рентгенографию, миелографию, МРТ, КТ и другие исследования. Лечение консервативное.
МКБ-10
Общие сведения
Ушиб позвоночника – травма позвоночника, при которой страдают мягкие ткани, окружающие позвоночный столб. Большинство ушибов легкие, неврологическая симптоматика не выявляется. При тяжелых ушибах позвоночника может наблюдаться сотрясение или ушиб спинного мозга, сопровождающиеся преходящими неврологическими нарушениями. Повреждения могут возникать у лиц любого возраста и пола, однако чаще страдают дети, молодые люди, ведущие активный образ жизни, и мужчины трудоспособного возраста. Лечение не осложненных ушибов позвоночника проводят специалисты в области травматологии и ортопедии. При осложненных ушибах (с неврологической симптоматикой) требуется помощь невролога или нейрохирурга.

Причины
Ушибы позвоночника могут возникать при падении на спину: на улице во время гололеда, при подскальзывании на твердой гладкой поверхности (например, в ванной комнате или в административном помещении с мраморными полами) при занятиях конькобежным, горнолыжным и другими видами спорта, воздействии взрывной волны, завале в шахте, завале при обрушении жилого здания во время землетрясения и т. д.
Причиной ушиба шейного отдела нередко становится так называемая хлыстовая травма – резкое движение головой вперед или назад при экстренном торможении автомобиля во время ДТП. Реже при автодорожных происшествиях возникают травмы грудного и поясничного отдела позвоночника. Кроме того, ушибы позвоночника часто образуются во время отдыха на воде. Пострадавший либо ныряет в воду вниз головой и ударяется о дно или о воду, повреждая шейный отдел, либо падает на воду плашмя и травмирует грудной и поясничный отделы.
Классификация
Выделяют три степени ушиба позвоночника:
- Легкий ушиб позвоночника. Страдают только поверхностно расположенные мягкие ткани (кожа, мышцы, подкожная жировая клетчатка). Неврологические симптомы отсутствуют.
- Ушиб позвоночника средней тяжести. Сопровождается сотрясением спинного мозга. Патологические изменения обусловлены запредельным торможением проводимости по нервным волокнам. Наблюдаются преходящие неврологические нарушения, исчезающие в срок от нескольких часов до 2-3 недель.
- Тяжелый ушиб позвоночника. Сопровождается ушибом спинного мозга. Функциональные патологические изменения сочетаются с патоморфологическими нарушениями (кровоизлияниями в ткань спинного мозга, образованием очагов некроза). Неврологическая симптоматика выражена ярче, чем при сотрясении, срок восстановления колеблется от 3 до 4-5 недель. Возможны остаточные явления (парезы, нарушения чувствительности, арефлексия, гипо- или гиперрефлексия и т. д.).
Виды ушиба позвоночника
Ушиб позвоночника без повреждения спинного мозга
Задержка дыхания в момент травмы отсутствует. Пациента с ушибом позвоночника беспокоят боли в спине, усиливающиеся при активных движениях, стоянии и ходьбе. При осмотре выявляется локальный отек, краснота или синюшность. Иногда образуются гематомы. Пальпаторно определяется напряжение мышц и локальная болезненность в области ушиба. Давление на остистые отростки безболезненно или сопровождается незначительной болезненностью, обусловленной повреждением поверхностных мягких тканей.
Для исключения перелома позвоночника назначают рентгенографию. В сомнительных случаях дополнительно используют КТ позвоночника или МРТ. При подозрении на незначительные неврологические нарушения пациента направляют на осмотр к невропатологу или нейрохирургу. Лечение проводится врачом-травматологом в травмпункте. Пациенту рекомендуют постельный режим. Для разгрузки позвоночника спать лучше на жесткой поверхности (можно подложить под матрас деревянный щит) с валиком под областью поясницы.
К зоне поражения в первые дни советуют прикладывать холод за исключением тех случаев, когда ушиб располагается в проекции почки. В последующем назначают УВЧ, рекомендуют прикладывать к области ушиба сухое тепло, использовать рассасывающие и согревающие мази. Исход обычно благоприятный, все симптомы ушиба исчезают в течение нескольких недель. В отдельных случаях возможно развитие посттравматического остеохондроза.
Ушиб позвоночника с повреждением спинного мозга
Такие ушибы чаще возникают при высокоэнергетических травмах (падении с высоты, ДТП, завалах, прыжке в воду вниз головой и т. д.). В момент повреждения появляется резкая боль. Характер неврологических нарушений зависит от локализации ушиба. При ушибах шейного отдела может выявляться птоз, сужение зрачков и патологическая сухость лица. В ряде случаев (при вовлечении в процесс ствола мозга) наблюдаются нарушения сердечной деятельности, нарушения глотания и икота.
Возможны дыхательные расстройства: затруднения дыхания либо форсированное дыхание с использованием мышц шеи, груди и спины. При тяжелых ушибах спинного мозга развивается остановка дыхания и смерть. В зависимости от тяжести травмы спинного мозга может наблюдаться тетраплегия, тетрапарез или легкая слабость в конечностях в сочетании с нарушениями чувствительности. При поражении верхних шейных позвонков возникает спастический паралич всех четырех конечностей, при поражении нижних – спастический паралич нижних конечностей и вялый – верхних. Рефлексы снижены или отсутствуют.
Ушибы грудного отдела позвоночника с сотрясением или ушибом спинного мозга проявляются нарушениями чувствительности по проводниковому типу в сочетании с параличом, парезом или слабостью нижних конечностей. Снижаются или исчезают брюшные рефлексы. Возможны кардиалгии. Возникают нарушения функции тазовых органов различной степени выраженности. Ушибы поясничного отдела позвоночника сопровождаются вялым параличом отдельных участков нижних конечностей и нарушениями чувствительности (верхняя граница двигательных нарушений и нарушений чувствительности зависит от уровня поражения спинного мозга). Могут наблюдаться дисфункции тазовых органов. Характерно раннее развитие пролежней. Часто возникают циститы.
На догоспитальной стадии ушиб позвоночника невозможно дифференцировать от более тяжелых повреждений, в том числе – от нестабильных переломов позвоночника. Поэтому при оказании первой помощи нужно исходить из того, что любое движение может привести к ухудшению состояния пострадавшего и усугублению неврологической симптоматики. Больного ни в коем случае нельзя ставить на ноги, просить сесть, грубо передвигать, сгибать туловище и т. д.
Если при транспортировке есть возможность уложить пострадавшего на твердую поверхность (например, на деревянный щит или снятую с петель дверь), его следует аккуратно туда переместить и положить на спину, стараясь как можно меньше тревожить позвоночник. Если из подручных средств транспортировки доступны только носилки, больного укладывают на живот, постаравшись предварительно выровнять поверхность носилок одеялами или свернутой одеждой. При этом нужно следить, чтобы спина пострадавшего оставалась разогнутой.
Пациента перекладывают на носилки или щит втроем, одновременно удерживая его за голову, грудь, поясницу, область таза и область коленных суставов, а затем привязывают к средству транспортировки, используя широкие ремни или ленты. Перед перемещением пострадавшему вводят обезболивающие препараты. При повреждении шейного отдела обездвиживают шею, используя специальный воротник или плотную ткань, свернутую в несколько слоев.
После проведения этих мероприятий пациента срочно доставляют в травматологическое, нервное или нейрохирургическое отделение для дальнейшего обследования и лечения. План обследования включает в себя рентгенографию позвоночника, подробный неврологический осмотр, спинномозговую пункцию, МРТ позвоночника, миелографию и другие исследования. Лечение проводят в условиях стационара.
Пациента укладывают на кровать со щитом. Для улучшения кровоснабжения и стимуляции нейронов назначают метилпреднизолон. Применяют обезболивающие препараты, диазепам, фенитоин и витамин Е. Используют физиотерапевтические процедуры и ЛФК. Осуществляют мероприятия по профилактике пролежней и инфекционных поражений мочеполовой системы. По окончании острого периода проводят реабилитационные мероприятия, при необходимости больных направляют в специализированные центры и санатории.
При сотрясениях спинного мозга исходом становится полное выздоровление. В случае ушиба прогноз менее благоприятный – при незначительных повреждениях нарушения движений и чувствительности исчезают в течение 4-5 недель, но реабилитационный период может занимать до полугода и более. В отдаленном периоде после тяжелых ушибов остаточные явления (параличи, парезы, выпадения чувствительности) могут сохраняться в течение всей жизни.
Синяк не пустяк
Неудачно обогнули угол стола или камина? Слишком активно оттачивали талию на хулахупе? И вот он синяк — гематома. Неприятно, конечно, но точно знаем — пройдет. А вот откуда спонтанные синяки, которые образуются вроде бы без причины. Они — не «ручная работа» соперника по боксерскому рингу и не результат падения с роликов или сноуборда. Тогда в чем же дело? Оказывается, все может быть куда серьезнее, чем предполагалось.
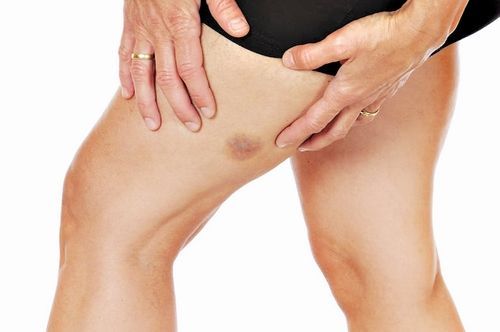
«Сразу определимся — беспричинных синяков не бывает. Однако повод их появления не всегда очевидный. Между тем любая гематома — это кровоизлияние в кожу и подкожную клетчатку, когда повреждаются самые тонкие и ранимые сосуды — капилляры. Случается, что нарушается целостность вен. И здесь очевидно: чем крупнее сосуд, тем больше кровоизлияние, — вводит в курс дела заведующий 2–й кафедрой внутренних болезней БГМУ, профессор Николай Сорока.
— Одна из наиболее частых причин появления синяков — болезнь Шенлейн–Геноха (старое название геморрагический васкулит). Заболевание приводит к ломкости сосудов, из–за чего появляются кровоподтеки на ногах, животе, спине. Например, у детей причиной этого становится перенесенная вирусная инфекция и прием лекарственных средств. Подхватили ангину или ОРВИ, принимают жаропонижающие и антибиотики, а через 1 — 2 дня тело обсыпают мелкоточечные синяки. Что стало первопричиной их появления, инфекция или действие лекарств, сказать затруднительно».
Нарушение свертывающей системы крови — еще один серьезный повод для самопроизвольных синяков. Классический пример: гемофилия — неизлечимое наследственное заболевание. Незначительный удар или сдавление — на коже мгновенно возникают гематомные кровоподтеки. Еще большую тревогу вызывает угроза кровоизлияний во внутренние органы.

Большие разлитые синяки могут появиться у людей, которым назначены антикоагулянты — препараты, разжижающие кровь. В том числе известный всем варфарин и даже аспирин. «Его долгое время рекомендовали для предупреждения развития тромбозов, инфарктов и инсультов. Однако сегодня врачи отказываются от широкого назначения этого препарата как метода первичной профилактики сердечно–сосудистых заболеваний, — уточняет Николай Федорович. — В Европе были проведены исследования с участием 10 тысяч пациентов. В результате подтвердилось: если человек не перенес сосудистую катастрофу, при этом принимает аспирин для профилактики, это не влияет на риск инсульта или инфаркта. Однако повышает вероятность кровотечений. Ведь препарат изменяет функцию тромбоцитов, что провоцирует кровоизлияния».
Потому сегодня врачи намного строже относятся к таким назначениям. Чаще используя аспирин как вторичную профилактику. Это значит, он эффективен для людей, перенесших инфаркт миокарда, у кого уже есть стенокардия или нарушения сердечного ритма. Одним словом, на всякий случай пить аспирин рискованно и неоправданно. Кстати, не только этот препарат может стать причиной внезапных кровоизлияний, но и другие нестероидные противовоспалительные средства, которые принимают, чтобы избавиться от головной боли, ощутимого дискомфорта в суставах, позвоночнике.
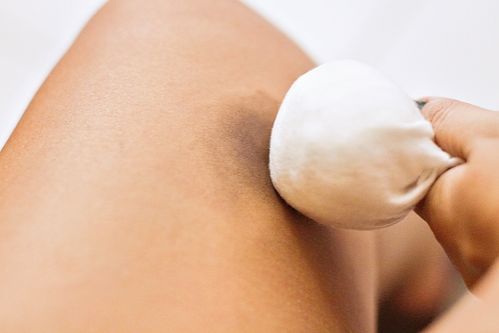
Функция кровяных шариков — тромбоцитов — чрезвычайно важна. Во время ранения — бытового или боевого — эти помощники помогают образованию микротромба, который не дает организму потерять много крови. Когда тромбоцитов недостаточно (их норма — 150 — 350 тысяч на микролитр крови; проблемой считают показатель менее 100; когда он еще ниже — менее 70, это расценивают как явную угрозу здоровью), возникает опасность повреждения сосудов и кровоизлияний. Такое состояние называют тромбоцитопения.
Случается, что при количественной норме тромбоциты «недобросовестно» выполняют свои обязательства. Происходит это, как уже отмечали, при неоправданном приеме аспирина. Отсюда микроциркуляторные синяки. Выглядят они как множественные мелкие кровоизлияния до 1 — 3 мм. Обычно появляются спереди голени, на сгибательных поверхностях коленных и локтевых суставов, иногда ягодицах.

Появление мелких точечных кровоподтеков на коже связывают с нарушением работы печени, где образуются факторы свертывающей системы крови. При циррозе и гепатитах такая функция нарушена. Это и есть корень зла — истинная причина появления синяков даже при надавливании и прикосновении к коже. Причем такие гематомы достаточно долго не исчезают. Прояснить ситуацию помогает анализ крови на ферменты печени.
Когда у людей пожилого возраста мелкоточечные синяки внезапно обсыпают кожу ног, врачи назначают обследование по поводу онкологического заболевания. Ведь нередко это один из первых симптомов рака легких.
Диагноз варикозное расширение вен — уже немалая вероятность кровоизлияний. Ведь возрастает давление крови в венах! Отсюда гематомы без травм и ушибов. К варикозу нельзя относиться несерьезно. На консультации у флеболога можно определиться с планом лечения от профессионально подобранного компрессионного трикотажа до оперативного вмешательства.
Наконец, банальный недостаток в организме витаминов С и Р опять же дает повод для кровоподтеков. Так как дефицит аскорбиновой кислоты тормозит синтез коллагена соединительной ткани, что не дает сосудам оставаться упругими и не травмироваться. Когда дефицит витаминов восполнен, сосуды укрепляются, снижается их проницаемость. А значит, риски кровоизлияния минимальны. Потому нередко врачи назначают известный многим аскорутин. Этот препарат — сочетание аскорбиновой кислоты и рутина, который целенаправленно действует на уплотнение сосудистой стенки.
Одним словом, причины внезапных синяков могут быть самыми разными — от воспаления сосудов до злокачественной опухоли. Расставить все точки над «i» в этом сложном вопросе поможет назначенная врачом диагностика.
С течением времени синяк заметно меняется внешне, он словно цветет. Происходит это под влиянием ферментов, разрушающих гемоглобин. Сначала имеет красноватый оттенок, после — синий и фиолетовый. Позже заметно зеленеет, становится коричневатым и, наконец, желтеет. Обычно от кровоизлияния до рассасывания гематомы проходит 10 — 14 дней.
С небольшой гематомой от физической травмы несложно справиться в домашних условиях, используя лед, гепариновую мазь или гель троксевазин. Если же она обширная, обязательно удаляют ее хирургически. Иначе большое количество крови — иногда до 200 мл застаивается, что может вызвать нагноение и абсцесс. Случается подобное при — гемофилии или передозировке антикоагулянтов. Например, варфарина — препарата, который часто назначают после протезирования аортального или митрального клапанов сердца.
Мышечная боль — при каких заболеваниях болят мышцы?

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 12.11.2021
- Время чтения: 1 mins read
Мышечная боль беспокоит людей всех возрастов. Чаще всего симптомы проходят через сутки или несколько дней, а боль не настолько сильная, чтобы ее нельзя было терпеть. Однако любая боль – это сигнал о том, что в организме происходят необычные процессы, поэтому на этот симптом необходимо адекватно реагировать.
Мышечная боль — где болит?
Мышечной болью пациенты называют любые боли в мягких тканях, но что именно болит, может установить только доктор.
Боль может затрагивать соединительные ткани, такие как связки, сухожилия. Часто ощущается в конечностях, области шеи, спины и плеч, но иногда пациенты также жалуются на головные боли, которые довольно часто связаны с мышечным напряжением.
Классические причины мышечной боли
Существует множество причин мышечной боли, боли в мышцах могут быть вызваны абсолютно разными факторами. Самый известный — физическое перенапряжение. Но не только. Мышечная боль может предупреждать о серьезных проблемах.
- Физическая активность . Мышцы обычно болят у тех, кто только начал заниматься спортом. Чтобы заработать болевые ощущения, достаточно сделать пробежку или поиграть в большой теннис. Тогда на следующий день будут ныть ноги. Снять такую боль несложно: нужен массаж слегка напряженной мышцы, покой, а при сильной боли можно принимать анальгетики и противовоспалительные средства. Чем хуже состояние, тем дольше придется возвращаться к норме.
- Травмы . Этот тип боли может быть вызван локальными синяками или травмами.
- Неправильная осанка . Может вызвать различные боли, поэтому всегда важно следить за положением тела.
- Следствие вирусной или бактериальной инфекции . Второй довольно частый и безопасный тип мышечной боли — связанный с общей инфекцией, например, гриппом. Грипп – это вирусная инфекция, поражаемая дыхательную систему. Основные симптомы гриппа — лихорадка, кашель, насморк и боль в горле. Также возможна боль в теле или мышцах – обычно боль в мышцах спины, рук или ног. При гриппе боль временная. Чтобы мышцы перестали болеть, достаточно следовать рекомендациям врача: лежать в постели и принимать назначенные лекарства.
- Побочный эффект лекарств . Некоторые больные страдают из-за болей в мышцах после общей анестезии – это результат побочного действия миорелаксантов. Также мышечная боль может быть побочным эффектом химиотерапии и терапии статинами, снижающей уровень холестерина. Боли в мышцах могут вызывать ингибиторы АПФ (снижают давление) и кокаин.
- Недостаток витаминов и минералов . Мышечная боль может возникать из-за неправильного питания: если организм нуждается в определенных витаминах и минералах, общее самочувствие ухудшается и могут возникать различные виды болей. Например, дефицит витамина D препятствует усвоению достаточного количества кальция. В этом случае организм «вытягивает» кальций из костей. Истончение костей может в конечном итоге привести к остеопорозу. Недостаток калия приводит к гипокалиемии.
- Стресс . Синдром хронической усталости, то есть неопределенные мышечные боли, сопровождающиеся недомоганием и чувством полного истощения и уныния. В этом случае боли проходят вместе с устранением причин, например, смена работы, примирение с родными и т.д. Исследования показали, что во время стресса выделяется гормон, повышающий мышечную чувствительность и напряжение. Мышечная боль, вызванная стрессом, может повлиять на любую группу мышц. Боль также может переходить от одной группы мышц к другой.
Стресс и боль связаны, поэтому может быть трудно определить, как началась боль и как ее погасить. Стресс может негативно повлиять на качество сна и дыхания. Плохой сон и проблемы с дыханием могут усугубить мышечную боль и отек. При таких болях нужно обратиться к психотерапевту.
Опасные причины болей в мышцах
Не все мышечные боли связаны со стрессом, напряжением и физической активностью. Некоторые медицинские объяснения появления этого симптома включают в себя:
- Заболевание периферических сосудов . Т. е. сужение кровеносных сосудов верхних и нижних конечностей или диабетическая или алкогольная невропатия.
- Патология щитовидной железы . Иногда мышечная боль возникает при гипотиреозе, гипертиреозе (недостаточность щитовидной железы или повышенная активность).
- Миозит . Тогда она начинается внезапно, а утром пациент может ощущать мышечную скованность. При миозите боль в мышцах настолько сильная, что больно даже прикасаться к ним. Популярные анальгетики, как правило, не приносят облегчения. Причиной миозита может быть, например, ревматоидный артрит.
- Миофасциальный болевой синдром . Связан с воспалением мышечных соединительных тканей — фасциаций.
- Ревматические заболевания . Сюда относятся внесуставные болевые синдромы (например, фибромиалгия, боль длится более 3 месяцев), спинально-корешковые болевые синдромы, остеопороз, системные заболевания соединительной ткани (например, ревматоидный артрит), артриты с поражением позвоночника (например, анкилозирующий спондилит) и другие.
Основные симптомы фибромиалгии: широко распространенные мышечные боли с болезненными точками мышечного напряжения, боли в сухожилиях, стойкая усталость, часто сопровождающаяся такими симптомами, как парестезия (чувство онемения), нарушение сна, депрессия, синдром раздраженного кишечника.

Причины болей в мышцах. Фото лицензировано: Envato Elements Item
Инвалидизирующие заболевания, сопровождающиеся болями в мышцах
Существуют очень опасные патологии, при которых возникают боли и слабость в мышцах, спровоцированные аутоиммунными нарушениями, такими как волчанка, дерматомиозит и полимиозит. Этиология этих заболеваний в основном неизвестна, но если их не лечить, они могут вызвать постоянную инвалидность.
Полимиозит (ПМ), дерматомиозит. Воспалительная миопатия может возникнуть в любом возрасте, но чаще всего между 30 и 50 годами. Женщины болеют полимиозитом в 2-3 раза чаще, чем мужчины.
Характерный симптом, возникающий у всех пациентов, — боль и слабость мышц, особенно плечевого и поясничного поясов. Заболевание может протекать с поражением кожи, тогда ставится диагноз дерматомиозит (СД).
Воспалительные изменения при этих заболеваниях также происходят в мышцах сердца, горла, гортани, пищевода и в интерстициальной ткани легких. У каждого четвертого пациента с ПМ/ДМ можно обнаружить сосуществование рака.
Другое заболевание мышц — ревматическая полимиалгия. Это заболевание пожилого возраста, симптомом которого является боль и скованность мышц плечевого пояса, реже тазобедренного пояса, без их слабости и атрофии. Она может быть связана с воспалением артерий, особенно височных и глазных артерий, что часто приводит к потере зрения.
Виды мышечной боли
- Легкая боль. Естественное явление после любой физической активности.
- Резкая боль . При травме мышечная боль может возникнуть сразу или через определенный период времени.
- Вялые боли. Если в анамнезе имеется вирусное заболевание, мышечная боль может возникнуть позже.
- Нарастающая боль . Мышечные боли могут возникать во время тренировки и увеличиваться до тех пор, пока нагрузка не уменьшится. В этом случае отдых — лучшее лекарство.
- Мышечный болевой синдром. Обычно проявляется как локальная боль в мышцах и мягких тканях, которая имеет тенденцию быть неострой, купающейся, и длится довольно долго. Мышечный болевой синдром может возникнуть в результате травм, чрезмерных физических нагрузок, усталости и т.д. Также такая боль может быть связана с неправильной осанкой, артритом и заболеваниями внутренних органов.
- Мышечные спазмы . Проявляются непроизвольными мышечными сокращениями, которые, как правило, очень болезненны. Мышечные спазмы чаще всего ощущаются в ногах, и могут возникать из-за различных факторов – из-за чрезмерных физических нагрузок, низкой температуры окружающей среды или нервозности.
Мышечные спазмы обычно повторяются – они появляются и проходят, а через некоторое время повторяются вновь. Иногда мышечные спазмы посылают сигналы о серьезных заболеваниях или расстройствах центральной нервной системы, поэтому эти симптомы не стоит игнорировать.
Боль после травм
Мышечные боли после легких травм обычно проходят в течение недели. Однако если боль сохраняется более недели, то следует обратиться за помощью к физиотерапевту.
Мышечные травмы включают ушибы (синяки) и растяжения:
- Растяжение связок первой степени . Очень легкая травма, не требующая лечения.
- Растяжение связок второй степени. Травма средней тяжести, проявляющаяся болью, ушибами, отеками и слабостью мышц. Заживление растяжений связок второй степени ускоряется физиотерапией.
- Растяжение связок третьей степени. Серьезная травма, проявляющаяся разрывом мышцы. При наличии разрыва мышц ощущается боль, появляются синяки, конечности становятся слабее. В этом случае важно посетить врача, так как только после обследования будет понятно, нужна ли операция или мобилизация (предотвращение движения травмированной части тела.
Также необходим последующий визит к физиотерапевту, так как составленный этим врачом план реабилитации ускорит процесс выздоровления.
Когда обратиться к врачу по поводу мышечной боли
Мышечные боли не всегда невинны и безвредны. В некоторых случаях для устранения основной причины домашнего лечения недостаточно.
Записаться к врачу нужно, когда:
- боль сохраняется после нескольких дней лечения в домашних условиях;
- сильные мышечные боли возникают без видимых причин;
- мышечная боль, сопровождается сыпью;
- мышечная боль возникла после укуса клеща;
- боль сопровождается покраснением или отеками;
- боль началась после смены лекарств;
- боль сопровождается высокой температурой.
Симптомы, сопровождающие боль в мышцах, требующие срочной медицинской помощи:
- внезапное появление отека или уменьшение мочи;
- затрудненное глотание;
- рвота или лихорадка
- затрудненное дыхание
- скованность шеи
- ослабленность мышц
- невозможность двигать пораженной конечностью.
Диагностика при болях в мышцах — тип боли имеет значение
Мышечная боль может сигнализировать об очень серьезных заболеваниях. Наблюдение за болью помогает врачу поставить диагноз. Важны следующие показатели:
- как долго длится боль;
- связана ли она с физическими нагрузками;
- какова реакция на популярные анальгетики;
- является ли боль тупой или это внезапная и острая боль;
- не связана ли оно с приемом лекарств;
- дополнительные симптомы — скованность, слабость, лихорадка, нарушения сна;
- время проявления — днем или ночью.
Когда четкой причины боли нет и она не проходит через неделю – следует обратиться к врачу. Многие заболевания, проявляющиеся мышечными болями, которые не лечатся с самого начала, с самых ранних симптомов, дают опасные осложнения и даже необратимую инвалидность.
Лечение мышечной боли
Мышечные боли часто удается облегчить с помощью домашнего лечения. Ряд мер, которые вы можете предпринять, чтобы облегчить боли, возникшие в результате травм:
- обеспечьте покой больным мышцам на 48-70 часов;
- рекомендуется держать пораженную часть тела поднятой, в этом случае отек спадет;
- можно обернуть больные части тела плотной тканью или эластичным бинтом;
- можно принять безрецептурные обезболивающие, например, ибупрофен;
- можно использовать специальные гели или пластыри, помогающие снять мышечные боли;
- для облегчения боли и уменьшения воспаления можно прикладывать к больной области пакеты со льдом каждые 2-3 часа, и держать около 10 минут;
- при синяках помогают мази с гепарином;
- если боль сохраняется слишком долго, попробуйте физиотерапию или массаж.
После напряжения или растяжения связок следует использовать лед первые 1-3 дня, а через 3 дня, если боль все же сохраняется – тепло.
Меры, которые могут облегчить мышечную боль разного происхождения, включают:
- упражнения для мягкого растяжения мышц;
- отказ от интенсивной активности и поднятия тяжестей до полного излечения;
- применение техник расслабления — йога и медитация;
- прием ибупрофена;
- компрессы со льдом в течение первого дня, затем тепло.
В случае мышечной боли, помимо фармакологического лечения, хорошие результаты дает применение лечебной физкультуры, включающей массажи, иглоукалывание, точечный массаж, ультразвук, криотерапию, электротерапию, при условии, что эти процедуры индивидуально подобраны для больного. Эти методы предотвращают мышечную слабость и снимают боль. Аналогичную роль играют и реабилитационные упражнения.
Мышечные боли, связанные с тяжелыми заболеваниями, требуют лечения основной причины.
Профилактика мышечных болей
Люди, которые долгое время не тренировались, довольно часто совершают одну и ту же ошибку – начинают заниматься спортом резко. Интенсивность тренировок следует увеличивать постепенно. Также следует избегать экстремальных движений, резких перепадов температуры и сквозняков.
Если боли возникают после физической активности, примите следующие меры:
- растягивайте мышцы до и после тренировки;
- включите разминку во все упражнения, по крайней мере, по 5 минут;
- пейте больше жидкости, особенно в дни занятий;
- тренируйтесь регулярно, чтобы способствовать оптимальному мышечному тонусу.
Мышечная боль может возникать, когда организму не хватает определенных витаминов или минералов, поэтому нужно заботиться о правильном питании.
Третий тип боли, который можно предотвратить — из-за неправильной осанки. Всегда следите за спиной и при необходимости используйте корректор осанки.
Синяки без причины: почему лопаются сосуды на теле

Безусловно, подкожное кровоизлияние или синяк на теле могут выглядеть некрасиво и доставлять эстетический дискомфорт. Если это единичная ситуация, то, как правило, ничего страшного в этом нет. Если же ситуация повторяется: кровоподтеки возникают в разных местах и, возможно, появляются жалобы на другие органы и системы (например, боли в области сердца, суставах), то следует разобраться, почему лопаются сосуды на ногах или теле, так как это может быть проявлением одной из более серьезных патологий.
Причины внутрикожных кровоизлияний
Живя в цейтноте, человек постоянно куда-то спешит и порой не замечает, как по ходу своих действий получает какие-то мелкие травмы, ушибы. В этом есть прямая причинно-следственная связь: травма –повредились/лопнули сосуды на ногах – синяк. Не будет травм — не будет кровоизлияний.
При этом заболевании создается умеренная венозная гипертензия в поверхностной системе вен из-за клапапанной несостоятельности и формирования застоя крови в венах. Наряду с этим уже существует перерастянутая, раздутая вена (варикс — от латинского вздутие), стенка которой становится более тонкой (аналогия: чем сильнее мы надуем воздушный шарик, тем больше шансов, что он лопнет), в какой-то момент она не выдерживает и лопается. Поэтому, если вздулась вена на виске, ноге или теле, то необходимо обратиться к сосудистому хирургу/флебологу. И уже вместе с доктором планировать лечение – от простой модификации образа жизни до операции по удалению крупных вен.
Современная девушка может ходить или стоять на высоких каблуках по 8–10 часов в день, что, в свою очередь, ведет к значительному ослабеванию механизмов оттока венозной крови и повышению венозного давления, гипертензии в ногах. Это может способствовать появлению синяка. Лучшее решение в данной ситуации – отказ от каблуков или хотя бы уменьшение длительности их ношения, увеличение объема динамической нагрузки, что тоже помогает венозному оттоку.
- Прием гормональных препаратов, содержащих женские половые гормоны (в т.ч. оральных контрацептивов)
Причиной назначения гормональных препаратов может быть банальная контрацепция, лечение гинекологической, дерматологической или другой группы заболеваний. В состав этих препаратов входят женские половые гормоны, которые, помимо регуляции цикла, формирования вторичных половых признаков у женщин, влияют и на сосудистую систему: провоцируют синяки на ногах, сосуды становятся ломкими, снижается их упругость, увеличивается диаметр вен. Решение об отмене, замене препарата и лечении повышенной ломкости сосудов принимается только после очного осмотра пациента и ознакомления с историей болезни. Терапией в таком случае занимаются врачи-гинекологи, сосудистые хирурги/флебологи.
Большинство вирусов (грипп, парагрипп, коронавирусная инфекция, ОРВИ) тропны к сосудистым структурам, и после того, как человек переболел одним из них, на теле могут появиться синяки, которых ранее не было. В данной ситуации организму нужно дать время восстановиться, можно также включить в рацион пищу, богатую витамином С (цитрусовые, киви, шиповник, облепиха, черная смородина, петрушка, брокколи, сладкий красный перец, квашеная капуста и т.д), витамином Р (цитрусовые, греча, черная смородина, шиповник, малина, томаты, свекла, красный болгарский перец, спаржа, слива и т.д). Возможен прием синтетических аналогов этих препаратов, но перед этим обязательна явка к врачу.
Группа заболеваний, которая сопровождается воспалением сосудистой стенки, и иногда ее повышенной проницаемостью и ломкостью.
Васкулиты подразделяются на несколько типов:
- Первичные – самостоятельный процесс в сосудистой системе, а не следствие патологии других органов. К группе первичных васкулитов, сопровождающихся появлением синяков, можно отнести: гранулематоз Вегенера, синдром Черджа-Стросс, микроскопический полиангиит, пурпура Шенлейн-Геноха, васкулит гиперчувствительности, криоглобулинэмический васкулит, болезнь Бехчета, васкулит при ревматических заболеваниях (системная красная волчанка, ревматоидный артрит, болезнь Шегрена) и т.д. В таких случаях этиотропной терапией патологии, то есть лечением основной причины, занимается врач ревматолог, а сосудистые хирурги/флебологи, кардиологи, дерматологи помогают лечить последствия заболевания.
- Вторичные – существует иное заболевание (онкологического или инфекционного генеза), на фоне которого появляются кровоизлияния на коже. Один из примеров – васкулит на фоне обострения вирусного гепатита. Сюда же можно отнести и ранее указанные респираторные инфекции. При эффективном лечении основного заболевания кровоподтеки на теле проходят.
Подведем итоги
Выше перечислены основные причины появления кровоподтеков и повышенной ломкости сосудов, но далеко не все. Их довольно много, и лечебная тактика в каждом конкретном случае может кардинально отличаться. Причем заниматься лечением патологии могут совершенно разные специалисты: сосудистые хирурги/флебологи, дерматологи, ревматологи, инфекционисты. Дать какие-то общие рекомендации, не видя пациента и не зная всей клинической картины, невозможно. Из относительно безобидного, что может дать эффект, и в большинстве случаев не навредить, можно порекомендовать есть больше пищи, богатой витамином С, витаминами группы Р или принимать их синтетические аналоги. Но даже здесь возможны варианты аллергических реакций на эти препараты и пищу, также есть ограничения для некоторых групп пациентов (например, беременные).


