Ведение беременности у женщин с гипертонической болезнью
Артериальная гипертензия (АГ) – состояние, для которого характерно повышение уровня артериального давления (АД). Если при измерении артериального давления уровень величины систолического («верхнего») давления превышает 140 мм рт.ст., а диастолического («нижнего») – 90 мм.рт.ст. – данные показатели являются соответствующими критериям артериальной гипертензии, определяют необходимость тщательного динамического врачебного наблюдения за будущей мамой.
Дебют повышения артериального давления может проявиться до зачатия, либо в первой половине вынашивания – до 20-й недели, такое состояние называют хронической артериальной гипертензией (ХАГ). АД может впервые повыситься во второй половине беременности (после 20 недель), такое состояние называют гестационной артериальной гипертензией (ГАГ). Однако в данный период вынашивания возможно развитие еще более грозного осложнения, характерного только для беременности, когда к повышенному давлению присоединяется протеинурия – это преэклампсия и эклампсия.
ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ: ПРИЧИНЫ ВОЗНИКНОВЕНИЯ
Причины развития различных видов гипертензии и преэклампсии многообразны, к сожалению, в полной мере до сих пор не определены. Преэклампсия – предмет особого изучения акушеров всего мира. Однако можно выделить ряд факторов риска:
- наследственные (возможно у родственников женского пола были тяжелые роды с повышением АД, массивным кровотечением, или был диагностирован гестоз);
- наличие преэклампсии в прошлой беременности и родах.
Установленный диагноз ХАГ является фактором риска развития преэклампии. Тяжелая экстрагенитальная патология, особенно заболевания почек, аутоиммунные заболевания, сахарный диабет, также могут быть пусковыми факторами для развития гипертензивных расстройств у беременных.
ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ: КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
При хронической и гестационной артериальной гипертензии главным симптомом является повышение систолического артериального давления – более 140 мм рт. ст. и/или диастолического – более 90 мм рт. ст. Очень важно то – как женщина измеряет артериальное давление, существуют простые, при этом крайне важные правила, которые необходимо соблюдать:
1) положение сидя, комфортная поза, рука должна находиться на столе/любой твердой горизонтальной поверхности, на уровне сердца. Нижний край манжеты необходимо расположить на 2 сантиметра выше сгиба локтя. Манжетный размер в соответствии с размером руки;
2) артериальное давление целесообразно измерять в спокойном состоянии, 2 раза, с перерывом между измерениями не менее 60 секунд, при разнице в показателях +/- 5 мм рт. ст. нужно сделать еще одно измерение и усреднить два последних показателя;
3) артериальное давление необходимо измерять и на правой руке, и не левой, если они разнятся, ориентироваться стоит на более высокие показатели;
4) при диагностированном сахарном диабете артериальное давление измеряется, когда женщина сидит или лежит. Артериальная гипертензия в период вынашивания может быть диагностирована в результате, как минимум, двух повышенных результатов проведенных измерений.
ВАЖНО: в норме, у здорового человека артериальное давление не повышается выше 140/90мм рт.ст, даже на фоне стресса, усталости, переутомления. Если у вас были эпизоды повышения выше указанных цифр, на фоне указанных состояний, это является достаточным для постановки хронической артериальной гипертензии. Эпизоды повышения давления могут быть в ночные часы, когда пациенты спят и не чувствуют его, также повышенное артериальное давление не всегда сопровождается изменением самочувствия.
Для преэклампсии характерно, кроме повышения давления выше 140/90мм рт.ст, присоединение протеинурии (белка в моче). Золотой стандарт диагностики протеинурии – количественное определение белка в суточной порции. Граница нормы суточной протеинурии во время беременности – 0,3 г/л.
Часто возникают вопросы относительно отеков во время физиологической беременности, умеренные отеки присутствуют у 50-80% будущих мам. Отеки ног при беременности без АГ и протеинурии не являются показанием для госпитализации в стационар. Однако отеки, особенно генерализованные – всего тела, могут быть сопутствующим звеном гипертензивных расстройств.
ВАЖНО: даже если у пациентки нет установленного диагноза преэклампсии или другого гипертензивного расстройства, при появлении у беременной головной боли, боли в эпигастрии (по типу «тяжести» в желудке, изжоге), задержки мочи, необходимо срочно вызвать скорую помощь и, при возможности измерить, АД, так как указанные симптомы могут быть признаками ухудшения состояния и развития еще более грозного осложнения – эклампсии (судорожного припадка), которая может привести к смерти ребенка и беременной.
ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ У БЕРЕМЕННОЙ: ДИАГНОСТИКА
Диагностика включает корректное измерение артериального давления, определение протеинурии в разовой порции мочи, взятой катетером (чтобы избежать попадания выделений из влагалища) и суточной протеинурии (моча в течении суток собирается в емкость и затем анализируется). Для выявления скрытых «подъемов» АД (во время сна, при отсутствии нарушений самочувствия) необходимо проведение особого исследования – СМАД (суточного мониторирования артериального давления). Также в диагностике особое значение имеют консультации смежных специалистов: офтальмологов (для оценки глазного дна, так как мелкие и нежные сосуды сетчатки, которые поражаются при АГ, говорят о длительности и тяжести процесса), неврологов и других.
При необходимости пациентке может быть предложена инвазивная пренатальная диагностика, например, амниоцентез – при предполагаемых врожденных пороках развития плода.
ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ У БЕРЕМЕННОЙ: ЛЕЧЕНИЕ В ЦЕНТРЕ
Мы проводим динамический мониторинг состояния беременной, антигипертензивную – снижающую давление – терапию, в ряде случаев комплексную, когда для стабилизации АД необходимо принимать сразу несколько препаратов.
При ведении пациенток мы настаиваем на более частом посещении акушера-гинеколога, большем спектре назначаемых анализов. Все это необходимо для профилактики возможных осложнений, особенно преэклампсии и эклампсии.
Многолетний опыт междисциплинарного сотрудничества позволяет нам подбирать безопасную для матери и ребенка терапию и предотвращать трансформацию артериальной гипертензии в тяжелую форму, присоединение преэклампсии и сопутствующих ей серьезных осложнений беременности.
Гипертензия при беременности – симптомы и лечение
Что такое гипертензия при беременности? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мадоян М. А., терапевта со стажем в 21 год.
Над статьей доктора Мадоян М. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Артериальная гипертензия (АГ) при беременности — это повышение артериального давления (АД), регистрируемое два и более раз в течение четырёх часов. Повышенными считаются цифры ≥ 140 мм рт. ст. для верхнего (систолического) и ≥ 90 мм рт. ст. для нижнего (диастолического) АД. [1] [2] [5]
Повышение АД может возникнуть при гипертонической болезни (ГБ) и при симптоматических (вторичных) АГ.
ГБ не имеет одной причины, она является хроническим многопричинным заболеванием, которое возникает из-за сочетания наследственной предрасположенности и приобретённых факторов. [3,4] К приобретенным факторам риска относятся частые стрессы, избыточное потребление соли, диабет, ожирение, повышение липидов крови, малоподвижность и курение. [1] [2] [5]
Вторичные (симптоматические) АГ обычно имеют одну причину повышения АД: заболевания почек или почечных сосудов, заболевания эндокринных желёз, поражения нервной системы и другие. [3] [4]
Беременность не является причиной появления ни ГБ, ни вторичных АГ, но высокая нагрузка на сердечно-сосудистую систему во время беременности, родов и в послеродовом периоде может послужить причиной выявления или обострения уже существующих в организме женщины сердечно-сосудистых проблем. [1] [2] [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы гипертензии при беременности
Симптомы неосложнённой артериальной гипертензии у беременных неспецифичны:
- головная боль;
- сердцебиение;
- тошнота;
- чувство нехватки воздуха;
- слабость.
Они могут наблюдаться как при других заболеваниях, не связанных с повышением АД, так и во время совершенно нормальной беременности.
При наличии осложнений АГ отмечаются симптомы со стороны пораженных органов-мишеней:
- сердце — нарушения сердечного ритма, боли в сердце, одышка, отёки;
- мозг — ухудшение интеллектуальных способностей, головокружения, неврологические нарушения;
- глаза — нарушения зрения, вплоть до слепоты;
- периферические артерии — зябкость конечностей, непостоянная хромота;
- почки — ночные мочеиспускания, отёки.
Помимо прочего, при беременности могут возникнуть специфические опасные осложнения АГ, связанные с тяжёлой патологией мелких сосудов — преэклампсия и эклампсия. [1] [2] [5] Преэклампсия может ничем себя не проявлять, кроме высокого АД и белка в моче, а может выражаться неспецифическими симптомами со стороны разных органов и систем организма. Эклампсия проявляется судорожными приступами с потерей сознания. [1] [2] [5]
Патогенез гипертензии при беременности
Уровень АД зависит от многих параметров организма: тонуса сосудов, объёма циркулирующей крови, скорости выталкивания крови из сердца, растяжимости стенок аорты и других факторов. Эти параметры регулируются условно на трех уровнях: центральном, сосудистом, почечном. [3] [4] [6]
При воздействии факторов риска, перечисленных выше, регуляторные механизмы сбиваются. В зависимости от того, на каком уровне первоначально произошел сбой, развитие АГ может начаться с одного из звеньев патогенеза и продолжиться подключением следующих: увеличением суммарного сопротивления сосудов, активацией гормональных систем, активацией центральной нервной системы, дисбалансом натрия и воды, увеличением жесткости сосудистой стенки. Эти патологические процессы наслаиваются на процессы адаптации сердечно-сосудистого русла к вынашиванию и рождению ребёнка.
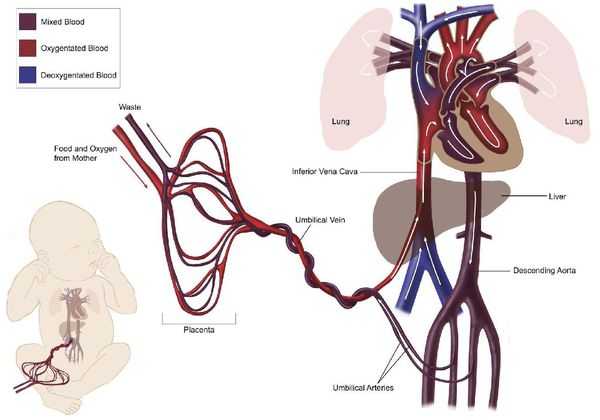
Во время беременности формируется еще один (третий) круг кровообращения, увеличивается общий объём циркулирующей крови, быстро повышается масса тела (рост матки, плаценты, плода), ускоряется обмен веществ, активируется ряд гормональных систем, также для беременности характерно расширение сосудов. [1] [2] [5] В результате увеличивается количество крови, выбрасываемое сердцем при сокращении, и количество сокращений сердца (к концу беременности обычно пульс учащается на 15-20 ударов), а уровень АД, наоборот, понижается (причём в первую треть беременности АД снижается, во вторую — остаётся без изменений, в третью — повышается до уровня перед беременностью). [1] [2] [5] Следовательно, в период беременности сердце работает в наименее экономном режиме, активно расходуя свой ресурс.
В родах нагрузка на сердце и сосуды максимальна, так как стремительно возрастает потребность тканей в кислороде. После родов исчезает третий круг кровообращения, повышается вязкость крови, увеличивается АД — сердечно-сосудистая система вновь должна перестроится, но теперь очень быстро. [1] [2] [5] Компенсаторные возможности сердечно-сосудистой системы резко сужаются.
Таким образом, адаптация сердечно-сосудистой системы к беременности, родам и послеродовому периоду может ухудшить течение АГ, а наличие АГ может затруднить адаптацию сердечно-сосудистой системы.
Классификация и стадии развития гипертензии при беременности
АГ при беременности классифицируют по времени её обнаружения, степени повышения АД и стадиям.
По времени обнаружения АГ выделяют: [1]
- хроническую АГ — выявлена до беременности или в первые 20 недель беременности, подразделяется на ГБ и вторичную АГ;
- гестационную АГ — выявлена после 20-й недели беременности;
- хроническую АГ, осложнённую преэклампсией — хроническая АГ и выявление белка в суточной моче ≥ 3 г/л;
- преэклампсию/эклампсию. Преэклампсия – наличие гестационной АГ и выявление белка в моче ≥ 3 г/л за сутки, подразделяется на умеренно выраженную и тяжёлую. Эклампсия — судороги на фоне преэклампсии.
Для беременных существует особая классификация степени повышения АД, определяемой по наиболее высокому уровню систолического (верхнего) или диастолического (нижнего) АД: [1]
- нормальное АД: систолическое < 140 и диастолическое < 90;
- умеренная АГ: систолическое 140-159 и/или диастолическое 90-109;
- тяжёлая АГ: систолическое ≥ 160 и/или диастолическое ≥ 110.
Стадии определяются для ГБ и зависят от наличия осложнений: [3] [4] [6]
- I стадия — осложнений нет;
- II стадия — появление изменений со стороны одного или нескольких органов-мишеней (сердце, сосуды, головной мозг, глаза, почки);
- III стадия — наличие ассоциированных клинических состояний, то есть грубой органической патологии органов-мишеней (инфаркт, стенокардия, инсульт, почечная недостаточность, кровоизлияние в сетчатку глаза, отёк зрительного нерва).
Осложнения гипертензии при беременности
Риски для матери и ребёнка:
- плацентарная недостаточность;
- синдром задержки роста плода;
- внутриутробная гибель плода;
- гибель ребёнка в раннем послеродовом периоде;
- преждевременная отслойка нормально расположенной плаценты;
- акушерские кровотечения;
- эклампсия;
- тяжёлые жизнеугрожающие нарушения свертывающей системы крови;
- острое почечное повреждение;
- отёк лёгких;
- кровоизлияние и отслойка сетчатки;
- инсульты [1] .
Диагностика гипертензии при беременности
В связи с тем, что при беременности диагностические возможности ограничены, женщинам с уже ранее выявленной, существующей АГ целесообразно пройти комплексное обследование перед планированием беременности. [1] [5]
Когда нужно немедленно записаться к гинекологу
Беременной женщине с АГ необходим усиленный врачебный контроль в течение всей беременности и в ближайшее время после неё. Во время беременности обязательно надо обратиться к врачу не только при повышенном уровне артериального давления (верхнее ≥ 140 мм рт. ст., нижнее ≥ 90 мм рт. ст.), но и при головокружении, головной боли, чрезмерной усталости, появлении судорог в мышцах, тошноте.
Диагностический процесс при АГ во время беременности решает следующие задачи:
- определение степени АГ;
- определение состояния органов-мишеней;
- определение риска развития преэклампсии;
- определение эффективности получаемого лечения.
К каким врачам обращаться
Помимо наблюдения у гинеколога, при хронической АГ рекомендуются консультации терапевта (кардиолога), невролога, офтальмолога, эндокринолога.
Физикальное обследование
Основной метод диагностики — измерение АД. Измерять АД следует в положении сидя поочерёдно на каждой руке, обязательно спустя 5-10 минут предварительного отдыха. [1] В случае различных показателей АД верным считается результат с бо́льшим АД. Необходимо, чтобы на момент измерения прошло около 1,5-2 часов после употребления пищи. Для более достоверных результатов измерения АД следует в день диагностики отказаться от кофе и чая.
Лабораторная диагностика
Основные лабораторные анализы, назначаемые беременным с гипертонией:
- общий анализ мочи;
- клинический анализ крови;
- гематокрит (отношение объёма эритроцитов к объёму жидкой части крови);
- определение уровня печеночных ферментов, креатинина и мочевой кислоты в сыворотке крови.
Для выявления преэклампсии все беременные должны быть обследованы на наличие протеинурии (белка в моче) на ранних сроках. Если по результатам тест-полоски ≥1, то необходимо незамедлительно выполнить дальнейшие обследования, например выявить соотношение альбумина и креатинина в разовой порции мочи.
Инструментальная диагностика
Также при АГ во время беременности проводят:
- электрокардиографию;
- исследование сосудов глазного дна;
- УЗИ сердца;
- УЗИ маточных артерий (на 20-й неделе беременности);
- УЗИ надпочечников [1][7][8] .
Диагностические лабораторные и функциональные параметры преэклампсии (ПЭ)
Преэклампсия – характерный для беременности синдром, развивающийся после 20-й недели беременности. Проявляется повышением АД и протеинурией (появлением белка в моче) ≥ 0,3 г/сут.
Эклампсия – судорожный синдром, не связанный с заболеваниями мозга, возникающий у женщин с преэклампсией.
Лечение гипертензии при беременности
Целями лечения артериальной гипертензии у беременных являются:
- предупреждение осложнений, связанных с повышением АД;
- сохранение беременности;
- нормальное развитие плода и своевременное родоразрешение.
Существует два способа лечения артериальной гипертензии при беременности :
Гипертония при беременности
Гипертония при беременности — это патологическое повышение артериального давления (АД) выше стандартных нормальных или характерных для пациентки показателей, возникшее до зачатия или связанное с гестацией. Обычно проявляется головными болями, головокружением, шумом в ушах, одышкой, сердцебиениями, быстрой утомляемостью. Диагностируется с помощью измерения АД, ЭКГ, ЭхоКГ, УЗИ надпочечников и почек, лабораторных анализов крови и мочи. Стандартное лечение предполагает назначение гипотензивных препаратов (селективных β1-адреноблокаторов, α2-адреномиметиков, антагонистов кальция, вазодилататоров) в комбинации со средствами, улучшающими работу фетоплацентарного комплекса.
МКБ-10

Общие сведения
Артериальная гипертензия (АГ, артериальная гипертония) является наиболее частым сердечно-сосудистым расстройством, выявляемым в гестационном периоде. По данным ВОЗ, гипертония диагностируются в 4-8% гестаций, в России гипертензивные состояния обнаруживаются у 7-29% беременных. Почти в двух третях случаев гипертензия обусловлена беременностью, показатели давления стабилизируются на протяжении 6 недель после родов. Хотя физиологические изменения в 1 триместре обычно способствуют снижению АД, гипертония, развившаяся до гестации, без достаточного контроля давления зачастую ухудшает прогноз беременности и ее исходов, поэтому такие пациентки нуждаются в повышенном внимании со стороны медицинского персонала.

Причины
У 80% беременных с высоким АД хроническая артериальная гипертензия, которая возникла до зачатия либо манифестировала в первые 20 недель гестационного срока, связана с развитием гипертонической болезни (эссенциальной гипертонии). У 20% женщин артериальное давление повышается до беременности под влиянием других причин (симптоматическая гипертензия). Пусковым моментом для обострения или дебюта заболевания у беременных зачастую является увеличение объема циркулирующей крови, необходимой для удовлетворения потребностей в питательных веществах и кислороде как матери, так и плода. Основными предпосылками для возникновения хронической артериальной гипертензии являются:
- Нейрогенные нарушения. По мнению большинства исследователей, эссенциальная гипертония на начальных этапах представляет собой невроз, вызванный истощением механизмов высшей нервной регуляции на фоне постоянных стрессов, психоэмоционального перенапряжения. Предрасполагающими факторами считаются наследственная отягощенность, ранее перенесенные заболевания почек и головного мозга, избыточное потребление соли, курение, злоупотребление алкогольными напитками.
- Симптоматическое повышение сосудистого сопротивления. Существует ряд заболеваний, при которых изменение гемодинамических показателей связано с нарушением структуры стенки сосудов или секреции гормонов, регулирующих гемодинамику. Симптоматическая гипертензия у беременных чаще возникает на фоне хронического пиелонефрита, гломерулонефрита, поликистоза почек, диабетической нефропатии, ренин-продуцирующих опухолей, тиреотоксикоза, гипотиреоза, лихорадочных состояний.
Гипертония, выявленная после 20-й недели беременности (обычно за 3-4 недели до родов), является функциональным расстройством. Она обусловлена специфическими изменениями гемодинамики и реологии крови, связанными с вынашиванием плода и подготовкой к родам. Как правило, уровень артериального давления в таких случаях нормализуется к концу 6-й недели послеродового периода.
Патогенез
Начальным звеном развития эссенциальной гипертонии является нарушение динамического равновесия между прессорными и депрессорными системами кортиковисцеральной регуляции, которые поддерживают нормальный тонус сосудистых стенок. Повышение активности прессорных симпатико-адреналовой и ренин-ангиотензин-альдостероновой систем оказывает сосудосуживающий эффект, что вызывает компенсаторную активацию депрессорной системы — усиленную секрецию вазодилататорных простагландинов и компонентов калликреин-кининового комплекса белков. В результате истощения депрессорных агентов нарастает лабильность АД с тенденцией к его стойкому повышению.
Первичные нарушения на кортикальном уровне, реализованные через вторичные нейроэндокринные механизмы, приводят к возникновению вазомоторных расстройств — тоническому сокращению артерий, что проявляется повышением давления и вызывает ишемизацию тканей. Одновременно под влиянием симпатоадреналовой системы усиливается сердечный выброс. Для улучшения кровоснабжения органов компенсаторно увеличивается объем циркулирующей крови, что сопровождается дальнейшим ростом АД. На уровне артериол нарастает периферическое сосудистое сопротивление, в их стенках нарушается соотношение между электролитами, гладкомышечные волокна становятся более чувствительными к гуморальным прессорным агентам.
Через набухшую утолщенную, а затем и склерозированную стенку сосудов питательные вещества и кислород хуже проникают в паренхиму внутренних органов, вследствие чего развиваются различные полиорганные нарушения. Для преодоления высокого периферического сопротивления сердце гипертрофируется, что приводит к дальнейшему повышению систолического давления. В последующем истощение ресурсов миокарда способствует кардиодилатации и развитию сердечной недостаточности. При симптоматических гипертензиях пусковые моменты заболевания могут быть другими, но впоследствии включаются единые механизмы патогенеза.
Дополнительными патогенетическими факторами гипертонии при гестации у наследственно предрасположенных женщин могут стать недостаточный синтез 17-оксипрогестерона плацентарной тканью, высокая чувствительность сосудов к действию ангиотензинов, усиленная продукция ренина, ангиотензина II, вазопрессина на фоне функциональной ишемии почек, эндотелиальная дисфункция. Определенную роль играет перенапряжение кортиковисцеральных систем регуляции вследствие гормональной перестройки организма, эмоциональных переживаний, вызванных беременностью.
Классификация
Традиционное деление гипертензивных состояний на первичные и симптоматические, систолические и диастолические, легкие, средние и тяжелые при беременности рационально дополнить классификацией на основе критериев времени возникновения заболевания и его связи с гестацией. В соответствии с рекомендациями Европейского общества по изучению артериальной гипертензии выделяют следующие формы артериальной гипертонии, определяемой у беременных:
- Хроническая АГ. Патологическое повышение давления было диагностировано до гестации или на протяжении ее первой половины. Отмечается в 1-5% случаев беременностей. Обычно заболевание приобретает персистирующий характер и сохраняется после родов.
- Гестационная АГ. Гипертензивный синдром выявляется во второй половине беременности (чаще — после 37-й недели) у 5-10% пациенток с ранее нормальным артериальным давлением. АД полностью нормализуется к 43-му дню послеродового периода.
- Преэклампсия. Кроме признаков артериальной гипертензии наблюдается протеинурия. Уровень белка в моче превышает 300 мг/л (500 мг/сутки) либо при качественном анализе разовой порции содержание протеина соответствует критерию «++».
- Осложненная ранее существовавшая гипертензия. У беременной, страдавшей гипертонией до родов, после 20 недели гестации обнаруживается утяжеление артериальной гипертензии. В моче начинает определяться белок в концентрациях, соответствующих преэклампсии.
- Неклассифицированная АГ. Пациентка с повышенными показателями АД поступила под наблюдение акушера-гинеколога на сроках, не позволяющих классифицировать заболевание. Информация о предшествующем течении болезни является недостаточной.
Симптомы гипертонии при беременности
Выраженность клинической симптоматики зависит от уровня артериального давления, функционального состояния сердечно-сосудистой системы и паренхиматозных органов, гемодинамических особенностей, реологических характеристик крови. Легкое течение заболевания может быть бессимптомным, хотя чаще беременные жалуются на периодическое возникновение головных болей, головокружения, шума или звона в ушах, повышенной утомляемости, одышки, болей в груди, приступов сердцебиений. Пациентка может ощущать жажду, парестезии, похолодание конечностей, отмечать нарушения зрения, учащение мочеиспускания ночью. Нередко ухудшается ночной сон, появляются немотивированные приступы тревоги. Возможно выявление в моче небольших примесей крови. Иногда наблюдаются носовые кровотечения.
Осложнения
Артериальная гипертензия во время беременности может осложняться гестозами, фетоплацентарной недостаточностью, самопроизвольными абортами, преждевременными родами, преждевременной отслойкой нормально расположенной плаценты, массивными коагулопатическими кровотечениями, антенатальной гибелью плода. Высокая частота гестозов у беременных с гипертонией (от 28,0 до 89,2%) обусловлена общими патогенетическими механизмами нарушений регуляции тонуса сосудов и работы почек. Течение гестоза, возникшего на фоне артериальной гипертензии, является крайне тяжелым. Обычно он формируется на 24-26-й неделях, отличается высокой терапевтической резистентностью и склонностью к повторному развитию при следующих беременностях.
Риск преждевременного прерывания гестации увеличивается по мере утяжеления гипертонии и в среднем составляет 10-12%. При беременности и в период родов у женщин с повышенным давлением чаще нарушается мозговое кровообращение, отслаивается сетчатка, диагностируется отек легких, полиорганная и почечная недостаточность, HELLP-синдром. Гипертония до сих пор остается второй по частоте после эмболии причиной материнской смертности, которая, согласно данным ВОЗ, достигает 40%. Чаще всего непосредственной причиной смерти женщины становится ДВС-синдром, вызванный кровотечением при преждевременной отслойке плаценты.
Диагностика
Выявление у беременной характерных для гипертензии жалоб и повышения АД при разовой тонометрии является достаточным основанием для назначения комплексного обследования, позволяющего уточнить клиническую форму патологии, определить функциональную состоятельность различных органов и систем, выявить возможные причины и осложнения заболевания. Наиболее информативными методами для диагностики гипертонии при беременности являются:
- Измерение артериального давления. Определение показателей АД с помощью тонометра и фонендоскопа или комбинированного электронного аппарата достоверно обнаруживает гипертензию. Для подтверждения диагноза и выявления циркадных ритмов колебания давления при необходимости выполняется его суточный мониторинг. Диагностическое значение имеет повышение систолического давления до ≥140 мм рт. ст., диастолического — до ≥90 мм рт. ст.
- Электрокардиография и эхокардиография. Инструментальное обследование сердца направлено на оценку его функциональных возможностей (ЭКГ), анатомо-морфологических особенностей и давления в полостях (ЭхоКГ). С помощью этих методов тяжесть гипертонии оценивается на основе данных о гипертрофии миокарда, очаговых патологических изменениях, возникающих при перегрузках, возможных нарушениях проводимости и ритма сердечных сокращений.
- УЗИ почек и надпочечников. Значительная часть случаев симптоматической гипертензии связана с нарушением секреции компонентов вазопрессорной и депрессорной систем в почках и надпочечниках. Ультразвуковое исследование позволяет обнаружить гиперплазию тканей, очаговые воспалительные и неопластические процессы. Дополнительное проведение УЗДГ сосудов почек выявляет возможные нарушения кровотока в органе.
- Лабораторные анализы. В общем анализе мочи могут определяться эритроциты и белок. Наличие лейкоцитов и бактерий свидетельствует о возможном воспалительном характере изменений в почечной ткани. Для оценки функциональных возможностей почек выполняют пробы Реберга и Зимницкого. Диагностически значимыми показателями являются калий, триглицериды, общий холестерин, креатинин, ренин, альдостерон в плазме крови, 17-кетостероиды в моче.
- Прямая офтальмоскопия. В ходе исследования глазного дна выявляются характерные гипертонические изменения. Просвет артерий сужен, вен — расширен. При длительном течении гипертонии возможно склерозирование сосудов (симптомы «медной» и «серебряной проволоки»). Патогномоничным для заболевания считается артериовенозный перекрест (симптом Салюса-Гунна). Нарушается нормальное ветвление сосудов (симптом «бычьих рогов»).
С учетом высокой вероятности развития фетоплацентарной недостаточности рекомендовано проведение исследований, позволяющих контролировать функциональные возможности плаценты и развитие плода, — УЗДГ маточно-плацентарного кровотока, фетометрии, кардиотокографии. При беременности дифференциальная диагностика гипертонии проводится с заболеваниями почек (хроническим пиелонефритом, диффузным диабетическим гломерулосклерозом, поликистозом, аномалиями развития), энцефалитом, опухолями головного мозга, коарктацией аорты, узелковым периартериитом, эндокринными заболеваниями (синдромом Иценко-Кушинга, тиреотоксикозом). Пациентке рекомендованы консультации кардиолога, невропатолога, уролога, эндокринолога, окулиста, по показаниям — нейрохирурга, онколога.
Лечение гипертонии при беременности
Основной терапевтической задачей при ведении беременных с АГ является эффективное снижение АД. Антигипертензивные препараты назначают при показателях АД ≥130/90-100 мм рт. ст., превышении нормального для конкретной пациентки систолического давления на 30 единиц, диастолического — на 15, выявлении признаков фетоплацентарной недостаточности или гестоза. Терапия гипертонии по возможности проводится монопрепаратом в минимальной дозировке с хронотерапевтическим подходом к приему медикаментов. Предпочтительны лекарственные средства с пролонгированным эффектом. Для уменьшения АД в период гестации рекомендуют использовать следующие группы гипотензивных препаратов:
- α2-адреномиметики. Средства этой группы соединяются с α2-рецепторами симпатических волокон, предотвращая высвобождение катехоламинов (адреналина, норадреналина) — медиаторов, обладающих вазопрессорным эффектом. В результате снижается общее периферическое сопротивление сосудистого русла, урежаются сокращения сердца, что в результате приводит к снижению давления.
- Селективные β1-адреноблокаторы. Препараты воздействуют на β-адренорецепторы миокарда и гладкомышечных волокон сосудов. Под их влиянием преимущественно уменьшаются сила и частота сердечных сокращений, угнетается электропроводимость в сердце. Особенностью селективных блокаторов β-адренорецепторов является снижение потребления кислорода сердечной мышцей.
- Блокаторы медленных кальциевых каналов. Антагонисты кальция оказывают блокирующий эффект на медленные каналы L-типа. В результате тормозится проникновение ионов кальция из межклеточных пространств в гладкомышечные клетки сердца и сосудов. Расширение артериол, коронарных и периферических артерий сопровождается уменьшением сосудистого сопротивления и снижением АД.
- Миотропные вазодилататоры. Основными эффектами спазмолитических средств являются уменьшение тонуса и снижение сократительной активности гладкомышечных волокон. Расширение периферических сосудов клинически проявляется падением АД. Вазодилататоры эффективны для купирования кризов. Обычно сосудорасширяющие препараты комбинируют с медикаментами других групп.
Диуретики, антагонисты ангиотензиновых рецепторов, блокаторы АПФ для лечения гипертонии гестационного периода применять не рекомендуется. Комплексная медикаментозная терапия повышенного давления при беременности предполагает назначение периферических вазодилататоров, улучшающих микроциркуляцию в фетоплацентарной системе, метаболизм и биоэнергетику плаценты, биосинтез белка.
Предпочтительным способом родоразрешения являются естественные роды. При хорошем контроле АД, благоприятном акушерском анамнезе, удовлетворительном состоянии ребенка гестацию пролонгируют до доношенных сроков. Во время родов продолжается гипотензивная терапия, обеспечиваются адекватная аналгезия и профилактика гипоксии плода. Для сокращения периода изгнания по показаниям выполняется перинеотомия или накладываются акушерские щипцы. При высокой терапевтической рефрактерности, наличии серьезных органных осложнений (инфаркта, инсульта, отслойки сетчатки), тяжелых и осложненных гестозах, ухудшении состояния ребенка роды проводятся досрочно.
Прогноз и профилактика
Исход гестации зависит от выраженности гипертензивного синдрома, функционального состояния фетоплацентарного комплекса и органов-мишеней, эффективности гипотензивного лечения. С учетом степени тяжести заболевания специалисты в сфере акушерства выделяют 3 степени риска беременности и родов. При мягкой гипертонии с признаками гипотензивного влияния гестации в I триместре (I группа риска) прогноз благоприятный. У беременных женщин с мягкой и умеренной гипертензией без физиологичного гипотензивного эффекта на ранних сроках (II группа риска) осложненными являются более 20% гестаций. При умеренной и тяжелой гипертензии со злокачественным течением (III группа риска) больше чем у половины беременных выявляются осложнения, вероятность рождения доношенного ребенка резко снижается, повышается риск перинатальной и материнской смертности.
Для профилактики гипертонии женщинам, планирующим беременность, рекомендуется снизить избыточный вес, пролечить обнаруженную соматическую и эндокринную патологию, избегать стрессовых ситуаций. Беременных пациенток с АГ относят к группе повышенного риска для диспансерного наблюдения и профильного лечения у терапевта с не менее чем 2-3 осмотрами в течение гестационного срока.
2. Диагностика и лечение сердечно-сосудистых заболеваний при беременности. Российские рекомендации. – 2013.
3. Артериальная гипертензия при беременности/ Цибулькин Н.А., Маянская С.Д., Абдрахманова А.И.// Практическая медицина. – 2010 ‒ №5 (44).
Артериальная гипертензия у беременных. Автор статьи: врач акушер-гинеколог Ишмаева Диляра Адельевна.

Артериальная гипертензия (гипертоническая болезнь) – самое частое хроническое заболевание у взрослых, связанное с повышением артериального давления. Артериальная гипертензия (АГ) в настоящее время является одной из наиболее распространенных форм патологии у беременных. Встречается у 5-30% беременных, и на протяжении последних десятилетий отмечается тенденция к увеличению ее распространенности. В период беременности артериальная гипертензия существенно влияет на ее течение и исход, является основной причиной перинатальных потерь и материнской смертности. По данным Всемирной Организации Здравоохранения (ВОЗ), гипертензивные осложнения занимают 3-4 место после тромбоэмболии, кровотечений, экстрагенитальных заболеваний среди причин смерти беременных. В о время беременности артериальная гипертензия может привести к развитию преждевременной отслойки нормально расположенной плаценты, отслойки сетчатки, эклампсии с нарушением мозгового кровообращения, полиорганной недостаточности, тяжелых форм синдрома ДВС с развитием массивных коагулопатических кровотечений, тромбоэмболии, преждевременным родам. Осложнениями АГ также являются прогрессирующая фетоплацентарная недостаточность и задержка внутриутробного развития плода (ЗВУР), рождение маловесных детей, а в тяжелых случаях – асфиксия и антенатальная гибель плода и новорожденного. Отдаленный про гноз у женщин, имевших АГ в период беременности, характеризуется повышенной частотой развития ожирения, сахарного диабета, сердечно-сосудистых заболеваний. Дети этих матерей подвержены развитию различных метаболических и гормональных нарушений, сердечно-сосудистой патологии. Классификация артериальной гипертензии у беременных:
- Хроническая АГ. – гипертоническая болезнь, – симптоматическая АГ.
- Гестационная АГ (диагноз на период беременности). – переходящая АГ, – хроническая АГ.
- Преэклампсия. – умеренно тяжелая, тяжелая, – критические формы (эклампсия; отек, кровоизлияние и отслойка сетчатки; отек легких; острая почечная недостаточность; преждевременная отслойка нормально расположенной плаценты; острый жировой гепатоз; HELP- синдром).
- Преэклампсия на фоне хронической АГ. Хроническая артериальная гипертензия (ХАГ). Это AГ, диагностированная до наступления беременности или до 20-ой недели гестации. Диагностическим критерием является САД > 140 мм рт. ст. и/или ДАД > 90 мм рт. ст., возникшая АГ после 20 недель гестации, но не исчезнувшая после родов. Это гипертоническая болезнь. АГ может быть симптоматической (вторичная гипертензия) на фоне:
- Патологии почек.
- Поражения почечных артерий.
- Феохромоцитомы, первичного альдостеронизма.
- Синдрома и болезни Иценко-Кушинга.
- Коартации аорты.
- Приема лекарственных препаратов.
Гестационная артериальная гипертензия (ГАГ). Повышение артериального давления (АД) впервые обнаруживается после 20-ой недели и не сопровождается наличием белка в моче (протеинурией). Окончательный диагноз ставится лишь после родов. Если АД возвратилось к норме через 12 недель после родов – «преходящая» (транзиторная) АГ. При сохранении повышенного АД через 12 недель – хроническая АГ. Преэклампсия. Является специфичным для беременности синдромом, возникшим после 20-ой недели беременности и определяется по наличию артериальной гипертензии, протеинурии. Факторами риска при преэклампсии являются:
- Первая беременность.
- Юные первородящие.
- Возраст беременной >30 лет.
- Преэклампсия в семейном анамнезе, в предыдущие беременности.
- Экстрагенитальные заболевания (АГ, заболевания почек, органов дыхания, сахарный диабет, ожирение).
- Многоплодие.
- Многоводие.
- Пузырный занос.
В России принят термин «гестоз» – ряд патологических состояний, характеризующихся полиорганной недостаточностью с нарушением функций почек и печени, сосудистой и нервной системы, фетоплацентарного комплекса. Клинические формы гестоза:
- Водянка (отеки).
- Нефропатия (АГ, протеинурия, отеки, снижение количества выделяемой мочи).
- Преэклампсия (присоединение к АГ и протеинурии неврологических, зрительных нарушений, болей в эпигастральной области, рвоты).
- Эклампсия (возникновение судорог у женщин с преэклампсией).
Опасность припадка эклампсии заключается в том, что во время него может произойти кровоизлияние в сетчатку глаз, или в мозг, или другие жизненно важные органы. В связи с чем возможны потеря сознания и летальный исход. С целью эффективной профилактики и ранней диагностики гестозов должна быть определена группа риска развития гестоза врачом. При каждом посещении обязательны следующие исследования:
- Взвешивание.
- Измерение артериального давления на обеих руках.
- Общий анализ мочи.
- Выявление скрытых отеков.
- Контроль за состоянием плода.
- Консультация терапевта, окулиста, невролога.
- Анализ крови.
- Гемостаз, биохимический анализ крови.
Преэклампсия на фоне ХАГ. Это самая неблагоприятная клиническая форма артериальной гипертензии у беременных для прогноза матери и плода. Диагностируется в том случае, если на фоне артериальной гипертензии, существующей до беременности, или диагностируемой до 20- ой недели, появляется протеинурия, резкое повышение артериального давления. Как влияет артериальная гипертензия на организм беременной и плод? Влияние артериальной гипертензии на течение беременности и обратное влияние (беременности на течение артериальной гипертензии) зависит от ее стадии: I стадия артериальной гипертензии мало влияет на течение беременности и роды, осложнения почти не наблюдаются. II стадия артериальной гипертензии. Беременность ухудшает течение артериальной гипертензии. Характерным является временное снижение артериального давления на сроке 15-16 недель, однако после 22-24 недель артериальное давление непрерывно повышается, и у 50% беременных развивается гестоз. III стадия артериальной гипертензии. Беременность значительно отягощает течение артериальной гипертензии. Такое состояние является показанием к прерыванию беременности. При отказе женщины прервать беременность показана госпитализация в профильное отделение. При наличии артериальной гипертензии в результате связанных патологических изменений нарушается плацентарный кровоток, что увеличивает риск перинатальной заболеваемости и смертности. Лечение гипертензивных состояний у беременных. Цель лечения – предупредить осложнения, обусловленные высоким уровнем артериального давления, обеспечить сохранение беременности, нормального развития плода и успешные роды.
- Изменение образа жизни. Соблюдение режима труда и отдыха, психоэмоциональный покой, длительное пребывание на свежем воздухе, увеличение сна до 9-10 часов в сутки за счет дневного.
- Рациональное питание. Диета белковая, обогащенная полиненасыщенными жирными кислотами, вегетарианская, малосольная (при повышенной гидрофильности тканей – ограничить поваренную соль до 6-7 г. в сутки, ограничить жидкость), разгрузочные дни (1,5 кг. нежирного творога или яблок, дробно в течение дня, один раз в 7-10 дней).
- Витаминотерапия (витамин Е, Р- каротин, фолиевая кислота).
- Психотерапия.
- Иглорефлексотерапия.
- Лечебная физкультура.
- Бальнеотерапия (обтирания, минеральные ванны, циркулярный душ, вихревые и ножные ванночки).
- УФО, теплые воздушные ванны (t–22°С), общие солнечные ванны.
- Физиотерапия. Это электросон, индуктометрия на область стоп и голени, диатермия околопочечной области.
- Адаптогены (настойка элеутерококка, валерианы, пустырника).
- Фитотерапия. Применять лекарственные травы, обладающие гипотензивными свойствами и регулирующие деятельность нефрона: боярышник кроваво-красный, брусника, валериана лекарственная, мелиса лекарственная, мята перечная, мята полевая, свекла столовая, иван-чай, сушеница (топяная) болотная.
- Лекарственная терапия. Пороговым уровнем артериального давления для назначений лекарственных средств при беременности является АД-140/90 мм рт. ст. Используются: сернокислая магнезия, метилдопа, а-р-адреноблокаторы, пролонгированные блокаторы кальциевых каналов, вазодилататоры прямого действия. Противопоказаны: ингибиторы АПФ, препараты раувольфии, диуретики. Конечной целью лечения беременных с артериальной гипер тензией должно быть снижение АД до 120- 130/80 мм рт. ст., при котором минимален риск развития осложнений.
В заключение хочется сказать, чем раньше беременная встанет на учет в женскую консультацию, тем раньше будут выявлены факторы риска развития артериальной гипертензии, гестоза или скорректировано лечение уже имеющихся гипертензивных состояний, тем ниже будет риск возникновения нарушений жизнедеятельности плода и акушерской патологии. Профилактика и своевременная диагностика артериальной гипертензии беременных – важнейшая задача врача.
Беременность и артериальная гипертензия
Пристром Андрей Марьянович, заведующий кафедрой кардиологии и ревматологии Бел МАПО, кандидат медицинских наук
1. Что такое артериальная гипертензия беременных?
Артериальная гипертензия у беременных – понятие, которое объединяет различные формы повышения артериального давления. У некоторых женщин до беременности может быть хроническое заболевание почек, которое сопровождается повышением артериального давления; у других – артериальная гипертензия существует до беременности; у третьих – повышение артериального давления вызывается самой беременностью.
До недавнего времени считалось, что артериальная гипертензия относительно редко возникает у молодых людей. Однако в последние годы при обследованиях населения были обнаружены повышенные цифры артериального давления у 23,1 % лиц в возрасте 17-29 лет. При этом раннее развитие артериальной гипертензии является одним из факторов, обусловливающих неблагоприятный прогноз заболевания в дальнейшем. Важно также, что частота выявления больных с артериальной гипертензией по обращаемости значительно ниже, чем при массовых обследованиях населения. Это обусловлено тем, что значительная часть лиц, в основном с начальными проявлениями заболевания, чувствует себя хорошо и не посещает врача. По той же причине многие женщины узнают о наличии у них повышенного артериального давления только во время беременности, что значительно осложняет диагностику и лечение таких пациенток.
2. Что происходит с уровнем артериального давления при нормально протекающей беременности?
Во время беременности в деятельности сердечно-сосудистой системы матери происходят значительные изменения, которые направлены на обеспечение необходимой для плода интенсивной доставки кислорода и разнообразных питательных веществ и удаление продуктов метаболизма.
Сердечно-сосудистая система функционирует при беременности с повышенной нагрузкой. Это обусловлено усилением обмена веществ, увеличением объема циркулирующей крови, развитием маточно-плацентарного круга кровообращения, прогрессирующим нарастанием массы тела беременной и рядом других факторов. По мере увеличения размеров матки ограничивается подвижность диафрагмы, повышается внутрибрюшное давление, изменяется положение сердца в грудной клетке (оно располагается более горизонтально), на верхушке сердца у некоторых женщин может возникать не резко выраженный функциональный систолический шум.
Среди многочисленных изменений сердечно-сосудистой системы, присущих физиологически протекающей беременности, в первую очередь следует отметить увеличение объема циркулирующей крови на 30-50 % от исходного уровня (до беременности). Поскольку процентное увеличение объема плазмы превышает увеличение объема эритроцитов, возникает так называемая физиологическая анемия беременных. Она характеризуется снижением концентрации гемоглобина со 135-140 до 100-120 г/л. Все эти изменения, имеющие выраженный адаптационный характер, обеспечивают поддержание в течение беременности и родов оптимальных условий транспорта кислорода в плаценте и в жизненно важных органах матери.
При нормально протекающей беременности систолическое артериальное давление во время беременности практически не изменяется, а диастолическое артериальное давление в первые 20 недель беременности снижается на 5-15 мм рт. ст., но в третьем триместре повышается до исходного уровня. Причинами этих изменений являются формирование в эти сроки беременности плацентарного кровообращения и сосудорасширяющий эффект ряда гормонов.
Во время беременности наблюдается физиологическая тахикардия. В норме частота сердечных сокращений у женщин в поздние сроки беременности может повышаться до 80-95 в минуту.
3. Как необходимо измерять артериальное давление у беременных?
Для получения истинных цифр необходимо соблюдать следующие правила измерения артериального давления у беременных:
а) измерять артериальное давление следует после 10-15-минутного отдыха;
б) измерение должно проводиться на обеих руках. Давление на правой и левой руках, как правило, различается. Поэтому следует выбрать руку с более высоким значением артериального давления и в дальнейшем производить измерения артериального давления на этой руке;
в) измерения артериального давления предпочтительно производить в положении сидя. В положении лежа сдавливание нижней полой вены может исказить цифры артериального давления;
г) использовать манжетку соответствующего размера. Применение слишком больших, либо слишком малых манжеток дает ошибочные результаты;
д) не следует округлять получаемые цифры до 0 или 5. Измерение должно производиться с точностью до 2 мм рт. ст., для чего необходимо медленно стравливать воздух из манжетки.
4. Как часто встречается повышение артериального давления у беременных?
Следует иметь ввиду, что однократное повышение артериального давления > 140/90 мм рт. ст. регистрируется примерно у 40-50% женщин. Поэтому однократное измерение артериального давления не является основанием для постановки диагноза артериальной гипертензии. Кроме того, известен феномен так называемой гипертензии белого халата, то есть высокого артериального давления при измерении медицинским персоналом по сравнению с нормальными значениями при амбулаторном измерении. Значимость данного феномена у беременных до настоящего времени не определена. Известно, что в период беременности его встречаемость в 2 раза выше, чем в целом в популяции.
Распространенность же истинных типов артериальной гипертензии у беременных составляет по разным данным от 5 до 20%.
5. О чем должна знать женщина с повышенным артериальным давлением, планирующая беременность?
Женщина с установленным диагнозом артериальной гипертензии до беременности должна пройти всестороннее обследование, направленное как на определение состояния здоровья, так и на поиск возможных причин вторичной артериальной гипертензии.
В первую очередь необходимо следовать общим советам, касающимся здорового образа жизни (прекращение курения, употребления алкоголя и др.).
При планировании беременности женщина должна быть особенно внимательной к своему состоянию здоровья, если это: первая беременность; многоплодная беременность; в семье встречались случаи преэклампсии; возраст моложе 20 и старше 35 лет; есть избыточный вес или ожирение; возраст отца будущего ребёнка старше 35 лет.
А также если беременная страдает следующими заболеваниями: сахарный диабет; системные заболевания (системная красная волчанка, саркоидоз, ревматоидный артрит); хронические заболевания почек; заболевания сердца, в том числе врождённые пороки сердца; хроническая анемия; неуточнённая артериальная гипертензия до беременности.
6. Что делать, если на фоне существующей артериальной гипертензии наступила беременность?
С самого начала беременности женщинам с артериальной гипертензией, которые ранее получали лекарственную антигипертензивную терапию, ее необходимо скорректировать так, чтобы добиться нормализации уровня артериального давления, при этом, отказавшись от применения препаратов, безопасность которых для будущего ребенка не доказана.
Беременным с артериальной гипертензией могут быть предложены плановые госпитализации в дородовое отделение. Первая госпитализация в сроке до 12 недель требуется для оценки тяжести заболевания и имеющихся осложнений. При III степени артериальной гипертензии имеется очень высокий риск развития осложнений, как со стороны матери, так и плода, поэтому в тяжелых случаях беременной предлагают прерывание беременности (или, в противном случае, предлагают подписать информированный отказ от прерывания беременности). Вторая госпитализация проводится на сроках 28-32 недели, в период наибольшей нагрузки на сердечно-сосудистую систему, для коррекции доз гипотензивных препаратов. Последняя плановая госпитализация осуществляется за 2 недели до предполагаемых родов для подготовки женщины к родоразрешению.
7. Каковы диагностические критерии артериальной гипертензии при беременности?
Согласно основным современным рекомендациям артериальная гипертензия у беременных диагностируется как повышение систолического артериального давления > 140 мм рт. ст. и/или диастолического артериального давления > 90 мм рт. ст. при двух и более последовательных измерениях с интервалом > 4 часов. Другие критерии в настоящее время использоваться не должны.
8. Какие типы артериальной гипертензии встречаются у беременных?
Термин «хроническая артериальная гипертензия» применяться по отношению к тем женщинам, у которых повышение артериального давления регистрировалось до начала беременности.
Преэклампсией называется сочетание артериальной гипертензии и протеинурии, которые впервые появляются после 20 недель беременности. Этот тип является наиболее неблагоприятным для матери и плода в связи с большим числом серьезных осложнений.
Понятие «гестационная гипертензия» относится к изолированному повышению артериального давления во второй половине беременности. По сравнению с другими типами прогноз для женщины и плода при гестационной гипертензии наиболее благоприятен.
9. Каков подход к обследованию беременной с выявленным повышением артериального давления?
При наличии у беременной повышенного артериального давления необходимо выполнять все рекомендации врача. Наиболее важным являются контроль артериального давления в домашних условиях и периодические анализы мочи. Подъем артериального давления в сроке после 20 недель должен насторожить беременную в плане возможного развития преэклампсии. В этих случаях нужно обращаться врачу и проводить дополнительные обследования.
Кроме того, необходимо тщательное наблюдение за состоянием плода, который может пострадать от недостаточности плацентарного кровоснабжения и гипоксии, что проявляется задержкой его развития. Если найденные изменения очень серьезны, может быть показано прерывание беременности.
10. Какие дополнительные «повреждающие факторы» могут усугубить течение артериальной гипертензии?
Они хорошо известны. Это курение (в том числе и пассивное), чрезмерно потребление алкоголя, избыточный вес, сахарный диабет, повышенный уровень холестерина в крови.
11. Каковы клинические проявления повышенного артериального давления?
Каких-либо клинических проявлений при артериальной гипертензии у беременных может и не быть. Не стоит забывать и о том, что в первой половине беременности происходит некоторое снижение артериального давления, в связи с чем можно не сразу выявить артериальную гипертензию.
Тем не менее, если женщину начинают беспокоить головные боли, головокружение, шум в ушах, нарушение сна, слабость, кровотечение из носа, боли в области сердца, следует измерить артериальное давление, и при повышенных значениях обратиться к врачу.
12. Что такое преэклампсия?
Преэклампсия – это состояние, связанное с беременностью. Среди признаков преэклампсии отмечается появление повышенного артериального давления после 20-й недели беременности в сочетании с наличием белка в моче. Обычно преэклампсия проходит после рождения ребенка.
Преэклампсия опасна тем, что ограничивает поступление кислорода и питательных веществ к плоду, влияет на состояние печени, почек и головного мозга матери.
13. Каковы причины развития преэклампсии во время беременности?
До сих пор не найдено точных причин формирования преэклампсии во время беременности, что существенно осложняет ее лечение. Однако некоторые факты о данной патологии установлены:
1. Преэклампсия начинается по той причине, что плацента не прорастает как обычно своей сосудистой сетью в стенку матки. Это приводит к ухудшению кровотока в плаценте.
2. Преэклампсия может встречаться в семьях. Если, к примеру, у Вашей матери во время беременности отмечалась преэклампсия, то риск этой патологии у Вас также повышен. Кроме того, риск преэклампсии высок в том случае, если мать отца ребенка также страдала этой патологией.
3. Наличие артериальной гипертензии до беременности, а также заболеваний, при которых отмечается артериальная гипертензия, таких как ожирение, поликистоз яичников, сахарный диабет, повышают риск преэклампсии во время беременности.
14. Каковы признаки преэклампсии во время беременности?
В первую очередь беременным следует обращать внимание на повышение артериального давления со второй половины беременности, появление белка в моче, а также быструю прибавку в весе и внезапные отеки рук и лица. При выраженной преэклампсии могут отмечаться симптомы поражения внутренних органов, такие как сильная головная боль и нарушение зрения, а также дыхания. Кроме того, могут быть боли в животе и снижение мочеиспускания.
15. Какие факторы увеличивают риск развития преэклампсии?
Известно, что преэклампсия значительно чаще развивается в течение первой беременности по сравнению с последующими, у женщин в возрасте до 20 лет и старше 35 лет. Повышают риск преэклампсии и такие связанные с самой беременностью факторы, как многоплодие, многоводие, инфекции мочевыводящих путей. Важную роль играют наследственные факторы. Сопутствующая патология повышает риск развития преэклампсии. Отмечено значение предшествующей артериальной гипертензии, заболеваний почек, ожирения, сахарного диабета, гипергомоцистеинемии.
16. Чем опасна преэклампсия для матери и плода?
У беременной женщины при развитии преэклампсии наблюдается ухудшение функции почек, печени, центральной нервной системы, что несет реальную угрозу ее жизни. На фоне преэклампсии неуклонно возрастает число случаев невынашивания беременности, очень часто наблюдается отслойка плаценты, страдает плод. Если тяжелая преэклампсия развивается до 29 недели беременности, то женщина в большинстве случаев теряет ребенка, в период с 29 по 32 недели беременности гибель ребенка наблюдается приблизительно в 40% случаев, и примерно в таком же количестве случаев развиваются тяжелые состояния плода и новорожденных – гипотрофии, асфиксии, выраженная недоношенность, нарушения ликвородинамики, синдром дыхательных расстройств. В значительной мере исход беременности, как для матери, так и для плода зависит от выраженности проявлений заболевания.
Необходимо тщательное наблюдение за состоянием плода, который может пострадать вследствие недостаточности плацентарного кровоснабжения и гипоксии, задержки развития. Одним из эффективных методов обследования беременных для определения риска преэклампсии является ультразвуковая допплерография маточных артерий. Резкое повышение артериального давления у беременных является показанием к госпитализации. Критическим уровнем артериального давления считается: уровень систолического артериального давления >170 мм рт. ст., диастолического артериального давления > 110 мм рт. ст. Пациенток с таким артериальным давлением необходимо наблюдать в отделениях интенсивной терапии.
К тому же в ряде исследований было показано, что у женщин с гестационной гипертензией или преэклампсией существует повышенный риск развития в последующем артериальной гипертензии, инсульта, ишемической болезни сердца. Эти данные подтверждают необходимость длительного наблюдения за женщинами с гестационной гипертензией, особенно осложненной преэклампсией, с целью профилактики и раннего выявления сердечно-сосудистых заболеваний.
17. Известны ли меры профилактики преэклампсии?
В настоящее время эффективных мер по профилактике преэклампсии нет. Основной проблемой, затрудняющей определение направлений профилактики преэклампсии, является отсутствие четких представлений о генезе этого расстройства. Имеющиеся на сегодня данные крупномасштабных контролируемых исследований не позволяют судить об эффективности профилактического назначения препаратов кальция, рыбьего жира и низких доз аспирина.
18. Что необходимо учитывать при лечении беременных с артериальной гипертензией?
Перед назначением антигипертензивных препаратов следует рассмотреть возможность нефармакологических мер по снижению артериального давления. При небольшом повышении артериального давления этого может оказаться достаточно. Среди нефармакологических вмешательств наиболее часто предлагаются постельный режим, изменение образа жизни, диетические рекомендации и пищевые добавки. Нефармакологические вмешательства включают регулярное посещение врача, домашнее наблюдение, а также частый отдых. При неэффективности нефармакологических мер должна быть назначена медикаментозная терапия. Несмотря на то, что спектр лекарственных препаратов, используемых в лечении артериальной гипертензии беременных, достаточно широк, выбор лекарственной терапии для беременной женщины является ответственным и сложным, требует строгого учета всех плюсов и минусов этого лечения. При назначении лекарственной терапии у беременных необходимо ориентироваться на доказанную эффективность и безопасность. В мире существует классификация лекарственных препаратов по критериям безопасности для плода, в соответствии с которой препараты по риску развития неблагоприятных эффектов у плода делятся на 5 категорий (A, B, C, D и X). Соответственно, если препарат относится к категориям A, B и C, может быть использован, а если к категориям D, либо X, его применение в период беременности опасно для плода.
19. Применение каких антигипертензивных препаратов нежелательно у беременных?
Ингибиторы ангиотензинпревращающего фермента и антагонисты рецепторов ангиотензина II противопоказаны, поскольку небезопасны для плода. Применение же других антигипертензивных препаратов должно учитывать множество факторов, таких как срок беременности, тип артериальной гипертензии беременных, доза препарата и другие, и возможно только в строгом соответствии с назначением врача.
20. В чем заключается тактика наблюдения за женщиной после выписки из стационара?
Все женщины, страдавшие артериальной гипертензией в течение беременности, нуждаются в наблюдении в течение 6 недель после родов. По мере снижения артериального давления производится уменьшение дозы и отмена гипотензивных препаратов. При сохраняющемся повышении артериального давления необходимо тщательное обследование для определения причин артериальной гипертензии. При назначении лечения необходимо помнить о роли нефармакологических мер по снижению артериального давления. Кроме того, контроль состояния больной в послеродовом периоде должен быть направлен на предотвращение или лечение тромбоэмболических и инфекционных осложнений, послеродовой депрессии.
Артериальная гипертензия у беременных
Артериальная гипертензия (АГ) является наиболее частым осложнением беременности и причиной материнской и перинатальной заболеваемости и смертности во всем мире. Во время нормальной беременности систолическое давление меняется незначительно; однако диастолическое на ранних сроках (13-20 нед) снижается в среднем на 10 мм рт. ст., а в третьем триместре снова возвращается к тем значениям, которые были до беременности. Термин “гипертензия беременности” охватывает широкий спектр состояний, при которых артериальное давление меняется в широких пределах. При исследовании литературы обнаруживается, что классификация гипертензии у беременных связана с рядом проблем, включая, например, вопрос о том, какой тон Короткова (фазы IV или V) должен использоваться для измерения диастолического давления. Все современные определения и классификации при применении для диагностики и лечения обнаруживают определенные недостатки. Тем не менее, в последнем отчете Рабочей группы по высокому артериальному давлению у беременных (Working Group on High Blood Pressure in Pregnancy) рекомендуется к использованию классификационная система, предложенная Американской коллегией по акушерству и гинекологии в 1972 г. Мы разделили гипертензивные расстройства у беременных на три категории: хроническая гипертензия, гестационная гипертензия и преэклампсия (табл.1).
Хроническая гипертензия
Распространенность хронической гипертензии у беременных составляет 1-5%. Этот показатель повышается с возрастом, он выше также у женщин при ожирении. Диагноз основывается на анамнестических данных (уровень давления до беременности) или повышении давления до 140/90 мм рт.ст. и более до 20-й недели беременности.
Очень сложно диагностировать хроническую гипертензию у беременных, если давление до беременности неизвестно. В таких случаях диагноз обычно основывается на наличии гипертензии в сроки до 20-й недели беременности. Однако у некоторых женщин гипертензия в эти сроки может быть первым проявлением преэклампсии. Более того, в связи с физиологическим снижением артериального давления на протяжении второго триместра, у многих женщин с хронической гипертензией до 20-й недели беременности отмечается нормальный уровень артериального давления.
Гипертензия часто классифицируется как легкая, умеренная, тяжелая и очень тяжелая на основании уровня систолического или диастолического давления. Во время беременности хроническая гипертензия может быть расценена как легкая или тяжелая. Хотя однозначного определения легкой гипертензии не существует, общепринято, что уровень диастолического давления 110 мм рт ст и выше (по V тону Короткова) свидетельствует о тяжелой гипертензии.
Новорожденные от женщин с хронической гипертензией имеют серьезный прогноз, что обусловлено, главным образом, преэклампсией.
Ни обострение гипертензии, ни отеки не являются надежными показателями развивающейся преэклампсии. Лучшим индикатором преэклампсии служит возникновение протеинурии (по меньшей мере 300 мг за 24 ч) при отсутствии заболевания почек.
Риск для матери и плода
Беременные с хронической гипертензией имеют повышенный риск развития преэклампсии и отслойки плаценты, а у их детей отмечается повышенная перинатальная заболеваемость и смертность. Вероятность этих осложнений особенно велика у женщин, в течение длительного времени страдающих тяжелой гипертензией или имеющих сердечно-сосудистую и почечную патологию. Кроме того, материнская и детская заболеваемость и смертность повышается, если у беременной женщины на протяжении первого триместра диастолическое давление составляло 110 мм рт ст и более. Напротив, исходы у женщин с легкой, неосложненной хронической гипертензией на протяжении беременности и у их детей сходны с таковыми для здоровых беременных.
Лечение
Результаты ретроспективных исследований с участием беременных свидетельствуют о том, что антигипертензивная терапия снижает частоту инсультов и сердечно-сосудистых осложнений у беременных с диастолическим давлением выше 110 мм рт.ст. Существует общее соглашение, что беременные с тяжелой гипертензией должны получать медикаментозную терапию, однако неясно, насколько такая терапия оправдана при легкой эссенциальной гипертензии.
Хорошо известны преимущества длительной терапии, направленной на снижение артериального давления у небеременных, лиц среднего и пожилого возраста с диастолическим давлением менее 110 мм рт ст (легкая гипертензия). Эти преимущества в наибольшей степени проявляются через 4-6 лет лечения у мужчин старше 50 лет и имеющих факторы риска по сердечно-сосудистым заболеваниям или инсульту. Однако большинство беременных с легкой хронической гипертензией моложе 40 лет, у них отмечается неосложненное течение гипертензии. Поэтому лечение легкой хронической гипертензии у беременных не оправдано.
Необходимо, чтобы гипотензивная терапия у беременных с легкой степенью АГ снижала риск преэклампсии, отслойки плаценты, преждевременных родов и перинатальной смертности. В настоящее время сохраняется неопределенность по целесообразности лечения беременных женщин с легкой хронической гипертензией.
Антигипертензивные препараты могут оказывать вредное воздействие на мать, плод или новорожденного, причем некоторые воздействия проявляются уже после периода новорожденности. Антигипертензивные препараты могут оказывать как косвенное влияние на плод, снижая маточно-плацентарный кровоток, так и прямое, посредством влияния на умбиликальную или кардиоваскулярную циркуляцию плода.
Для лечения хронической гипертензии у беременных наиболее часто используется метилдопа. Краткосрочная (в среднем в течение 24 дней) терапия метилдопой на протяжении третьего триместра не влияет на маточно-плацентарный кровоток и гемодинамику плода. Кроме того, после длительного использования метилдопы у беременных не было отмечено ни непосредственного, ни отсроченного влияния на плод и новорожденного. Атенолол, напротив, оказывает выраженное воздействие на маточно-плацентарный кровоток и гемодинамику плода, так же, как и на рост плода. Данные по побочным эффектам других b-адреноблокаторов при их использовании во время беременности противоречивы. Более того, исследований по отсроченным воздействиям этих препаратов на детей не проводилось.
Метаанализ 9 рандомизированных исследований, в которых проводилось сравнение диуретической терапии и отсутствия какого-либо лечения у 7000 беременных с нормальным давлением, не выявил различий в распространенности побочных эффектов между двумя группами. Анализа воздействия диуретиков на рост плода не проводилось. Терапия диуретиками беременных с легкой хронической гипертензией приводит к снижению объема плазмы, что может явиться крайне неблагоприятным для роста плода.
Использование ингибиторов ангиотензинпревращающего фермента во время беременности противопоказано, так как эти препараты вызывают задержку роста плода, маловодие, врожденные уродства, неонатальную почечную недостаточность и неонатальную смерть.
Женщин с хронической гипертензией необходимо обследовать до зачатия плода, с тем, чтобы препараты, которые могут оказаться опасными для плода (ингибиторы ангиотензинпревращающего фермента и атенолол) были заменены другими препаратами, такими, как метилдопа и лабеталол. Многие женщины с хронической гипертензией получают диуретики; по вопросу о том, должна ли такая терапия быть продолжена во время беременности, мнения расходятся.
При принятии решения о начале медикаментозной терапии у женщин с хронической гипертензией необходимо учитывать тяжесть гипертензии, потенциальный риск поражения органов-мишеней и наличие или отсутствие предсуществующей патологии сердечно-сосудистой системы. Препаратом первого ряда является метилдопа. Если имеются противопоказания к его использованию (такие, как лекарственное поражение печени) и при его неэффективности или непереносимости может быть назначен лабеталол.
Гестационная гипертензия
Под гестационной гипертензией понимают возникновение высокого артериального давления без других симптомов преэклампсии после 20-й недели беременности у женщин, которые прежде имели нормальное давление. У одних женщин гестационная гипертензия может быть ранним проявлением преэклампсии, тогда как у других она может быть признаком нераспознанной хронической гипертензии. В целом, исход беременности с гестационной гипертензией хороший без лекарственной терапии.
Традиционно под преэклампсией понимают появление гипертензии, отеков и протеинурии после 20-й недели беременности с нормальным прежде давлением. Различия между преэклампсией и гестационной гипертензией обобщены в таблице 1. В целом, преэклампсия определяется как гипертензия плюс гиперурикемия или протеинурия; она расценивается как легкая или тяжелая в зависимости от степени повышения артериального давления, выраженности протеинурии, или на основе обоих этих показателей. В настоящее время не существует соглашения по определению легкой гипертензии, тяжелой гипертензии или тяжелой протеинурии. Однако акцентирование на гипертензии или протеинурии может минимизировать клиническое значение расстройств других органов. Например, у некоторых женщин с синдромом гемолиза, повышенной активностью печеночных ферментов и низким уровнем тромбоцитов (HELLP-синдром) возникают жизнеугрожающие осложнения (отек легких, острая почечная недостаточность или разрыв печени), но гипертензия бывает незначительной или совсем отсутствует при минимальной протеинурии. Более того, среди женщин с преэклампсией, у которых развиваются судороги (эклампсия), в 20% случаев диастолическое давление ниже 90 мм рт.ст., а протеинурия отсутствует. У некоторых женщин с преэклампсией отмечаются признаки и симптомы, которые ошибочно принимаются за проявление других расстройств (табл. 2).
Этиология и патогенез
Одно из наиболее ранних отклонений, обнаруживаемых у женщин, у которых позже развивается преэклампсия, – отсутствие внедрения ресничек трофобласта в спиральные артерии матки. Этот дефект плацентации приводит к нарушению кардиоваскулярной адаптации (повышенный объем плазмы и сниженное системное сосудистое сопротивление), характерной для нормальной беременности. При преэклампсии снижается как сердечный выброс, так и объем плазмы, в то время как системное сосудистое сопротивление возрастает. Эти изменения обусловливают снижение перфузии плаценты, почек, печени и мозга. Эндотелиальная дисфункция, проявляющаяся спазмом сосудов, изменением сосудистой проницаемости и активизацией коагуляционной системы, может служить объяснением многих клинических проявлений у женщин с преэклампсией. Действительно, многие патологические проявления, описанные у таких женщин, связаны скорее со снижением перфузии, чем с повреждающим действием гипертензии.
Осложнения
Основные опасности для женщин, связанные с преэклампсией – судороги, кровоизлияние в мозг, отслойка плаценты с диссеминированным внутрисосудистым свертыванием, отек легких, почечная недостаточность. Для плода наибольшую опасность представляют выраженная задержка роста, гипоксемия, ацидоз. Частота указанных осложнений зависит от сроков беременности на момент начала преэклампсии, наличия или отсутствия ассоциированных осложнений, тяжести преэклампсии и качества медицинской помощи. У женщин с легкой преэклампсией, находящихся под тщательным наблюдением, риск развития судорог составляет 0,2%, отслойки плаценты – 1%, смерти плода или неонатальной смерти – менее 1%. Частота задержки роста плода колеблется от 5 до 13%, преждевременных родов – от 13 до 54%, в зависимости от сроков беременности на момент начала и наличия или отсутствия протеинурии. Напротив, материнская и детская заболеваемость и смертность значительны среди женщин с эклампсией и при развитии преэклампсии ранее 34-й недели беременности.
Лечение
Ранняя диагностика, тщательное медицинское наблюдение и своевременное родоразрешение – кардинальные требования в лечении преэклампсии; к окончательному излечению приводят роды. При установлении диагноза дальнейшая тактика определяется результатами исследования состояния матери и плода. На основании этих результатов принимается решение о необходимости госпитализации, проведении выжидательной тактики или родоразрешения. При этом учитываются такие факторы, как тяжесть патологического процесса, состояние матери и плода, длительность беременности. Независимо от выбранной стратегии лечения, основной целью должна быть, во-первых, безопасность матери и, во-вторых, рождение жизнеспособного ребенка, который не будет нуждаться в длительной интенсивной терапии.
Легкая степень. Женщины с преэклампсией нуждаются в тщательном наблюдении, так как возможно внезапное ухудшение состояния. Наличие симптомов (таких как головная боль, боли в эпигастрии и нарушения зрения) и протеинурии повышает риск эклампсии и отслойки плаценты; для женщин с указанными симптомами показано наблюдение в стационаре. Амбулаторное наблюдение возможно при четком соблюдении рекомендаций, легкой гипертензии и нормальном состоянии плода. Наблюдение предусматривает контроль артериального давления матери, веса, экскреции белка с мочой, количества тромбоцитов и состояния плода. Кроме того, женщина должна быть проинформирована о симптомах нарастания преэклампсии. При прогрессировании заболевания показана госпитализация.
Общепринято, что женщинам с легкой преэклампсией, достигшим срока родов, во избежание осложнений для матери и плода необходимо индуцировать родоразрешение. Напротив, по тактике при легкой преэклампсии на более ранних сроках беременности единого мнения не существует. В наибольшей степени расхождение мнений касается необходимости постельного режима, продолжительной госпитализации, антигипертензивной терапии и профилактики судорог.
Женщинам с легкой преэклампсией обычно рекомендуется соблюдение постельного режима в домашних условиях, либо в стационаре. Считается, что это способствует уменьшению отеков, улучшению роста плода, предотвращению развития тяжелой преэклампсии и улучшению исходов беременности.
Тяжелая степень. Тяжелая преэклампсия может быстро прогрессировать, приводя к внезапному ухудшению состояния как матери, так и плода; при этом показано немедленное родоразрешение, независимо от срока беременности. Срочное родоразрешение однозначно показано при угрозе эклампсии, полиорганной дисфункции, патологическом состоянии плода или развитии тяжелой преэклампсии после 34-й недели. Однако на ранних сроках беременность может быть продолжена под тщательным наблюдением с целью улучшения неонатальной выживаемости и снижения неонатальной заболеваемости. В трех недавних исследованиях показано, что консервативное лечение женщин с тяжелей преэклампсией, не достигших срока родов, приводит к снижению неонатальной заболеваемости и смертности. Однако в связи с тем, что в этих исследованиях консервативную терапию получали только 116 женщин, а такая терапия может представлять определенную опасность для матери и плода, консервативное лечение должно проводиться в перинатальных центрах и предусматривать очень тщательное наблюдение за матерью и плодом.
Основной целью лечения женщин с тяжелой гипертензией и преэклампсией является предупреждение таких церебральных осложнений как энцефалопатия и инсульт. Показанием к проведению медикаментозного лечения служит уровень диастолического давления 110 мм рт.ст. и выше. Некоторые специалисты рекомендуют начинать лечение при диастолическом давлении 105 мм рт.ст. и даже менее, тогда как другие в качестве показания к началу лечения рассматривают значение среднего артериального давления, превышающее 125 мм рт.ст.
Целью лечения служит удержание среднего артериального давления на уровне, не превышающем 126 мм рт.ст. (но при этом оно не должно быть ниже 105 мм рт ст) и диастолического давления – не выше 105 мм рт.ст. (но не ниже 90 мм рт.ст). Препаратом первого ряда для женщин с тяжелой гипертензией в околородовом периоде является гидралазин, вводимый внутривенно в дозе 5 мг. При необходимости введения можно повторять каждые 20 минут до достижения суммарной дозы 20 мг. Если указанная доза гидралазина не позволяет добиться желаемого результата, или если у матери появляются такие побочные реакции, как тахикардия, головная боль, тошнота, можно использовать лабеталол (20 мг внутривенно), если лабеталол неэффективен, то показан прием нифедипина в дозе 10 мг/сутки. Поскольку гидралазин может привести к ухудшению состояния плода, некоторые исследователи рекомендуют применение других препаратов для лечения тяжелой преэклампсии (дигидралазин, диазоксид).
Женщины с преэклампсией имеют повышенный риск развития судорог. Степень риска зависит от тяжести преэклампсии и от особенностей организма женщины. В течение многих лет специалисты в США рекомендовали профилактическое применение сульфата магния в родах и послеродовом периоде всем женщинам с преэклампсией. Напротив, специалисты в других странах считали снижение артериального давления у матери адекватной профилактической мерой. Это противоречие не удивительно, потому что распространенность эклампсии у женщин с преэклампсией очень невысока и различается в значительной степени в разных группах женщин.
Изучению эффективности профилактики при помощи сульфата магния у женщин с преэклампсией были посвящены два рандомизированных исследования. В одном из них у 112 женщин с тяжелой преэклампсией применялся антигипертензивный препарат в сочетании с сульфатом магния, и антигипертензивный препарат в качестве монотерапии – у 116 пациенток. Отмечался один случай эклампсии в группе женщин, получавших сульфат магния, и ни одного случая в другой группе. В другом исследовании сульфат магния и фенитоин сравнивались по эффективности предотвращения эклампсии у 2 137 женщин с легкой преэклампсией. Было зарегистрировано 10 случаев эклампсии (1%) в группе фенитоина и ни одного случая в группе женщин, получавших сульфат магния.
В одном из последних крупных исследований сульфат магния был более эффективным по сравнению с фенитоином и диазепамом в лечении и профилактике судорог у женщин с эклампсией. Таким образом, все женщины с эклампсией должны получать сульфат магния во время родов и в течение, по меньшей мере, 24 ч после родов.
Профилактика
В течение многих лет для предотвращения преэклампсии применялось ограничение соли и назначение диуретических препаратов. В настоящее время известно, что ограничение натрия в диете во время беременности снижает объем циркулирующей крови без снижения частоты гипертензии. Результаты эпидемиологических исследований свидетельствуют, что нормальное потребление кальция во время беременности эффективно снижает риск гипертензии, однако воздействие этого фактора на преэклампсию (определяемую как гипертензия + протеинурия) было незначительным.
При наблюдении за беременными с гипертензией очень важно различать хроническую гипертензию, гестационную гипертензию и преэклампсию. Антигипертензивная терапия позволяет таким женщинам полностью вынашивать беременность. Тщательное медицинское наблюдение и своевременное родоразрешение являются ключевыми моментами в лечении АГ у беременных.
Гипертензия во время беременности: современная фармакотерапи
Гипертензия, осложняющая беременность, является важнейшей причиной преждевременных родов и перинатальной гибели плода. По данным ВОЗ, именно с ней связано 20 – 33 % материнской смертности (19).
Артериальной гипертензией именуется повышение систолического артериального давления (АД) выше 140 мм рт.ст. и/или диастолического АД выше 90 мм рт. ст. при двух измерениях в состоянии покоя, с интервалом не меньше 4 часов, или повышение АД до 160/110 мм рт. ст. и выше при однократном измерении.
По классификации ISSHP (Международного общества по изучению гипертензии у беременных, 2000), гипертензивные расстройства у беременных подразделяются на следующие виды:
-хроническая гипертензия – гипертензия, наблюдающаяся до беременности или возникшая (впервые выявленная) до 20 недель беременности;
–гестационная гипертензия – возникшая после 20 недель беременности, не сопровождающаяся протеинурией вплоть до родов;
–преэклампсия – гипертензия, возникшая после 20 недель беременности, сочетающаяся с протеинурией;
–сочетанная преэклампсия – появление протеинурии после 20 недель беременности на фоне хронической гипертензии;
–транзиторная (преходящая) гестационная гипертензия – нормализация артериального давления у женщины, перенесшей гестационную гипертензию, до 12 недель после родов (ретроспективный диагноз);
–хроническая гестационная гипертензия – возникшая после 20 недель беременности и сохраняющаяся свыше 12 недель после родов;
–гипертензия неуточнённая – выявленная после 20 недель беременности, при условии отсутствия информации относительно уровня артериального давления до 20 недель беременности.
Следует отметить, что протеинурией считается содержание белка 0,3 г/л в средней порции мочи, собранной дважды с интервалом 4 часа или больше, или экскреция белка 0,3 г за сутки.
Гипертензию, связанную с беременностью, диагностируют и оценивают по степени тяжести на основании уровня диастолического давления, которое более информативно характеризует периферическое сосудистое сопротивление и, в зависимости от эмоционального состояния женщины, менее подвержено колебаниям, чем систолическое. Для определения необходимого объема терапии, направленной на достижение целевого уровня АД, также используется величина уровня диастолического давления.
Диагностику хронической гипертензии во время беременности проводят на основании: анамнестических данных относительно существования повышения АД свыше 140/90 мм рт. ст. до беременности и (или) определения АД свыше 140/90 мм рт.ст. в состоянии покоя – дважды с интервалом не меньше 4 час., или свыше 160/110 мм ли рт. ст. однократно – в сроке до 20 недель беременности.
Беременные с хронической гипертензией составляют группу риска относительно развития преэклампсии, преждевременной отслойки плаценты, задержки роста плода, а также других материнских и перинатальных осложнений. Вопрос о возможности вынашивания беременности решается совместно акушером – гинекологом и терапевтом (кардиологом) с учетом данных обследования и информации о предыдущем ходе основного заболевания.
Противопоказания к вынашиванию беременности (до 12 недель): тяжелая артериальная гипертензия (гипертензия III степени – по классификации ВОЗ) – АД свыше 180/110 мм рт. ст.; вызванные артериальной гипертензией тяжелые поражения органов -мишеней: сердца (перенесенный инфаркт миокарда, сердечная недостаточность), мозга (перенесенный инсульт, транзиторные ишемические атаки, гипертензионная энцефалопатия); сетчатки глаза (геморрагии и экссудаты, отек диска зрительного нерва); почек (хроническая почечная недостаточность); сосудов (расслаивающая аневризма аорты); злокачественное течение гипертензии (диастолическое АД >130 мм рт. ст., изменения на глазном дне по типу нейроретинопатии).
Основной задачей медицинской помощи беременным с хронической гипертензией является предупреждение возникновения сочетанной преэклампсии или возможно раннее установление этого диагноза, т. к. наличие данного вида преэклампсии значительно ухудшает прогноз окончания беременности, увеличивает риск материнских и перинатальных осложнений.
Профилактика развития преэклампсии: ацетилсалициловая кислота 60 – 100 мг/сут., начиная с 20 недель беременности; препараты кальция 2 г/сут., (в пересчете на элементарный кальций), начиная с 16 недель беременности; включение в рацион питания морских продуктов с высоким содержанием полиненасыщенных жирных кислот. Вопреки устаревшему мнению, не следует ограничивать употребление пациенткой кухонной соли и жидкости. Согласно данным доказательной медицины, постоянно проводимая антигипертензивная терапия не предупреждает развитие сочетанной преэклампсии, но может уменьшать выраженность последней, а также снижать частоту материнских осложнений. Основным методом раннего (своевременного) выявления сочетанной преэклампсии является тщательное наблюдение за беременной.
Клиническими признаками сочетанной преэклампсии является: появление протеинурии более 0,3 г/сут во второй половине беременности (достоверный признак); прогрессирующая гипертензия и снижение эффективности предыдущей антигипертензивной терапии (вероятный признак); появление генерализованных отеков; появление угрожающих симптомов (сильная стойкая головная боль, нарушение зрения, боль в правом подреберье или/и эпигастральной области живота, гиперрефлексия, олигурия).
Мониторинг состояния беременной:
– посещение женской консультации с измерением АД в первой половине беременности 1 раз в 3 недели, с 20 до 28 недель – 1 раз в 2 недели, после 28 недель –еженедельно. Весьма целесообразен ежедневный самоконтроль АД в домашних условиях с письменной фиксацией результатов;
– определение суточной протеинурии проводится при первом посещении женской консультации, затем с 20 до 28 недель – 1 раз в 2 недели, после 28 недель – еженедельно.
– осмотр окулиста с офтальмоскопией при первом посещении женской консультации, в 28 и 36 недель беременности. В случае необходимости исследование глазного дна может проводиться чаще и в другие сроки (определяется присоединением преэклампсии.
– ЭКГ при первом посещении женской консультации, в 26 – 30 недель и после 36 недель беременности;
– биохимическое исследование крови (общий белок, мочевина, креатинин, глюкоза, калий, натрий, коагулограмма (фибриноген, фибрин, фибриноген В, протромбиновый индекс) – при первом посещении женской консультации и после 36 недель беременности. При втором исследовании дополнительно определяют концентрацию билирубина и активность печёночных трансаминаз АлАТ и АсАТ.
Мониторинг состояния плода:
ультразвуковое исследование плода (эмбриона) и плаценты (хориона) – 9 – 11 недель, 18 – 22, 30 – 32 недели, актография (тест движений плода) – ежедневно после 28 недель беременности с отметкой в дневнике, исследование клеточного состава влагалищного мазка (гормональная кольпоцитология) – I, ІІ и ІІІ триместры, кардиотокография (после 30 недель), допплерография маточно – плацентарно – плодового кровотока, экскреция эстриола – по показаниям.
Показаниями для госпитализации является: присоединение преэклампсии; неконтролируемая тяжелая гипертензия, гипертензионный криз; появление или прогрессирование изменений на глазном дне; нарушение мозгового кровообращения; коронарная патология; сердечная недостаточность; нарушение функции почек; задержка роста плода, угроза преждевременных родов.
Вопрос о необходимости прерывания беременности в позднем сроке решается консилиумом врачей при участии кардиолога, окулиста и, при необходимости, других специалистов.
Показания к прерыванию беременности в позднем сроке: злокачественное течение артериальной гипертензии; расслаивающая аневризма аорты; острое нарушение мозгового или коронарного кровообращения (только после стабилизации состояния больной); раннее присоединение преэклампсии, которая не поддается интенсивной терапии. Способом прерывания беременности в позднем сроке является абдоминальное кесарево сечение.
Лечение артериальной гипертензии.
Беременным с мягкой или умеренной первичной артериальной гипертензией (АГ), которые до беременности получали постоянную антигипертензивную терапию, медикаментозное лечение после установления диагноза беременности отменяют. Препараты, которым присущ синдром отмены (β-адреноблокаторы, клонидин), отменяют постепенно.
В дальнейшем за беременной тщательным образом наблюдают и информируют ее о необходимости ежедневного самоконтроля АО в домашних условиях. Не исключается возможность возвращения к постоянной антигипертензивной терапии препаратами, допустимыми к применению во время беременности.
Больным с тяжелой АГ, вазоренальной АГ, синдромом Кушинга, узелковым периартериитом, системной склеродермией, сахарным диабетом и с выраженным поражением органов-мишеней продолжают постоянную антигипертензивную терапию и во время беременности. Если до беременности лечение проводилось ингибитором ангиотензин – превращающего фермента либо блокатором рецепторов ангиотензина ІІ, либо мочегонным средством, пациентку «переводят» на другой препарат, применение которого безопасно для плода.
Показанием к назначению постоянной антигипертензивной терапии во время беременности больной с хронической АГ является диастолическое АД более 100 мм рт. ст. Если хроническая АГ характеризуется повышением преимущественно систолического АД (изолированная систолическая; атеросклеротическая; гемодинамическая, вызванная недостаточностью аортального клапана или открытым артериальным протоком), показанием к антигипертензивной терапии является его уровень выше 150 мм рт. ст.
Целью антигипертензивной терапии во время беременности является стойкое поддержание диастолического АД в пределах 80 – 90 мм рт. ст. У беременных с гипертензией, характеризующейся преимущественным повышением систолического АД, целью лечения является стабилизация последнего на уровне 120 – 140 мм рт. ст., но не ниже 110 (!).
Немедикаментозные средства лечения беременных с хронической АГ включают: охранительный режим (исключение значительных психологических нагрузок, рациональный режим труда и отдыха, двухчасовый отдых днем в положении лежа, желательно, на левом боку, – после 30 недель); рациональное питание (суточная калорийность до 20 недель – 2500–2800 ккал, после 20 недель – 2900 – 3500 ккал, повышенное содержание белка и полиненасыщенных жирных кислот, ограничение животных жиров, холестерина, продуктов, вызывающих жажду); психотерапию (по показаниям); лечебную физкультуру (по показаниям).
Не рекомендуется: ограничение потребления кухонной соли и жидкости, уменьшение лишней массы тела до завершения беременности, физические нагрузки. Целесообразность постельного режима не доказана, даже в случаях присоединения преэклампсии.
Медикаментозное лечение (см. табл. 1).
Препаратом выбора для антигипертензивной терапии во время беременности является ά – метилдофа (допегит, альдомет, альфадопа, допанол)) в связи с доказанной безопасностью для плода, даже в первом триместре. Лабеталол (лакардия) имеет существенные преимущества перед другими β – блокаторами, благодаря наличию ά – блокирующих свойств (сосудорасширяющий эффект), незначительному проникновению через плаценту. Ни в одном случае у новорожденных, матерям которых между 6-й и 13 – й неделей беременности проводилось лечение лабеталолом, не зафиксированы врожденные пороки развития. Нифедипин может негативно влиять на состояние плода в случае внутривенного или сублингвального применения, или в больших дозах. Внезапная или избыточная гипотензия может приводить к снижению маточно – плацентарно – плодовой перфузии, следовательно, к дистрессу плода. Побочные явления (отёки голеней, головная боль, гиперемия кожи лица, головокружение) наблюдаются обычно в начале лечения. Следует помнить, что одновременное применение нифедипина и сульфата магния может привести к неконтролируемой гипотензии и опасному подавлению нервно – мышечной функции.
Бета – адреноблокаторы достаточно редко влияют отрицательно на состояние плода и новорожденного. Проявлениями этого влияния является задержка внутриутробного развития плода, брадикардия, гипотензия, гипогликемия, затруднение дыхания. Ни один из β – блокаторов не проявляет тератогенного эффекта. Преимуществом обладают β1 -селективные блокаторы (менее влияют на β2 – рецепторы миометрия), и гидрофильным препаратам (меньше проникают сквозь плаценту). Основные побочные эффекты со стороны матери: брадикардия, бронхоспазм, диспептические явления, кожно – аллергические реакции, повышение сократительной активности матки и другие. Характерным является синдром отмены.
Клонидин нельзя считать тератогенным препаратом, а его применение в ІІІ триместре не ассоциируется с неблагоприятными фетальными или неонатальными последствиями. Однако клонидин может вызывать синдром отмены у новорожденного, что проявляется повышенным возбуждением, нарушением сна в первые 3 – 5 суток после рождения. В случае применения в конце беременности и в больших дозах возможно угнетение ЦНС у новорожденного. Побочные эффекты со стороны матери: сухость во рту, сонливость, подавленность, депрессия, характерным является синдром отмены.
Гидралазин (дигидралазин, апрессин) раньше очень широко применяли во время беременности, особенно в случае тяжелой преэклампсии. В последнее время появились сообщения о неблагоприятном влиянии на новорожденных (тромбоцитопения) и недостаточную эффективность при хронической гипертензии, особенно, в случае монотерапии. Не оказывает тератогенного действия. Побочные эффекты – тахикардия, головная боль, отек слизистой оболочки носа, волчаночно – подобный синдром.
Нитропрусид натрия (нанипрус) используется исключительно для быстрого снижения АД в угрожающих случаях, и при условии неэффективности других средств. Максимальная длительность инфузии – 4 часа, поскольку в организме образуются цианиды, концентрация которых после 4 часов применения может достичь токсического для плода уровня.
Диуретики препятствуют физиологической задержке жидкости – процессу, присущему нормальной беременности. Таким образом, они приводят к уменьшению ОЦК ниже оптимального. Особенно опасным это может быть в случае присоединения преэклампсии, одним из основных патогенетических механизмов которой является гиповолемия. Следовательно, как средства базисной антигипертензивной терапии, диуретики во время беременности противопоказаны. Лишь у больных с АГ и сердечной недостаточностью или почечной патологией возможно назначение диуретиков (преимущественно, тиазидных). Фуросемид в ранние сроки беременности может оказывать эмбриотоксический эффект. Калий – сберегающие диуретики беременным обычно не назначают.
Категорически противопоказаны беременным ингибиторы ангиотензин- превращающего фермента. Достоверно установлено, что они способны угнетать экскреторную функцию почек плода, вызывать маловодие, а впоследствии – даже безводие. Если пациентка постоянно принимала ингибиторы ангиотензин – превращающего фермента и продолжила их прием в начале беременности, это, в любом случае, не является показанием к прерыванию беременности, поскольку вышеописанные побочные эффекты присущи при условии применения препарата во ІІ-м и ІІІ-м триместрах беременности. Однако больную обязательно «переводят» на другие антигипертензивные средства сразу же после установления диагноза беременности (лучше на этапе ее планирования). Такая же тактика принята относительно блокаторов рецепторов ангиотензина ІІ.
Сульфат магния не является антигипертензивным средством, но снижает АД благодаря общему седативному действию. Используется при присоединении тяжелой преэклампсии или при развития эклампсии – для предупреждения и лечения судорожных приступов.
Таблица 1. Медикаментозное лечение артериальной гипертензии во время беременности (9)


