Коленный сустав: как устроен и почему болит
Боли в колене – самая частая причина обращения к ортопеду-ревматологу. Этот сустав поражается чаще остальных, поскольку ежедневно выдерживает колоссальную нагрузку. Он принадлежит к одним из самых сложных в организме человека. Как устроен коленный сустав и в чем причина болевого синдрома в нем?
Строение коленного сустава в двух словах
Коленный сустав состоит из двух костей – бедренной и большеберцовой. Между костями находятся две соединительные связки, расположенные относительно друг друга крест-накрест. Их называют передняя и задняя. С наружной и внутренней сторон есть две боковые связки (по-научному внутренняя медиальная и наружная латеральная). Связки – это прочные эластичные волокна, задача которых – направлять движение сустава и тормозить его в определенных позициях. Они не имеют ничего общего с сухожилиями.
Связки представляют собой эластичные волокна между костями, а сухожилия соединяют кости с мышцами. Это две совершенно разные субстанции. Мышцы постепенно переходят в сухожилия, которые крепятся к костям. Сгибая или разгибая ногу, человек управляет мышцами, которые через сухожилия тянут за собой кости.


Связки и сухожилия – разные субстанции: не путать!
Хрящи, суставная сумка, синовиальная жидкость…
В месте, где кости соединяются между собой, их головки покрыты хрящом, который защищает их от трения и ударов. Внутри сустава есть два мениска, напоминающих по форме полумесяцы. Они нужны в качестве дополнительной защиты хрящей и костей от механических воздействий.
Хрящи и мениски находятся в так называемой суставной сумке, внутри которой расположена синовиальная жидкость. По аналогии с маслом она смазывает все поверхности сустава и предотвращает их трение. Это справедливо, если синовиальной жидкости достаточно и ее вязкость соответствует нормальной.
Спереди сустава находится надколенник, или коленная чашечка. Ее удерживают связки и сухожилия, а внутри – покрывает хрящ. Надколенник – это своеобразный щит, который защищает внутренние составляющие коленного сустава от повреждения.

Так выглядит коленный сустав изнутри
Как устроен коленный сустав? Наглядная демонстрация с детальными пояснениями:
Что может болеть в суставе
Нервных окончаний в хрящах и менисках нет, поэтому болеть они не могут. По сути, в суставе нет ничего, что могло бы болеть в привычном понимании. Нервы подходят не к костям, а к надкостницам – тонким оболочкам, покрывающим кость снаружи. Поэтому человек испытывает боль при повреждении кости. Что же происходит, если перелома нет?
При отсутствии перелома источником болевого синдрома могут быть связки, окружающие коленный сустав и удерживающие внутри мениски. Кроме того, нервные окончания подходят к суставной сумке, которая также может вызывать боль.

Хрящи не болят: нервных окончаний в них нет
При механической травме происходит следующее:
- травмируется сустав, связки опухают;
- организм инициирует процесс заживления – гонит кровь в поврежденную область;
- кожа вокруг сустава краснеет, сустав отекает;
- синовиальная жидкость перестает свободно циркулировать и давит на нервы в суставной сумке, что приводит к усилению боли.
Спустя какое-то время мелкие связки заживают, отек спадает, жидкость снова начинает циркулировать – боль исчезает. Так происходит, если повреждены только мелкие связки, а крупные и мениск остались целы. При повреждении мениска ситуация развивается иначе, поскольку человек не испытывает боли, а структура продолжает нарушаться.
Со временем мениск повреждается еще больше, хрящи вокруг него также деформируются, оказавшись в неблагоприятных условиях. Их поверхность постепенно истирается, что приводит к трению костей, раздражению нервных окончаний в надкостнице и как следствие – к боли. Именно так развивается артроз коленного сустава – заболевание, которое редко диагностируют на ранней стадии.
Когда человеку назначают лечение артроза или остеоартроза, состояние суставов у него уже оставляет желать лучшего. Почти наверняка в суставной сумке недостаточно синовиальной жидкости, а в условиях дефицита смазки хрящи быстро иссушиваются, трескаются и истираются. Исправить ситуацию можно внутрисуставными инъекциями заменителя синовиальной жидкости «Нолтрекс».

«Нолтрекс» – как недостающий кирпичик в строительстве дома
Препарат вводится внутрь суставной сумки и равномерно распределяется по хрящевым поверхностям. Из-за высокой молекулярной массы он не проникает внутрь, а задерживается там, выполняя функцию смазки. Noltrex не имеет в составе белков животного происхождения, поэтому не вызывает аллергии и не распознается иммунными клетками организма. Нескольких инъекций достаточно, чтобы восстановить физиологические особенности сустава на год, полтора или даже два, а значит, избавить человека от боли.
Кости голени
Скелет голени состоит из двух неравной толщины длинных трубчатых костей — большеберцовой и малоберцовой. Первая лежит медиально, а вторая — латерально. Из двух костей голени только одна больше-берцовая кость сочленяется с бедреной костью при помощи коленного сустава. Вертикальная, так называемая механическая, ось всей нижней конечности, по которой передается тяжесть туловища на площадь опоры, проходит от центра головки бедренной кости через середину коленного сустава к середине голеностопного сустава, причем внизу она совпадает с продольной осью большеберцовой кости, которая, таким образом, выносит на себе всю тяжесть тела, а потому имеет большую толщину, чем малоберцовая кость.
Иногда большеберцовая кость отклоняется от механической оси в медиальную или латеральную сторону, вследствие чего боковой угол между бедром и голенью становится или острее, или тупее. Когда эти отклонения сильно выражены, то в первом случае получается форма нижних конечностей, известная под именем Х-образных ног, genu valgum, а во втором — форма О-образных ног, genu varum.
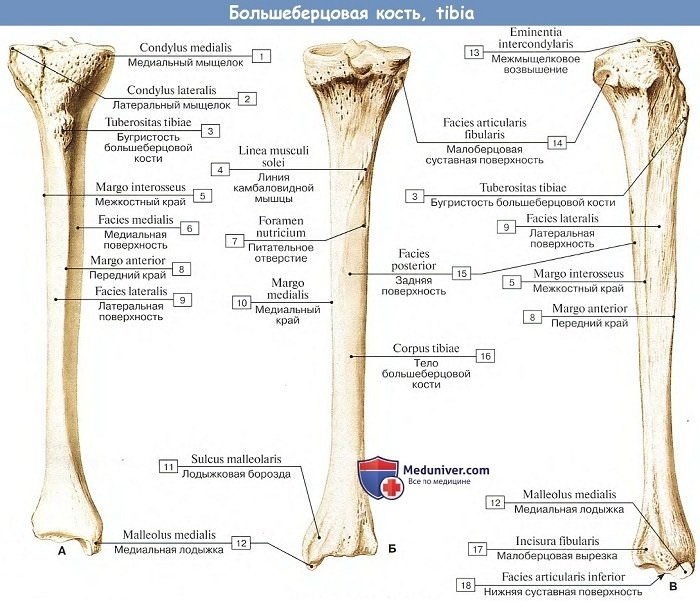
Большеберцовая кость
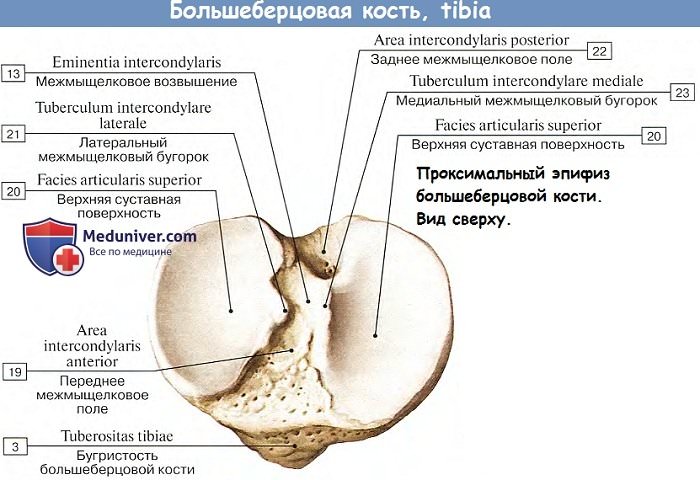
Большеберцовая кость, tibia. Проксимальный конец ее (эпифиз) образует два мыщелка — медиальный, condylus medialis, и латеральный, condylus lateralis. Мыщелки на стороне, обращенной к бедренной кости, снабжены слабовогнутыми суставными площадками, facies articularis superior, для сочленения с мыщелками бедренной кости. Обе суставные поверхности мыщелков больше-берцовой кости разделены между собой возвышением, называемым eminentia intercondylaris, которое имеет два бугорка — tuberculum intercondylar mediale et laterale.
У переднего и заднего концов этого возвышения находится по небольшой ямке, из которых передняя называется area intercondylaris anterior, а задняя — area intercondylaris posterior (все эти образования обусловлены прикреплением внутрисуставных связок). Суставные поверхности окружены утолщенным краем (след прикрепления суставной капсулы, метафиз).
Несколько ниже последнего, уже на передней поверхности большеберцовой кости, находится довольно массивная шероховатая выпуклость, tuberositas tibiae (апофиз), место прикрепления сухожилия четырехглавой мышцы (в виде связки надколенника). В области заднебоковой части латерального мыщелка помещается небольшая плоская суставная поверхность — место сочленения с головкой малоберцовой кости, facies artucilaris fibularis.
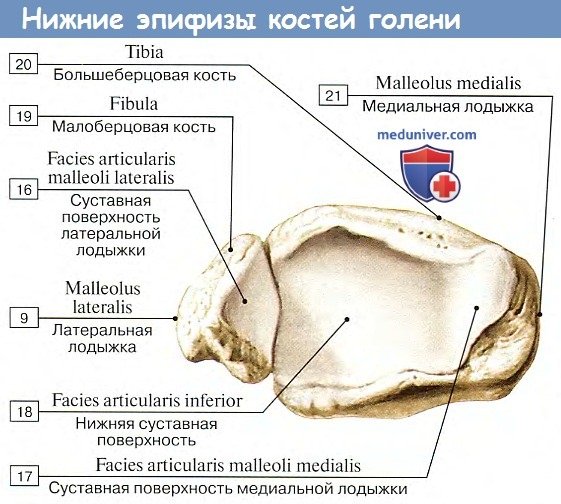
Тело большеберцовой кости имеет трехгранную форму, на нем различают 3 грани, или края: передний, margo anterior, медиальный, margo medialis, и латеральный, обращенный к малоберцовой кости и служащий местом прикрепления межкостной перепонки, margo interossea. Между 3 гранями находятся 3 поверхности: задняя, facies posterior, медиальная, facies mediales, и латеральная, facies lateralis. Медиальная поверхность и передняя (самая острая) грань ясно прощупываются под кожей. Нижний дистальный конец большеберцовой кости (эпифиз) на медиальной стороне имеет книзу крепкий отросток — медиальную лодыжку, malleolus medialis. Позади последней имеется плоская костная бороздка, sulcus malleolaris, след прохождения сухожилия.
На нижнем конце большеберцовой кости имеются приспособления для сочленений, с костями стопы, facies articuldris inferior, и на латеральной стороне медиальной лодыжки — facies articuldris malleoli. На латеральном крае дистального конца большеберцовой кости находится вырезка, incisura fibularis, место соединения с малоберцовой костью.
Видео нормальной анатомии большеберцовой кости
Редактор: Искандер Милевски. Дата обновления публикации: 21.07.2021
Строение ноги человека кости ниже колена
Стенка венозного сосуда состоит из 3-х полноценных слоев и двух прослоек: адвентиция (наружный слой) сменяется эластичной мембраной, под ней расположена медиа (средний слой) и внутренняя мембрана, а последний внутренний слой венозной стенки образовывает интима. Адвентиция представляет собой каркас, состоящий из плотных волокон коллагена и небольшого числа продольных мышечных клеток, правда, с возрастом численность их постепенно увеличивается, особенно это проявляется на ногах.
Относительно крупные вены дополнительно окружены фасцией, выполняющей опорную функцию.
Венозная стенка состоит из двух структурных групп:
- – опорной, сформированной коллагеном и ретикулином,
- – упруго-сократительной, созданной эластичными волокнами, а также гладкомышечными клетками.
Теперь поговорим о поверхностных венах, расположенных в подкожной клетчатке. Они противостоят давлению, как гидродинамическому, так и гидростатическому, благодаря эластическому сопротивлению стенок. Поэтому они покрыты слоем гладкомышечных клеток, которые более развиты, нежели эти же клетки глубоких вен. Толщина стенок поверхностных сосудов выше у тех вен, чей мышечный слой ниже.
2. Венозная клапанная система. Еще одна особенность вен – наличие клапанов, обеспечивающих определенное направление тока крови (центростремительный, стремящийся к сердцу). Месторасположение и общее количество клапанов обуславливается функциональным значением вены – обеспечить нормальное продвижение кровеносного потока к сердцу, поэтому больше всего клапанов находится в нижнем отделе венозного русла, чуть ниже центрального устья притока. В каждой магистрали поверхностных вен среднее расстояние между парами клапанов не превышает 80-10 см. 2-3 клапанами обеспечены и вены-«переходники», с помощью которых обеспечивается перетекание крови из поверхностных сосудов в вены-«глубинки».
Обычно, клапаны венозных сосудов двустворчатые и размещение в определенной части сосуда отображает их функциональную нагрузку. Створки клапанов формирует соединительная ткань, а
поддерживает ее отрог эластичной мембраны. Поверхности створки клапана, а их у него две, покрыты эндотелием, у их основания продольные гладкомышечные волокна изменяют направление и становятся поперечными, формируя сфинктер. Его функция – пролоббировать клапанный синус в виде ободка крепления. Строма створок клапана формируется также гладкомышечными волокнами, размещенными веерообразно. На крупных венах свободный край клапанных створок имеет продолговатые утолщения, названные «узелками». Их ученые обнаруживают только при помощи электронного микроскопа и полагают, что это своеобразные рецепторы, срабатывающие во время смыкания створок клапана.
В закрытом виде створки интактных клапанов образовывают складки, поскольку их длина больше диаметра вены. Кстати, явление пролапса в ряде случае объясняется наличием избыточной длины створок. Клапан обычной вены довольно прочен и способен выдерживать давление, достигающее 300 мм рт.ст., но в клапанные синусы крупных вен впадают венные бесклапанные притоки.
Через них часть крови сбрасывается, а давление над клапанными створками снижается. Кроме этого снижает энергию крови, находящейся под сильным давлением, ободок крепления, который действует по принципу волнореза. Работу венозного клапана можно представить таким образом (данные, полученные с помощью прижизненной фиброфлебоскопии): ретроградные кровяные волны попадают в клапанные синусы, от этого створки приходят в движение и смыкаются. Это чувствуют узелки, которые тут же направляют сигнал сфинктеру, а тот, в свою очередь, расширяет диаметр до оптимального значения, которое позволяет створкам клапана расправиться и вовремя блокировать ретроградную волну. В том случае, когда показатель давления синуса превышает допустимый уровень, открываются дренирующие вены и гипертензия в венозных сосудах снижается до нормы или до безопасного для жизни показателя.
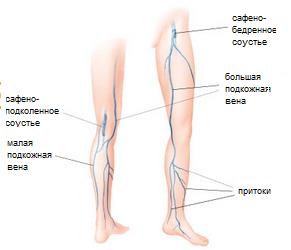
3. Анатомия венозной системы нижних конечностей. Вены, расположенные в ногах человека также разделяются на подкожные, глубокие и коммуникативные (или перфоранты-соединяющие между собой глубокую и поверхностную систему).
I) Поверхностные вены
Данная группа сосудов расположена сразу под кожей и состоит из следующих вен нижних конечностей:
- – кожных вен, расположенных на подошве ноги и тыльной стороне стопы;
- – большой и малой подкожных вен;
- – огромного количества притоков малой и большой подкожных вен.
Эти венозные сосуды при развитии варикоза подвергаются наиболее сильной трансформации, поскольку не обладают защитными механизмами против патологического повышения давления в виде опорного каркаса в тканях, которые их окружают.
На стопе разветвленные подкожные вены создают две крупных сети – венозную подошвенную сетку и венозную тыльную сетку стопы. Вены, расположенные на тыльной стороне всех пальцев, являются частью тыльной подкожной венозной сетки. Они анастомиозируют между собой и образовывают дугу стопы. Ее концы, двигаясь проксимально, создают два сосудистых ствола – медиальный (лат. v. marginalis medialis) и латеральный (лат. v. marginalis lateralis) краевые венозные сосуды. На голени у них принимают эстафету большая и малая поверхностные вены. Подошва стопы характеризуется наличием подошвенной поверхностной венозной дуги, анастомозирующей с венозными краевыми сосудами, также она направляет в межпальцевые промежутки меж головчатые венк, образую тыльную дугу.
Большая подкожная вена (v. saphena magna), продолжающий краевую медиальную вену (v. marginalis medialis), по краю внутренней лодыжки плавно переходит на голень и поднимается вдоль среднего края берцовой кости. Здесь вена огибает мыщелок и позади коленного сустава передислоцируется на бедерную внутреннюю поверхность. По голени вена проходит очень близко от n. Saphenus, благодаря чему обеспечивается иннервация кожного покрова поверхности стопы и голени.
На бедре большой поверхностный сосуд может разветвляться до 3-х более тонких вен. Венозное устье (анастомоз сафенофеморальный) расположено в овальном углублении (hiatus saphenus) на 2-6 см ниже, чем паховая связка. Здесь же терминальный отдел вены проходит через серповидный отросток фасции бедра, прободает возле решетчатой части кости (lamina cribrosa) и вливается в бедренную (паховую) вену. На всем пути большой подкожной вены, в нее вливаются различные притоки, собирающие кровь, поступающую от ноги, от половых внешних органов, от передней стенки живота, от клетчатки, расположенной в области ягодиц. Просвет вены в номе должен составлять 0,3-0,5 см, а по ее длине расположено порядка 5-10 венозных клапанов. В терминальный участок большой поверхностной вены вливаются несколько постоянных венозных сосудов: – «срамная», половая наружная вена (v. pudenda externa), проблемы с венами в этом участке вызывают промежностный варикоз); – надчревная поверхностная вена (v. epigastrica superfacialis) – обеспечивает постоянный кровяной приток, поэтому при хирургических операциях: этот сосуд является важнейшим ориентиром, показывающим, что рядом расположено сафенофеморальное устье; – подкожная вена, проходящая вокруг подвздошной кости (лат. v. circumflexa ilei superfacialis); – подкожный добавочный медиальный или заднемедиальный венозный сосуд (v. saphena accessoria medialis); – подкожный добавочный латеральный или переднелатеральный венозный сосуд (v. saphena accessoria lateralis).
Малая подкожная вена (v. saphena parva). Теперь рассмотрим, как располагается в нашем теле малая поверхностная вена (v. saphena parva). Данный кровеносный сосуд продолжает краевую наружную вену стопы (v. marginalis lateralis) и проходит вверх позади лодыжки. Вначале вена протекает снаружи ахиллова (либо пяточного) сухожилия, а затем по его задней поверхности приближается к средней линии голени. Иногда в этом месте вена разветвляется, но чаще, продолжает быть одноствольной. На пути следования малой поверхностной вене постоянно сопутствует n.cutaneus surae medialis, который иннервирует кожу на заднемедиальной стороне голени. Где-то между средней третей частью и верхней третей частью голени, вена углубляется, проникая в толщу мышц и протекая между листками глубокой фасции.
Под подколенной ямкой этот кровеносный сосуд прободает фасцию и вливается в вену (25% случаев), а иногда она впадает в притоки глубокой бедренной вены или в нее саму (в ряде случаев она втекает в одно из ответвлений поверхностной большой вены). Вверху голени эта вена взаимодействует с большой подкожной веной, образуя множественные анастомозы. Существует еще и бедренно-подколенный венозный сосуд или вена Джиакомини (v. Femoropoplitea), крупнейший постоянный приток большой поверхностной вены. Он эпифасциально располагается у самого устья VSР и соединяет ее с большой поверхностной бедренной веной. В этом месте рефлюкс, направленный со стороны большого поверхностного венозного сосуда, становится причиной ее варикозного расширения. Если отток крови проходит в обратном порядке (допустим, в связи с недостаточностью клапанной системы малой подкожной вены), она варикозно трансформируется и вовлекает в этот процесс большую поверхностную вену.
II) Глубокая венозная система Глубинные (или глубокие) венозные стволы проходят в мышечных массивах ног, являясь носителями основной части кровотока. К ним относятся:
- – венозные сосуды, проходящие по тылу стопы и по тыльной стороне подошвы, образующие глубокие дуги;
- – передний и задний малоберцовый и большеберцовый венозные сосуды голени;
- – подколенная икроножная, а также камбаловидная вены, расположенные возле колена;
- – глубокий, общий и подкожный бедренные венозные сосуды.
Чуть выше подколенная вена проникает через нижнее отверстие в бедренно-подколенный канал и становится бедренной веной. Суральные вены представлены парой сосудов vv. Gastrocnemius и непарным v. Soleus, которые дренируют в подколенный кровеносный сосуд синус камбаловидной и икроножной мышц. Из медиальной и латеральной головок m. Gastrocnemius вытекают одноименные вены и либо одним устьем, либо независимо друг от друга впадают на уровне сустава в подколенную вену. V. Soleus по своему ходу сопровождается артерией с одноименным названием. А затем, v. Soleus самостоятельно вливается в подколенную вену либо сливается с икроножными венами. Бедренная вена (v. femoralis) подразделяется большинством специалистов на две части: поверхностную (v. femoralis superfacialis) и общую вены (v. femoralis communis). Поверхностный венный сосуд расположен дистальнее, а общий – проксимальнее места впадения бедерной вены-«глубинки».
Подразделение важно с точки зрения анатомии, а также в функциональном плане. Бедренная «глубинная» вена, впадающая на 6-8 см ниже месторасположения паховой связки (v. femoralis profunda), является наиболее дистальным из самых важных и крупных притоков венных сосудов бедра. Также в бедренную глубинную вену вливаются небольшие по диаметру притоки, которые полностью соответствуют мельчайшим ответвлениям бедренной артерии, а иногда впадает нижнее ответвление латеральной вены, опоясывающей бедро, правда, если оно состоит из 2 или 3 сосудов. Чуть пониже устья, в нее вливаются еще две вены (т.н. параартериальный венозный ток крови). Кроме большой поверхностной вены, общий бедренный глубинный венозный сосуд принимает в себя латеральную и медиальную вены окружающие бедренную часть, при этом медиальная вена находится проксимальнее, чем латеральная, поэтому впадает, как на уровне устья большой поверхностной вены, так и чуть выше.
4. Система перфорантных (коммуникационных) вен Итак, пришла очередь рассмотреть детальнее систему перфорантных вен – тонкостенных сосудов, служащих своеобразными «мостиками» через которые кровь из поверхностных вен целенаправленными потоками попадает в вены-«глубинки». Диаметр коммуникативных вен очень варьируется, есть сосудики с сечением в доли миллиметра, есть венки, доходящие до 1,5-2 мм и достигающие 15 см в длину. Чаще всего они расположены по косой, а их система клапанов ориентирована так, чтобы кровь текла только в одном направлении. Есть также нейтральные (бесклапанные) перфоранты, которые находятся, как правило, на стопе. Данные вены могут быть прямыми и непрямыми. Прямых перфорантов гораздо меньше и они покрупнее, чем непрямые.
Прямые венки непосредственно соединяют «глубинку» и подкожную вену, как, например, вены Кокета, и находятся они в дистальных отделах ноги. Непрямые «переходники» вначале соединяют поверхностный сосуд с мышечной веной, а уже та тем или иным способом связана с глубинной веной. Таких венок на нижних конечностях много, порядка 100, все они очень мелкие и находятся в мышечных массивах. Вообще, «переходные» вены, прямые и непрямые, сообщаются обычно не с основным руслом поверхностной вены, а с небольшим ее притоком. Так, уже упомянутая вена Коккета, которая находится в нижней трети голени и при появлении варикоза или посттромбофлебита поражается наиболее часто, соединяет с «глубинками» заднее ответвление большой подкожной вены (т.н. вена Леонардо) Для человека наиболее значимы такие прямые перфоранты, как:
Почему возникает боль в голени спереди
С болью в голени в течение жизни сталкивается практически каждый человек. Причиной такого симптома могут быть разные заболевания. Чтобы не допустить появления неприятных последствий возможной патологии, рекомендуется своевременно обращаться к специалистам АртроМедЦентра. Эффективным методом устранения боли в голени является MBST-терапия.
Анатомия голени
Нога и лодыжка – это сложная механическая структура, правильная работа которой обеспечивает полноценную двигательную активность всего организма. В голеностопном суставе есть три кости. Их взаимодействие должно быть правильным, в сочетании с функциями соединительнотканных элементов, связок, мышц и сухожилий.
В стопе насчитывается 20 костей, 30 суставов, 100 мышц, связок и сухожилий. Их работа должна происходить правильно и слажено. Когда нарушается хотя бы одна функция общего механизма, начинают развиваться определенные патологические процессы. Они сопровождаются болезненностью внизу ноги.
Голень является частью нижней конечности, которая соединяет колено с пяткой. В голени есть малая и большая берцовая кость, к которым прикрепляется коленная чашечка. Возле пятки эти две кости переходят во переднюю и заднюю лодыжку. По всех частях голени располагаются мышцы. С их помощью сгибается, разгибается и вращается стопа. В большинстве случаев, появление болей в голени не связано с серьезными патологиями. Однако помощь врача является обязательной.
Какие структуры могут воспаляться в голени?
Болезненность в голени и лодыжке возникает резко после травмы – ушиба, растяжения, перелома, вывиха. Также причиной может стать болезнь хронического характера. В голени могут воспаляться такие структуры:
- Связки. Они могут воспаляться или растягиваться. При растяжении сухожилий или мышц возникает сильное напряжение. При сильной травме также происходит разрыв мышц или сухожилий.
- Суставы. Артрит или артроз – это распространенное патологическое состояние, при котором поражаются суставы, это сопровождается болью. Боль в голеностопном суставе также часто сопровождает развитие ревматоидного артрита.
- Сухожилия. Самой частой патологией сухожилий воспалительного характера является тендинит. Также при постоянном трении сухожилий при дефиците межсуставной жидкости развивается бурсит. Это сопровождается раздражением, дискомфортом.
- Кости. После перенесенной травмы нередко нарушается целостность кости. Это перелом или трещина. В таком случае очень важно как можно раньше посетить доктора. Только благодаря своевременному и правильному лечению кость срастется, не будет последствий перенесенной травмы.
- Тарсальный туннельный синдром. Он развивается, когда тарсальный туннель не защемляется. Это нерв, расположенный по всей длине голени.
- Арка. В ноге присутствуют сухожилия, которые работают синхронно. Так формируется арка. При правильном соединении сухожилий формируется правильная и симметричная арка. Если же они соединяются асимметрично, образуется арка маленького размера либо она вовсе отсутствует. При таком состоянии возникает дискомфорт либо болезненность.
- Соединительная ткань. На нижней части стопы расположены соединительнотканные элементы. Когда они воспаляются, это называется подошвенным фасциитом. Такое случается при ношении неправильно подобранной обуви, слишком узкой и неудобной, при нарушениях осанки.
Причины болей в голени
После физических усилий или незначительной травмы боль обычно проходит самостоятельно, не требует вмешательства специалистов. Если болезненные ощущения не проходят в течение 2-3 дней, необходимо посетить ортопеда или травматолога, который поможет установить диагноз и назначит лечение.
Одной из причин появления боли является плоскостопие. При такой патологии форма стопы уплощена, неправильная. Ее функционирование нарушается, не выполняется амортизационная функция стопы. В результате мышцы и связки испытывают дополнительную нагрузку, появляется усталость после ходьбы. В таком случае необходимо воспользоваться ортопедической обувью или специальными стельками.
Спровоцировать неприятные ощущения в голени может варикозное расширение вен. Такое заболевание сопровождается застоем крови в сосудах. Нарушается ее микроциркуляция, стенки сосудов сильно растягиваются. При венозном застое возникает дискомфорт и болезненные ощущения.
Чтобы уменьшить выраженность неприятных ощущений, рекомендуется носить специальные компрессионные изделия. Тромбоз вен и облитерирующий атеросклероз также относятся к заболеваниям сосудистой системы. Их развитие сопровождается нарушением кровообращения, застоем крови, формированием атеросклеротических бляшек.
К другим причинам появления боли в голени относят:
- уменьшение концентрации магния, кальция, калия в крови. Спровоцировать такие состояния может продолжительный прием диуретиков;
- неправильный прием статинов, побочным действием является деформация мышечных тканей;
- спазмы в мышечных тканях после продолжительных физических нагрузок;
- разрывы либо трещины в сухожилиях после перенесенной травмы;
- переломы костей, трещины в суставах;
- деформации мениска, перенесенная травма;
- закупорки сосудов;
- воспалительный процесс в сухожилиях;
- атеросклеротическое заболевание кровеносной системы с формированием холестериновых бляшек, ухудшением оттока крови;
- инфекционные процессы в тканях;
- повреждения нервных волокон, разрывы, растяжения или травмы волокон;
- сильная травма либо перенапряжение мышц, которые сопровождаются развитием синдрома капкана, сдавливания голени;
- развитие контрактуры мышц при сильном напряжении или нагрузках;
- воспалительный процесс в надкостнице большеберцевой кости;
- надрывы различного характера в мышечном аппарате голени;
- надрывы подколенных связок;
- воспалительный процесс в коленной чашечке, в бугристой поверхности;
- новообразования доброкачественного или злокачественного характера в любом участке ноги;
- использование препаратов-глюкокортикостероидов, в данном случае боль является побочным действием;
- компрессия тканей мышц или нейронов в тканях.
У людей, которые выкуривают больше двух пачек сигарет в день, нередко в голени появляется боль. После отказа от вредной привычки боль курильщиков прекращается самостоятельно. Это может быть последствием нагрузки на сосудистую систему.
Диагностика причин болей в голени
К основным диагностическим мероприятиям относят:
- визуальный осмотр и сбор анамнестических данных;
- биохимическое исследование кровяной жидкости;
- проба на ревматоидный фактор;
- определение уровня сахара;
- рентгенография;
- капилляроскопия;
- ультразвуковое исследование;
- компьютерная или магнитно-резонансная томография.
Лечение болей в голени при различных заболеваниях
В зависимости от установленного диагноза, врачами составляется алгоритм терапии. Нередко болезненность в голени спровоцирована именно повышенными физическими нагрузками, продолжительной ходьбой. Поэтому в большинстве случаев после отдыха устраняются все неприятные симптомы.
Чтобы восстановить полноценную функцию мышц, связок, сухожилий, понадобится медикаментозное и физиотерапевтическое лечение с последующим восстановлением – массажами, лечебными упражнениями, мануальной терапией.
Чтобы уменьшить нагрузку на больную конечность, необходимо носить специальные устройства. Для профилактики патологий стопы врачи назначают ортопедическую обувь или стельки. Также врачи могут назначать противовоспалительные препараты, миорелаксанты, хондропротекторы. В тяжелых случаях может понадобиться хирургическое лечение.
MBST-терапия
С помощью магнитного излучения, которое подает аппарат MBST, можно достичь таких целей:
- улучшить кровообращение, состояние сосудов;
- избавиться от болевых ощущений;
- не допустить дальнейшее развитие патологического процесса.
Записаться на лечение голеностопа в Москве можно в АртроМедЦентре. Пройденный курс MBST-терапии является хорошей профилактикой артрита, артроза, атеросклероза, остеопороза. После процедуры улучшается кровообращение, укрепляются стенки сосудов. При прохождении MBST-терапии ткани начинают лучше усваивать кальций, быстрее восстанавливаются повреждения и микротрещины.
Благодаря комплексному подходу к лечению и профилактике можно избавиться от неприятных симптомов и не допустить дальнейшее развитие заболеваний.
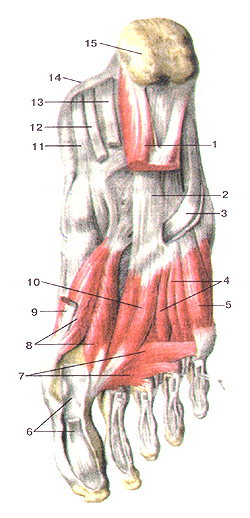
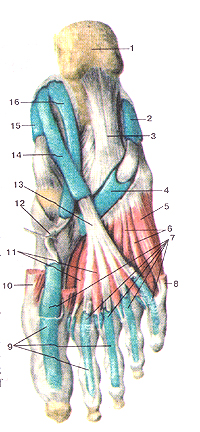
Мышцы нижней конечности
Мышцы и фасции бедра, правого. Вид спереди. 1-передняя верхняя подвздошная ость; 2-паховая связка; 3-се-менной канатик; 4-большая подкожная вена ноги; 5-приводяшие мышцы; 6-портняжная мышца; 7-прямая мышца бедра; 8-широ-кая фасция (бедра); 9-медиальная широкая мышца бедра; 10-надколенник и подкожная надколенниковая сумка; 11-фас-ция голени; 12-латеральная широкая мышца бедра; 13-решетча-тая фасция; 14-мышца—напрягатель широкой фасции бедра.
Мышцы бедра, правого. Вид спереди. 1-подвздошно-гребенчатая дуга; 2-паховая связка; 3-гребенчатая мышца; 4-длинная приводящая мышца; 5-тонкая мышца; 6-портняжная мышца; 7-большая приводящая мышца; 8-медиаль-ная широкая мышца бедра; 9-медиальная поддерживающая связка надколенника; 10-сухожилие портняжной мышцы; 11-бугристость большеберцовой кости; 12-связка надколенника; 13-надколенник; 14-сухожилие прямой мышцы бедра; 15 -под-вздошно-большеберцовый тракт; 16-латеральная широкая мышца бедра; 17-прямая мышца бедра; 18-мышца-напрягатель широкой фасции бедра; 19-подвздошно-поясничная мышца; 20-верхняя передняя подвздошная ость; 21-большая поясничная мышца; 22-подвздошная мышца.
Мышцы бедра, правого. Вид спереди. (Портняжная мышца и прямая мышца бедра удалены). 1-фебенчатая мышца; 2-тонкая мышца (отрезана); 3-длинная приводящая мышца; 4-большая приводящая мышца; 5-меди-альная широкая мышца бедра; 6-сухожилие прямой мышцы бедра; 7-надколенник; 8-большеберцовая коллатеральная связка; 9-связка надколенника; 10-латеральная широкая мышца бедра; II-промежуточная широкая мышца бедра; 12 подвздошно-по-ясничная мышца (отрезана); 13-подвздошно-гребенчатая сумка; 14-средняя ягодичная мышца (оттянута в сторону); 15-пря-мая мышца бедра (отрезана); 16-подвздошная мышца; 17-большая поясничная мышца.
Глубокие мышцы бедра, правого. Вид спереди. 1-наружная запирательная мышца; 2-короткая приводящая мышца; 3-длинная приводящая мышца; 4-болыпая приводящая мышца; 5-налколенник; 6-медиальный мениск коленного сустава; 7-связка надколенника; 8-латеральный мениск коленного сустава; 9-малоберцовая коллатеральная связка; 10-промежуточная широкая мышца бедра; 11-нижняя «приводящая» щель (нижнее отверстие приводящего канала); 12-подвздошно-бедренная связка; 13-прямая мышца бедра (отрезана); 14-грушевидная мышца.
Мышцы бедра, правого. Виде медиальной стороны. 1-грушевидная мышца; 2-внутренняя запирательная мышца; 3-крестцово-остистая связка; 4-большая ягодичная мышца; 5-крестиово-бугорная связка; 6-длинная приводящая мышца; 7-большая приводящая мышца; 8-тонкая мышца; 9-полусухо-жильная мышца; 10-полуперепончатая мышца; 11-надколенник; 12-медиальная широкая мышца бедра; 13-портняжная мышца; 14-прямая мышца бедра; 15-гребенчатая мышца; 16-подвздош-ная мышца; 17-большая поясничная мышца.
Мышцы бедра, правого. Вид сзади. 1-большая ягодичная мышца; 2-подвздошно-большеберцовый тракт; 3-двуглавая мышца бедра; 4-нерв и кровеносные сосуды в подколенной ямке; 5-подошвенная мышца; 6-икроножиая мышца (латеральная головка); 7-икроножная мышца (медиальная головка); 8-полуперепончатая мышца; 9-тонкая мышца; 10-полусухожильная мышца; 11-большая приводящая мышца.
Глубокие мышцы бедра, правого. Вид сзади. I-средняя ягодичная мышца; 2-грушевидная мышца; 3-верхняя близнецовая мышца; 4-внугренняя запирательная мышца; 5-ниж-няя близнецовая мышца; 6-большой вертел; 7-большая ягодичная мышца (отрезана); 8-квадратная мышца бедра; 9-короткая приводящая мышца; 10-большая приводящая мышца; 11-подвздошно-большеберцовый тракт; 12-латеральная широкая мышца бедра; 13-короткая головка двуглавой мышцы бедра; 14-длинная головка двуглавой мышцы бедра (отрезана); 15-подошвенная мышца (отрезана); 16-латеральная головка икроножной мышцы (отрезана); 17-головка малоберцовой кости; 18-подколенная мышца; 19-кам-баловидная мышца; 20-медиальная головка икроножной мышцы (отрезана); 21-медиальная широкая мышца бедра; 22-полупере-пончатая мышца, 23-полусухожильная мышца (отрезана); 24-боль-шой вертел; 25крестцово-бугорная связка; 26-большая ягодичная мышца (разрезана и отвернута в стороны).
Мышцы правой нижней конечности. Вид справа. 1-большая ягодичная мышца; 2-средняя ягодичная мышца; 3-мышца, напрягающая широкую фасцию бедра; 4-подвздошно-большеберцовый тракт; 5-четырехглавая мышца бедра; 6-двуглавая мышца бедра.
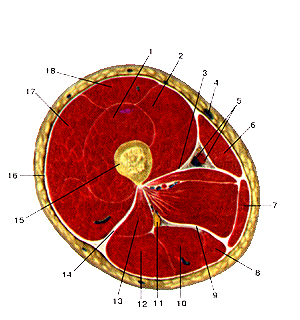
Мышцы и фасции бедра, правого. (Поперечный разрез на уровне средних отделов бедра). 1-латеральная широкая мышца бедра; 2-прямая мышца бедра; 3-промежуточная широкая мышца бедра; 4-медиальная широкая мышца бедра; 5-медиальная межмышечная перегородка бедра; 6-большая подкожная вена ноги; 7-бедренные артерии и вена (в приводящем канале); 8-портняжная мышца; 9-тонкая мышца; 10-полуперепончатая мышца; II-задняя межмышечная перегородка бедра; 12-полусухожильная мышца; 13-седалищный нерв; 14-длинная головка двуглавой мышцы бедра; 15-короткая головка двуглавой мышцы бедра; 16-латеральная межмышечная перегородка бедра; 17-бедренная кость; 18-широкая фасция бедра.
Мышцы голени, правой. Вид спереди. 1-надколенник; 2-связка надколенника; 3-икроножная мышца (медиальная головка); 4-камбаловидная мышца; 5-передняя большеберцовая мышца; 6-сухожилие мышцы—длинного разгибателя большого пальца стопы; 7-сухожилие мышцы — короткого разгибателя большого пальца стопы; 8-мышца—короткий разгибатель пальцев стопы; 9-сухожилие третьей малоберцовой мышцы; 10-нижний удерживатель сухожилий мышц-разгибателей; 11-верхний удерживатель сухожилий мышц-разгибателей; 12-мышца-длинный разгибатель пальцев стопы; 13-короткая малоберцовая мышца; 14-длинная мачоберцовая мышца; 15-го-ловка малоберцовой кости.
Мышцы голени, правой. Вид справа (капсула коленного сустава вскрыта.
обнажен латеральный мениск).
1-четырехглавая мышца бедра; 2-надколенник; 3- латеральный мышелок бедренной кости; 4-латеральный мениск коленного сустава; 5-поднад-коленниковая сумка; 6-связка надколенника; 7-передняя большеберцовая мышца; 8-мышца – длинный разгибатель пальцев стопы; 9-мышца – длинный разгибатель большого пальца стопы; 10-верх-ний удерживатель сухожилий мышц-разгибателей; 11-нижний удерживатель сухожилий мышц-разгибателей; 12-сухо-жилие третьей малоберцовой мышцы: 13-сухожилий мышцы – длинного разгибателя пальцев стопы; 14-сухожилие короткой малоберцовой мышцы; 15-короткий разгибатель пальцев; 16-мышца, отводя щая мизинец; 17-нижний удерживатель сухожилий малоберцовых мышц; 18-пяточное сухожилие (Ахиллово); 19-верхний удерживатель сухожилий малоберцовых мышц; 20-короткая малоберцовая мышца; 21-камбаловидная мышца; 22-длинная малоберцовая мышца; 23-икроножная мышца; 24-сухожилие двуглавой мышцы бедра (отрезано); 25-малоберцовая коллатеральная связка.

Мышцы голени, правой.Вид сзади.
1-подошвенная мышца; 2-латеральная головка икроножной мышцы; 3-сухожилие двуглавой мышцы бедра (отрезано); 4-го-ловка малоберцовой мышцы; 5-икроножная мышца; 6-камбало-видная мышца; 7-латеральная лодыжка; 8-пяточное сухожилие (Ахиллово); 9-медиальная лодыжка; 10-медиальная головка икроножной мышцы.
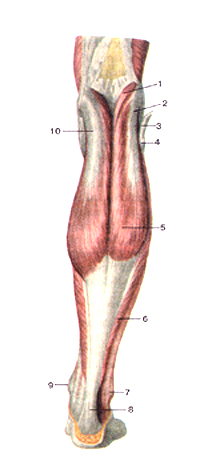
Мышцы голени, правой. Вид сзади. • 1-подошвенная мышца; 2-латеральная головка икроножной мышцы (отрезана); 3-сухожилие двуглавой мышцы бедра (отрезано), 4-камбаловидная мышца; 5-икроножная мышца (отрезана и отвернута вниз); 6-сухожилие длинной малоберцовой мышцы, 7-короткая малоберцовая мышца; 8-пяточное сухожилие (Ахиллово); 9-сухожилие мышцы — длинногосгибателя пальцев; 10-сухожилие задней большеберцовой мышцы; 11-сухожилие подошвенной мышцы; 12-подколенная мышца; 13-сухожилие полуперепончатой мышцы (отрезано); 14-медиальная головка икроножной мышцы (отрезана).
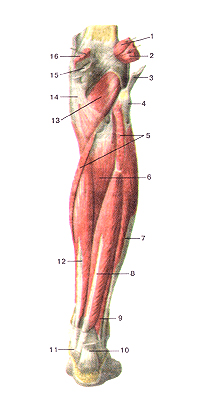
Мышцы голени, правой. Вид сзади. (Икроножная и камбаловидная мышцы удалены). 1-подошвенная мышца (отрезана и отвернута в сторону); 2-лате-ральная головка икроножной мышцы (отрезана и отвернута в сторону); 3-сухожилие двуглавой мышцы бедра (отрезано и отвернуто в сторону); 4-головка малоберцовой кости; 5-камбало-видная мышца (отрезана и удалена); 6-задняя большеберцовая мышца; 7-длинная малоберцовая мышца; 8-мышца — длинный сгибатель большого пальца стопы; 9-короткая малоберцовая мышца; 10-пяточное сухожилие (отрезано); 11-удерживатель сухожилий мышц – сгибателей; 12-мышца — длинный сгибатель пальцев; 13-подколенная мышца; 14-глубокая гусиная лапка; 15-подсухожильная сумка медиальной головки икроножной мышцы; 16-медиальная головка икроножной мышцы (отрезана).
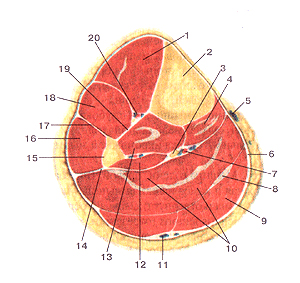
Мышцы и фасции голени, правой. Поперечный разрез на уровне средней трети голени. 1-передняя большеберцовая мышца; 2-большеберцовая кость; 3-большеберцовый нерв; 4-мышца-длинный сгибатель пальцев; 5-большая подкожная вена ноги; 6-фасции голени; 7-задние большеберцовые артерия и вены; 8-сухожилие подошвенной мышцы; 9-икроножная мышца (медиальная головка); 10-камба-ловидная мышца; 11-малая подкожная вена ноги; 12-мышца-длинный сгибатель большою пальца стопы; 13-задняя больше-берцовая мышца, 14-задняя межмышечная перегородка голени; 15-малоберцовая кость, 16-длинная малоберцовая мышца; 17-передняя межмышечная перегородка голени; 18-мышца-длинный разгибатель пальцев стопы; 19-межкостная перепонка голени; 20-передние большеберцовые артерия и вены.
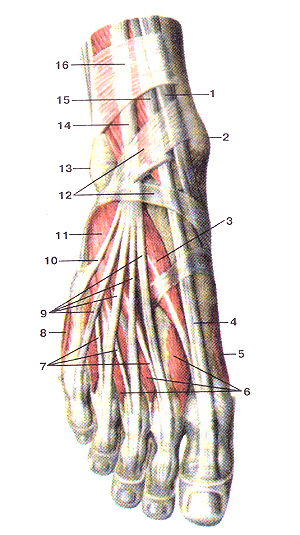
Мышцы тыльной стороны стопы, правой. Вид сверху. 1-сухожилие передней большеберцовой мышцы; 2-медиальная лодыжка; 3-мышца-короткий разгибатель большого пальца стопы; 4-сухожилие мышцы-длинного разгибателя большого пальца стопы; 5-мышца, отводящая большой палец стопы; 6-тыльные межкостные мышцы; 7-сухожилие мышцы, короткого разгибателя пальцев; 8-мышца, отводящая мизинец; 9-сухожилие мышцы-длинно! о разгибателя пальцев; 10-сухожилие третьей малоберцовой мышцы; 11-мышца-короткий разгибатель пальцев; 12-нижний удерживатель сухожилий мышц-разгибателей; 13-ла-теральная лодыжка; 14-мышца-длинный разгибатель пальцев; 15-мышца-длинный разгибатель большого пальца стопы; 16-верхний удерживатель сухожилий мышц-разгибателей.
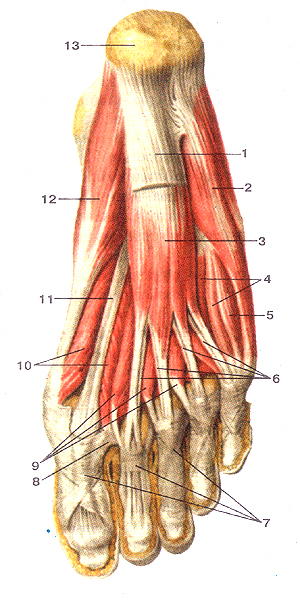
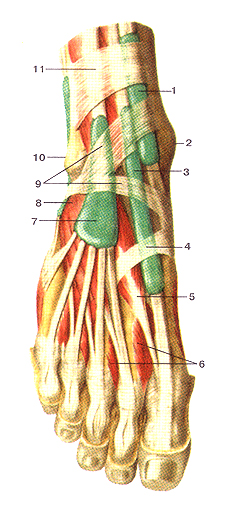
Мышцы стопы, правой. Подошвенная сторона. 1-подошвенный апоневроз (отрезан); 2-мышца, отводящая мизинец стопы; 3-мыпша-короткий сгибатель пальцев; 4-подош-венные межкостные мышцы; 5-мьшша-короткий сгибатель ми-зинна стопы; 6-сухожилия мьшшы-длинного сгибателя пальцев; 7-фиброзные влагалища сухожилий длинного сгибателя пальцев стопы; 8-глубокая поперечная плюсневая связка; 9-червеобраз-ные мышцы; 10-мышца—короткий сгибатель большого пальца стопы; 11 -сухожилие мышиы-длинного сгибателя большого пальца стопы; 12-мышца, отводящая большой палец стопы; 13-пяточный бугор.
Глубокие мышцы подошвенной стороны стопы, правой. 1-квадратная мышца подошвы (отрезана) 2-длинная подошвенная связка; 3-сухожилие длинной малоберцовой мышцы; 4-подошвен-ные межкостные мышцы; 5-мышца—короткий сгибатель мизинца стопы; 6-влагалище сухожилия мышцы-длинного сгибателя большого пальца стопы (влагалище вскрыто, сухожилие отрезано); 7-поперечная головка мышцы, приводящей большой палец стопы; 8-мышца, короткий сгибатель большого стопы; 9-мышца, огводя-щая большой палец стопы (отрезана); 10-косая галовка мышцы, приводящей большой палец стопы; 11-сухожилие задней больше-берцовой мышцы; 12-сухожилие мышцы-длинного сгибателя пальцев; 13-сухожилие мышцы-длинного сгибателя большого пальца стопы; 14-удерживатель сухожилий мышц-сгибателей; 15-пяточный бугор.
Синовиальные влагалища сухожилий пальцев стопы (vaginae synoviales tendinum). Тыльная сторона правой стопы. 1-синовиальное влагалище сухожилия передней большеберцо-вой мышцы; 2-медиальная лодыжка; 3-синовиальное влагалище сухожилия мышцы-длинного разгибателя большого пальца стопы; 4-нижний удерживатель сухожилий мышц-разгибателей; 5-мышца-короткий разгибатель большого пальца стопы; 6-тыль-ные межкостные мышцы; 7-синовиальное влагалище сухожилий мышц-разгибателей пальцев; 8-мышца-короткий разгибатель пальцев; 9-нижний удерживатель сухожилий мышц-разгибателей; 10-латеральная лодыжка; 11-верхний удерживатель сухожилий мышц-разгибателей.
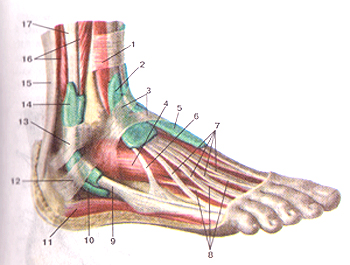
Синовиальные влагалища сухожилий (vaginae synoviales tendinum). Стопа правая. Вид справа. I-верхний удерживатель сухожилий мышц-разгибателей; 2-си-новиальное влагалище сухожилий мышцы-длинного разгибателя пальцев; 3-нижний удерживатель сухожилий мышц-разгибателей; 4-мышца-короткий разгибатель пальцев; 5-синовиальное влагалище сухожилия мышцы-длинного разгибателя большого пальца стопы; 6-сухожилие третьей малоберцовой мышцы; 7-су-хожилия мышц-ддинного разгибателя пальцев; 8-сухожилия мышц-короткого разгибателя пальцев; 9-сухожилие короткой малоберцовой мышцы; 10-синовиальное влагалище длинной малоберцовой мышцы; 11-мышца, отводящая мизинец стопы; 12-нижний удерживатель сухожилий малоберцовых мышц; 13-верхний удерживатель сухожилий малоберцовых мышц; 14-общее синовиальное влагалище сухожилий малоберцовых мышц; 15-пяточное сухожилие (Ахиллово); 16-короткая мало-берцовая мышца; 17-сухожилие длинной малоберцовой мышцы;
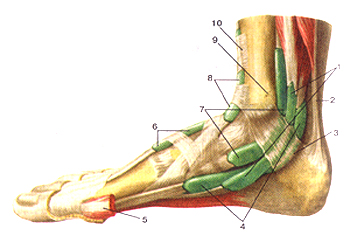
Синовиальные влагалища сухожилий (vaginae synoviales tendinum) правая. Вид с медиальной стороны. I-синовиальное влагалище сухожилий длинных мышц-сгибателей пальцев (стопы) 2-пяточное сухожилие; 3-удерживатель сухожилий мышц -сгибателей; 4-синовиальное влагалище сухожилия длинного сгибателя большого пальца стопы; 5-мышца, отводящая большой палец стопы; 6-синовиальное влагалище сухожилия длинного разгибателя большого пальца стопы; 7-сино-виальное влагалище сухожилия задней большеберцовой мышцы; 8-синовиальное влагалище передней большеберцовой мышцы; 9-медиальная лодыжка; 10-верхний удерживатель сухожилий мышц-разгибателей;
Синовиальные влагалища сухожилий (vaginae syn-
oviales tendinum). Стопа правая. Подошвенная сторона. I-пяточный бугор; 2-общее синовиальное влагалище сухожилий малоберцовых мышц; 3-длинная подошвенная связка; 4-синови-альное влагалище сухожилия длинной малоберцовой мышцы; 5-мышца-короткий сгибатель мизинца стопы; 6-подошвенные межкостные мышцы; 7-синовиальные влагалища сухожилий пальцев; 8-мышца, отводящая мизинец стопы; 9-фиброзное влагалища сухожилий пальцев стопы; 10-мышца, отводящая большой палец стопы; 11-червеобразные мышцы; 12-сухожилие мышцы-длинного сгибателя большого пальца стопы (оттянуго в медиальную сторону); 13-сухожилие мышцы-длинного сгибателя пальцев; 14-синовиальное влагалище сухожилий длинного сгибателя пальцев; 15-синовиальное влагалище задней больше-берцовой мышцы; 16-синовиальное влагалище сухожилия длинного сгибателя пальца стопы.
Дисплазия мыщелков бедренной кости, подвывих и наклон надколенника
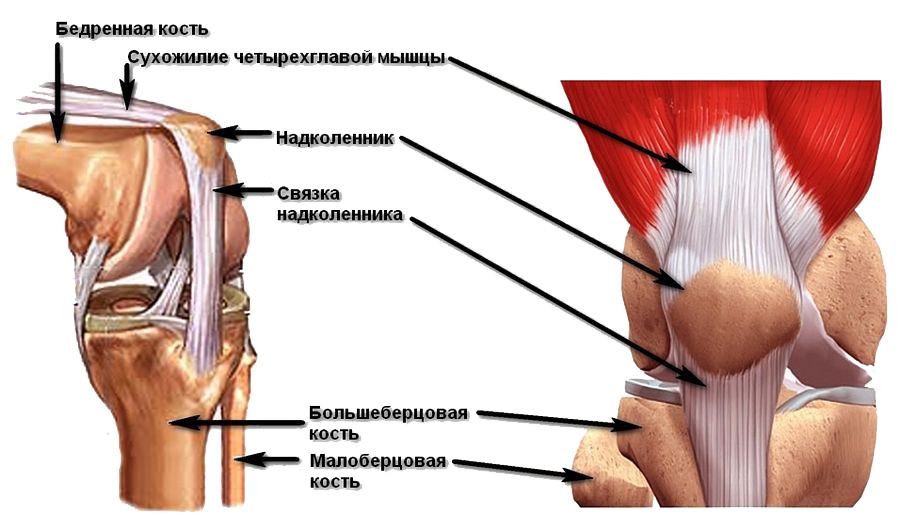
Коленная чашечка, именуемая в медицине надколенником и представляющая собой самую крупную из сесамовидных костей, располагается во фронтальной части колена внутри сухожилия, разгибающего голень. Работая по принципу блока, надколенник обеспечивает мышечную тягу, повышая ее рабочий потенциал.
Анатомия надколенника и коленной чашечки
Сухожилие, в котором расположен надколенник, образовано 4-мя мышцами передней бедренной поверхности. В нижней части коленной чашечки расположена собственная связка надколенника, присоединенная (прикрепляемая) к большеберцовой кости. Когда нога находится в разогнутом положении, коленная чашечка, как бы, плавает в суставной щели над коленным суставом. При этом, при сгибании нижней конечности, надколенник ложится в суставную борозду, расположенную на концах (мыщелках) бедренной кости.
С внутренней части коленная чашечка имеет достаточно толстый (до 5 мм) хрящевой слой, обеспечивающий нормальное скольжение по мыщелку бедра.
На рис. 1 изображено колено в согнутом положении. При этом, коленная чашечка, расположенная в бороздке, работает, как блок, повышая силу тяги сухожилия.
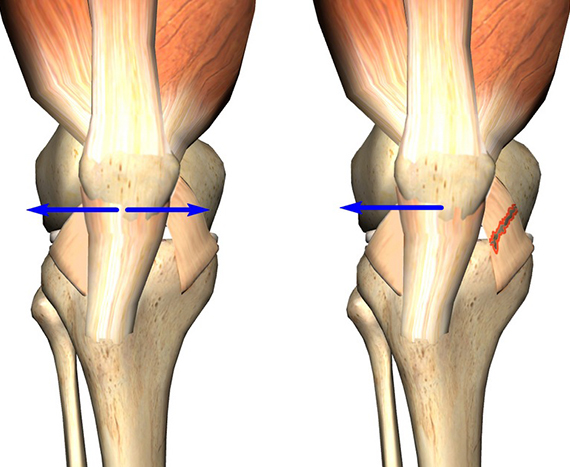
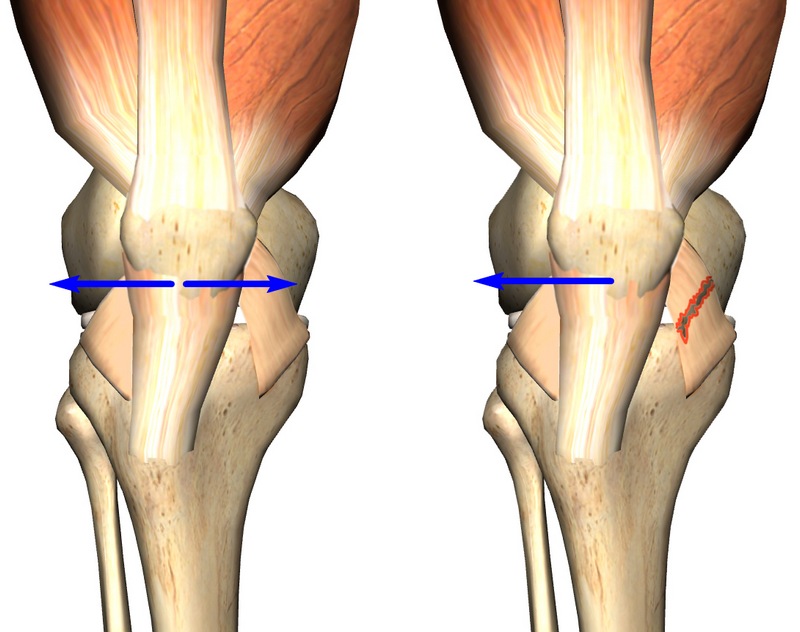
Нормальная работа коленной чашечки возможна при условии центрированного (правильного) его расположения в бороздке бедренной кости. В противном случае может наблюдаться наклон коленной чашечки.
На рисунке слева показано нормальное (центрированное) положение надколенника. Справа – положение надколенника смещено.
В подавляющем большинстве ситуаций, при наличии тех или иных проблем в бедренно-надколенниковом суставе, коленная чашечка смещается в наружную сторону, и лишь изредка – во внутреннюю. Незначительные наклоны во фронтальном направлении могут говорить о наличии высокого давления надколенника на мыщелок, или, как называют данную патологию в медицине, латеральной гиперпрессии. В свою очередь, если коленная чашечка смещается во внутреннюю часть, пациенту диагностируется медиальная гиперпрессия.
Как показывает медицинская практика, даже незначительное смещение надколенника может спровоцировать его подвывих. В то время, как полный выход коленной чашечки за пределы бороздки – ее вывих.

На рис. 3 в направлении слева на право отображено нормальное состояние коленного сустава с одинаковой шириной наружной и внутренней частей. Далее, показана латеральная гиперпрессия, при которой внутренний просвет шире, нежели наружный. На следующем изображении можно наблюдать выход части коленной чашечки за пределы бороздки при подвывихе. И, затем, можно наблюдать полное смещение надколенника за пределы сустава при вывихе.
Наклон, а также подвывих коленной чашечки являются одним из примеров его нестабильности, при которой может наблюдаться полный вывих.
Причины
Возникновение и патологическое развитие наклона надколенника, а также его подвывих провоцируются множеством факторов и, в большинстве случаев, сразу несколькими.
Наиболее значимыми причинами данного недуга являются:
- аномалии развития нижних конечностей;
- ослабление внутренней связки, либо чрезмерное натяжение поддерживающей коленную чашечку наружной связки;
- слабость внутренней широкой мышцы бедра;
- аномальная форма ног:
- Х-образное или вальгусное искривление голеней;
- высокое стояние надколенника
- внутренняя ротация голени и многое другое.
Анатомически, коленная чашечка имеет 2-е расположенные по бокам связки, удерживающие ее и не дающие ей смещаться внутрь и наружу. При этом, чрезмерное натяжение наружной, либо ослабление внутренней связки могут провоцировать существенное смещение надколенника кнаружи.
При нормальном, строго центрированном положении коленной чашечки в бороздке (мыщелке), тяга внутренней и наружной связок строго сбалансирована. В случае возникновения дисбаланса (например, при серьезных повреждениях и разрывах связки) надколенник будет смещаться кнаружи вследствие отсутствия компенсации тяги наружной связки.
Помимо связок, стабильность коленной чашечки обеспечивают и мышцы, в том числе и внутренняя (медиальная). Являющаяся составным элементом четырехглавой мышцы бедра, данное мышечное образование отвечает, в том числе, и за стабильность коленной чашечки, исключая ее смещение кнаружи.
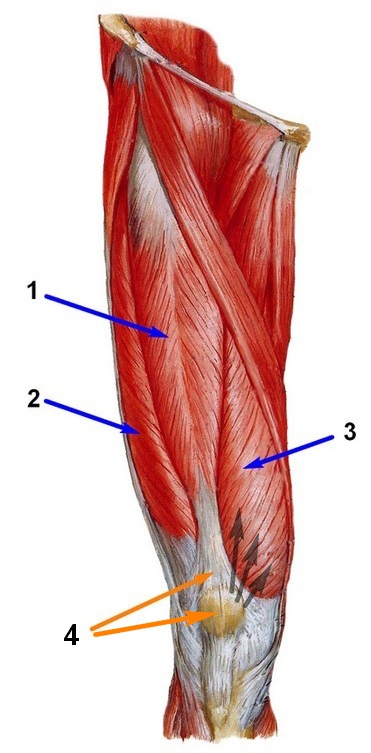
На рис. 5 отображены бедренные мышцы (вид спереди): 1 – прямая, 2 – латеральная, 3 – медиальная, 4 – промежуточная. Черными стрелками отмечена тяга медиальной мышцы.
Вальгусное или Х-образное искривление голеней кнаружи
Голень соединяется с бедренной костью под так называемым Q-углом (углом квадрицепса), определяемым шириной таза. Как правило, у женщин данный угол больше, нежели у мужчин. Как показывает медицинская практика, большая величина угла квадрицепса является дополнительным фактором, провоцирующим повреждение (включая полный разрыв) передней связки.
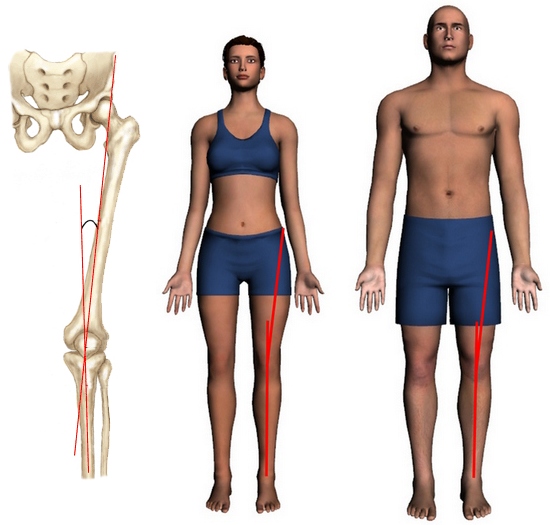
Q-угол у женщин составляет 20°, у мужчин – 15°. При наличии больших показателей может наблюдаться боль в колене или подвывих коленной чашечки.
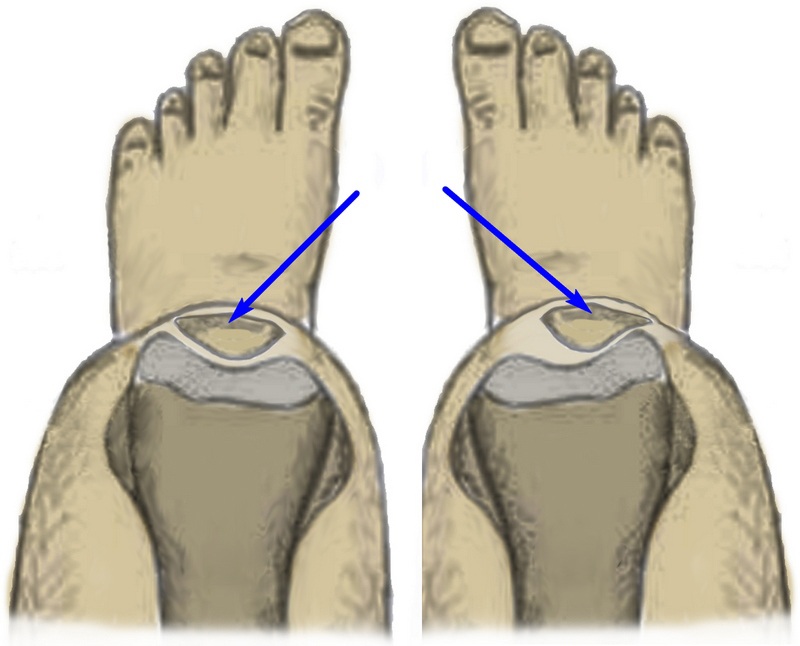
Дисплазия мыщелков бедра
Для стабильного и надежного удержания надколенника, бороздка, расположенная между мыщелками бедра, должна быть глубокой. В случае наличия так называемой дисплазии и вызванной данной патологией малой глубиной бороздки, коленная чашечка может смещаться кнаружи. Вывить дисплазию позволяют различные лучевые методики – МРТ и рентгенограммы.
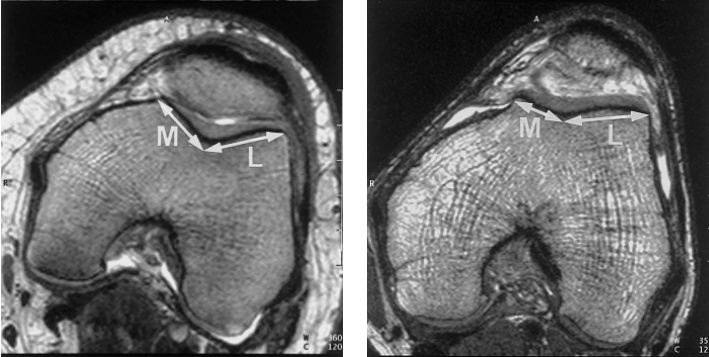
На рис. 7 показаны данные МРТ коленного сустава, отображающие размещение коленной чашечки в бороздке. Слева показана бороздка в нормальном состоянии, справа – при наличии дисплазии мыщелков.
Переразгибание в колене, а также повышенное стояние надколенника провоцируют смещение последнего кнаружи вследствие выскальзывания из бороздки.
Наружное положение бугристости большеберцовой кости, к которой присоединяется связка коленной чашечки
У некоторого количества пациентов бугристость смещена кнаружи (расположена латерально), что провоцирует попутное смещение надколенника.
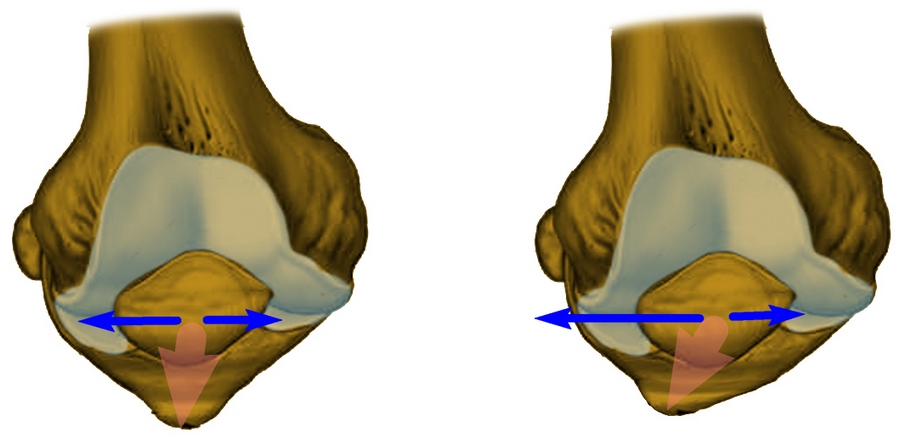
Подобная ситуация имеет место быть и в случае значительного закручивания голени во внутреннюю сторону (ротации голени внутреннего типа). Этому способствуют врожденные анатомические нюансы строения нижних конечностей, например – плоскостопие.
Закручивание голени во внутреннюю часть провоцирует попутное смещение коленной чашечки
Симптоматика подвывиха и наклона коленной чашечки
В случае патологически неправильного скольжения коленной чашечки в бороздке, зачастую, наблюдается нестабильность первой, а также различной интенсивности болевые ощущения в области коленного сустава.
При этом, чувство нестабильности, хотя и достаточно распространенный, но не основной показатель наличия подвывиха, либо наклона коленной чашечки.
Помимо болевых ощущений, при совершении разгибательно-сгибательных движений колена не редко можно услышать хруст (щелчок), вызванные патологически неправильным скольжением коленной чашечки в мыщелковой бороздке.
Стоит, также, обратить внимание, что подвывиху/наклону надколенника, зачастую, предшествует повреждение тех или иных участков сустава, вызванное, например, осложнениями после хирургического вмешательства, а также полученными ранее вывихами и пр.
В случае патологического подвывиха и/или наклона, скольжение коленной чашечки в мыщелковой бороздке осуществляется с отклонениями. Это, в свою очередь, вызывает существенные повреждения покрывающего данный коленный участок хряща, провоцируя развитие различного рода травм и, в частности, артроза сустава.
Также, в случае продолжительного наклона и/или подвывиха коленной чашечки, в суставной части может наблюдаться скопление жидкости, провоцирующей возникновение отечностей.
Диагностика
Осмотр лечащим специалистом
Согласно распространенной медицинской практике, наиболее частыми симптомами подвывиха и наклона коленной чашечки, является наличие в коленной области болевых ощущений различной интенсивности. В процессе осмотра, специалист уточняет локализацию боли, а также выясняет при совершении каких движений она обычно проявляется. Зачастую, дискомфортные ощущения возникают при совершении сгибательных движений свыше 30° и при определенных нагрузках, например, спуске и подъеме по лестнице.
Также, врач акцентирует внимание на неравномерном развитии отвечающих за разгибание коленно-суставных мышц. Как правило, при наличии подвывиха, а также наклоне надколенника могут наблюдаться атрофические изменения медиальной мышцы.
Однако и это еще не все. В процессе осмотра лечащим специалистом могут проверяться:
- осанка;
- степень искривления нижних конечностей;
- наличие дисплазии бедра;
- наличие плоскостопия;
- Q-угол и многое другое.
Поскольку в нормальном состоянии коленная чашечка перемещается по прямой траектории, ориентировочную оценку состояния надколенника можно выполнить путем разгибания нижней конечности в положении сидя. В случае наличия подвывиха, наблюдается его смещение кнутри. Если же J-признак отмечен при разгибании свисающей конечности – речь может идти о слабости медиальной бедренной мышцы.
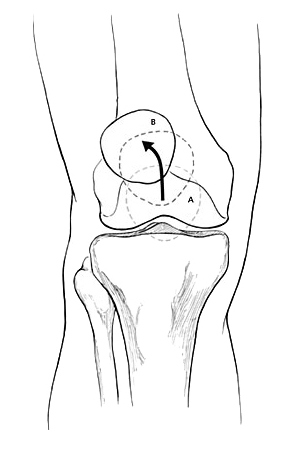
На рисунке показана траектория движения коленной чашечки из точки А в точку В при совершении разгибания нижней конечности. При этом, при наличии подвывиха/наклона, надколенник движется по траектории, напоминающей букву J.
Для наиболее точного диагностирования подвывиха и/или наклона коленной чашечки, лечащий специалист проводит пальпацию пораженного участка. Наличие болевого синдрома, а также не типичная подвижность надколенника могут практически со 100%-й гарантией указывать на наличие недуга.
Кроме того, наличие болезненных ощущений в районе медиального надмыщелка свидетельствует о развитии так называемого признака Бассетта, возникающего, зачастую, при травмировании медиальной связки.
С целью выявления чрезмерной тяги наружной связки проводятся измерения наклона коленной чашечки при разогнутом, находящемся в свободном положении колене. В момент приподнятия ее наружного края, внутренний край фиксируется. Полученный угол, в норме, составляет порядка 15°. Если болевые ощущения начинают возникать в случае меньших показателей – речь может идти о чрезмерном натяжении латеральной связки.
Наличия смещений коленной чашечки по коленно-суставной поверхности могут указывать на ограничивающей ее движения целости структур – суставной капсулы, а также поддерживающей наружной связки и медиальной бедренной мышцы. Для диагностирования недуга, специалист смещает надколенник кнаружи, замеряя полученную разницу смещения, относительно нормы. Смещения менее, чем на ¼ указывают на чрезмерное натяжение медиальной связки, более, чем на ¾ – о гипермобильности.
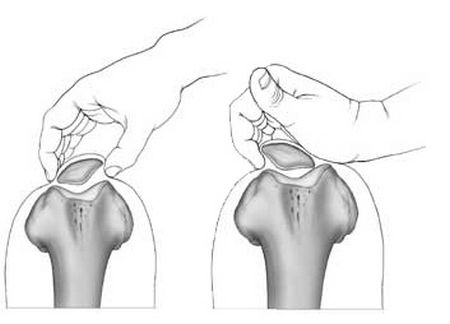
На изображении показан процесс пальпации коленной чашечки (проба Бассета).
Страх, вызванный предчувствием вывиха коленной чашечки
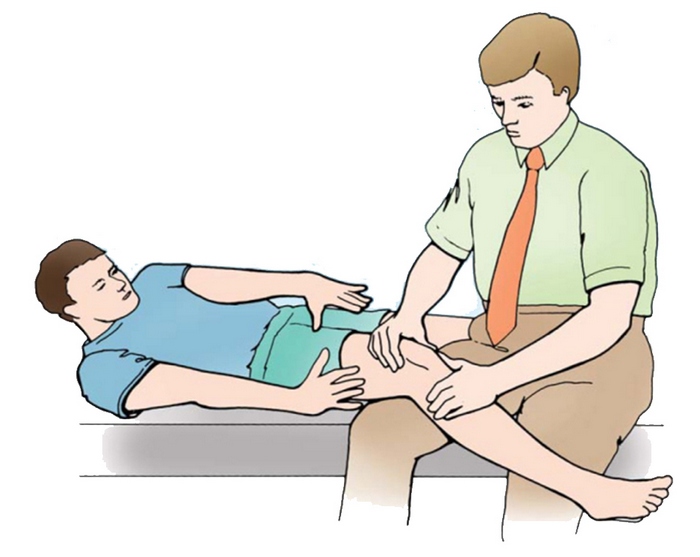
В процессе взятия проб, когда специалист смещает коленную чашечку, пациент может почувствовать дискомфортные ощущения, боль, а также страх вывиха.
Обследование пациента осуществляется в положении лежа, как на спине (чаще всего), так и на животе. При этом, во втором случае, фиксация таза и отсутствие возможности сгибания бедра обеспечивают более точную оценку имеющейся ситуации.
Для того, чтобы подтвердить установленный диагноз, а также разработать оптимально подходящий для конкретной ситуации план лечения, специалист проводит дополнительное обследование посредством лучевых методик – КТ и МРТ.
Первый этап обследования предполагает получение рентгенограммы в боковой и фронтальной проекциях при положении пациента стоя. Данная методика позволяет оценить особенности рельефа и глубину борозды, а также определить высоту стояния коленной чашечки. В этом случае, при получении такой развернутой информации, специалист может выявить деформацию, существенный подвывих или полный перелом коленной чашечки. Дополнительные сведения о размещении надколенника, а также наличии его вывиха или наклона, предоставляет рентгенограмма, выполненная в осевой проекции.
Особенности положения пациента при рентгенограммах по Мерчанту
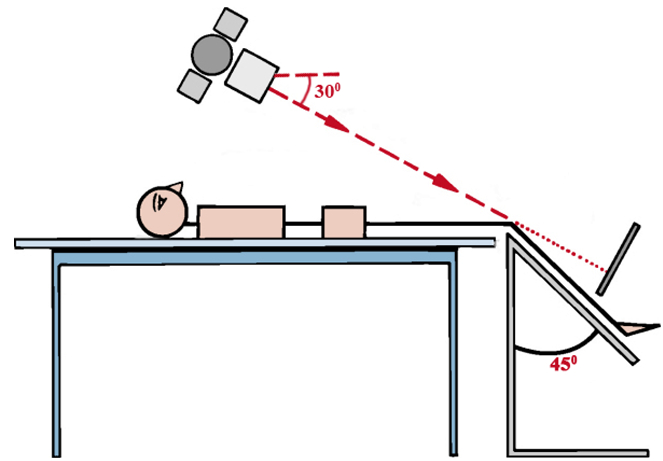
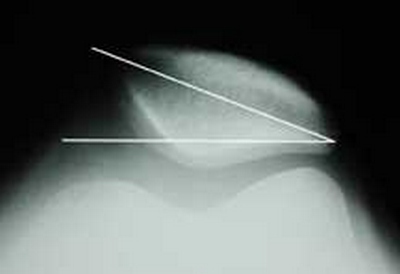
Рентгенограмма по Мерчанту (осевая проекция) демонстрирует наклон надколенника. В этом случае наружная ширина суставной щели меньше, нежели внутренняя.
В отличие от рентгенограммы, компьютерная томография позволяет определить наличие недуга с большей точностью, что объясняется отсутствием искажений и наложений друг на друга структур при получении снимка. Более того, КТ предоставляет возможность получить необходимые данные при любых вариациях согнутой конечности.
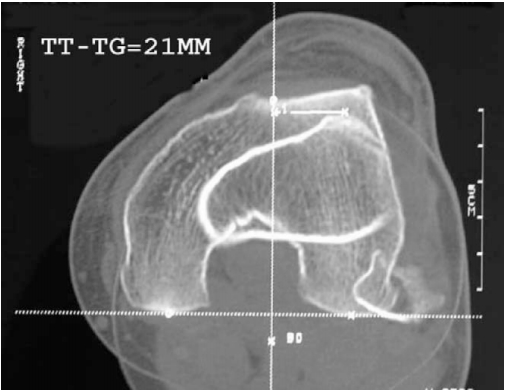
Как уже было сказано выше, наиболее значимой причиной возникновения и прогрессирования наклона/подвывиха считается патологическое положение бугристости большой берцовой кости. Как правило, КТ, также, позволяет максимально точно установить особенности пространственного положения борозды, бугристости, и коленной чашечки.
На изображении показано наложение срезов позволяющих вымерять промежуток между бороздой и бугристостью.
МРТ допускается применять для уточнения данных, полученных при проведении КТ и рентгенографических исследований. Однако, наиболее актуальным такой метод является при:
- изучении состояния хрящевой и окружающих ее мягких тканей;
- выявлении повреждений, сопряженных с вывихом коленной чашечки;
- обнаружении суставного выпота;
- определения наличия гематом и др.
Учитывая, что наличие болевых ощущений в колене, зачастую, может быть сопряжено с наличием иного вида проблем, МРТ, как наиболее точная методика, применяется гораздо чаще.
Особенности лечения
Консервативные методики
Как правило, устранение проблем, вызванных наклоном/подвывихом коленной чашечки, проводится по консервативным методикам, основанным, преимущественно, на выполнении специально разработанных физупражнений, позволяющих эффективно восстановить баланс разгибающих мышц.
Эффективным считается и применение так называемого тейпирования, обеспечивающего снижение болевых ощущений в области колена и компенсацию коленной чашечки кнаружи.
Важно, все же, отметить, что в ряде случаев, несмотря на результативность консервативных методик, без хирургического вмешательства на обойтись.
Хирургические методики
Методики хирургического вмешательства основаны на артроскопическом введении через предварительно сделанный прокол видеокамеры, позволяющей детально наблюдать и оценивать надколенник, а также все другие элементы коленного сустава изнутри.
В случае, когда наблюдается только наклон надколенника, выполняют рассечение косой части широкой мышцы, а также всей наружной связки.
Схематическое отображении артроскопического рассечения наружного края коленной чашечки.
Выше было дано элементарное описание основной и наиболее часто применяемой хирургической процедуры, используемой для устранения подвывиха и/или наклона коленной чашечки. Однако, как правило, существует масса вариаций одной и той же клинической ситуации, что требует индивидуального подхода к ее устранению.
Прогноз
В подавляющем большинстве клинических ситуаций, лечение подвывиха/наклона, имеет благоприятный исход. При грамотном подходе, а также адекватной консервативной и/или хирургической стратегии лечения, с высокой степенью вероятности допускается полное излечение и восстановление пациента, с возможностью достаточно быстрого возврата к активному образу жизни и занятиям спортом.
Разумеется, что при восстановлении интенсивность физических реабилитационных нагрузок следует повышать постепенно, во избежание повторного травмирования некогда поврежденной области колена.
Строение ноги человека ниже колена с описанием и схемами +Фото
Ноги – уникальная структура, благодаря которой HomoSapiens стало таким, каким есть и сейчас. Именно преобразование ходьбы стало главной чертой пересечения границы существа человекоподобного в полноценного Homo. Нам больше не приходится ходить с помощью ног и рук.
Последние лучше использовать в более подходящих целях. Благодаря прямохождению у людей появилась возможность смотреть выше, быстрее бегать и ходить, драться и убегать, играть в футбол и танцевать. С помощью ног люди открывали новые земли и ступили на поверхность Луны.
С переходом на прямую форму ходьбы ноги человека стали со временем сильнее. Мышцы развивались, и с их помощью человек может прыгнуть на 9 метров в длину. Некоторые умельцы даже играют на музыкальных инструментах с помощью нижних конечностей.
Но это всё неспроста. Параллельно развитию эстетического назначения ног, развивалась и эстетика их строения. С каждым десятком тысяч лет ноги становились всё более сложной структурой. Так как же устроен этот массивный биомеханизм движения?
Для более глубокого понимания строения ноги ниже колена необходимо знать об общем плане строения нижней конечности в целом
Нога, как конечность, имеет продолговатое образование, состоящих из костей, связок и мышц. Краеугольным камнем являются кости, которые соединены между собой суставами и связками. Каждое из сочленений ноги выполняет свою, определенную функцию, которая обеспечивает свободное движение ноги.
Строение ноги ниже колена:
Надколенник (надколенная чашечка) – имеет вид сплюснутого строения в форме овала.
Кости колена:
- Большая берцовая. Она расположена медиальнее (то есть ближе к туловищу). Большеберцовая кость имеет, как и прочие трубчатые кости, тело и два конца (эпифизы) и включает в себя следующие компоненты:
-
Два мыщелка:медиальный и латеральный;
- Соединения с мыщелками с верхней костью – костью бедра; Боковая впадина большеберцовой кости; Бугристость;
- Малая берцовая. Находится в латеральном положении (ближе к оси центра туловища). Малоберцовая кость тоньше своего визави. Её проксимальный утолщенный наросток образует головку малой берцовой кости. А на суставной её части выделяют суставную поверхность головки для сочленения с большой берцовой костью. Тело кости имеет трёхгранную форму. Дистальный наросток малоберцовой кости образует боковую косточку, на боковой поверхности которой размещается суставная поверхность боковой косточки для сочленения с предплюсневыми костями.
Кости и суставы

Первый отдел участвует в постройке тазового сочленения (в него входят лобковая, подвздошная и седалищная кости, крестец и мышца бедра, которые служат для укрепления и нормального функционирования, крепление нижерасположенных элементов происходит посредством тазобедренного сустава).
Второй включает бедренную кость. Она является самой крупной в организме. Описание схоже с трубкой, искривленной под определенным углом, внутри которой располагается желтый костный мозг. К ее телу присоединяются сухожилия и мышцы, обеспечивающие подвижность ноги, нижняя часть принимает участие в создании коленного сустава.
Третий образуется большой и малой берцовыми костями. Первая входит в состав коленного сочленения, имеет мыщелки, к которым крепятся сухожилия. Вторая размещается ниже и служит для укрепления колена.
Стопа выполняет функцию опоры на поверхность и состоит из предплюсны, плюсны и фаланг пальцев (анатомическое строение представлено схемами, включающими сочетание трех костей, а первый палец – двух).
Косточка на ногах: как замедлить деформацию?
Hallux valgus или вальгус — так называют структурную деформацию стопы, при которой большой палец наползает на соседние, косточка становится выпирающей, а её сустав со временем воспаляется.
Вначале болезнь выглядит исключительно как косметический дефект. Затем косточки на ногах становятся заметными даже в обуви. Однако, при отсутствии лечения, патология быстро развивается, приводя к дискомфорту, болевым ощущениям и сопутствующим заболеваниям, таким как артроз, бурсит, артрит. С годами этот «букет проблем» может привести даже к инвалидности.
Кровеносные сосуды и нервные окончания
Нижние конечности кровоснабжаются кислородом за счет передней и задней большеберцовых артерий (исходят от аорты и обладают большим давлением крови в сосудах). Коленный сустав питают восемь артериальных стволов.
Главными иннервирующими звеньями мышечных структур является седалищный нерв, берущий свое начало в крестцово-поясничном сплетении, проходящий по задней поверхности бедра, охватывающий всю длину ног и оканчивающийся в области стопы, а также бедренное нервное волокно, соединенное с относящимся к ним разветвлением чувствительных клеток. Оба они начинаются в позвоночнике, проходят в задней части бедра, опоясывают ягодичную область, отвечают за чувствительность и подвижность всех составляющих.



Мышцы ног

Анатомия мышц ног разделяет все мышечные структуры нижних конечностей на:
- передний отдел бедра,
- заднюю группу,
- ягодичные мышцы,
- голень.
Данные образования превосходят по своей мощности мышцы верхних конечностей и признаются крупнейшими в человеческом организме. Это объясняется тем, что на данную область оказывается основное физическое воздействие при осуществлении движения.
Передняя группа бедра
Образуется четырехглавой мышцей (наиболее массивной в данном отделе), обеспечивающей процесс выпрямления конечности в коленном суставе. Она тянется по всей передней поверхности бедра, ее пересекает косая портняжная.
В четырехглавую мышцу входят:
- прямая головка (двуперистая, превосходит по длине все остальные, расширяется до средней части бедра, потом сужается в сухожилие, прикрепляется к надколеннику, или коленной чашечке),
- внутренняя (преобладает по ширине, с передней стороны закрывает прямую мышцу, покрывается портняжной, идет наискосок бедра, где образует сухожилие) и широкая средняя (плоская и тонкая, размещается на передней поверхности, верх ее покрывается прямой),
- наружная прямая (плоская, размещается на передней наружной поверхности, покрывается мышцей широкой фасции, спереди – прямой, мышцы идут наискосок, опускаются вниз, закрывают бедренную кость с передней стороны, ниже включаются в сухожилие прямой мышцы).
Задняя группа бедра
Данная часть включает двуглавую мышцу (расположена по обе стороны бедра), состоящая из:
- длинной головки (начинается от седалищного бугра),
- короткой (идет посередине от трети латеральной губы).

Функциональное предназначение ее обусловлено тем, что она осуществляет сгибания голени в коленном суставе и разгибания бедра.
Ягодицы
Они состоят из большой ягодичной мышцы, средней и малой. Первая распространяется на всю ягодичную область, определяет ее форму, начинается в области подвздошной кости, дорсальной крестцовой поверхности и копчика, отвечает за подвижность тазобедренного сустава, выпрямление тела, отведение ног назад.
Последние две служат для укрепления и нормального функционирования первой.
Мышцы голени
Мышечный аппарат данной части образован трехглавой мышцей, которая включает икроножную (выходит из бедра, переходит в ахиллово сухожилие, соединенное с пяткой), камбаловидную (начинается на малоберцовой кости, спускается по большеберцовой, заканчивается также ахилловым сухожилием).
Последним отделом конечности является стопа. Она включает:
- таранную и пяточную кости (предплюсну),
- кубовидную и ладьевидную кости,
- трубчатые, имеющие тело, основание, головку (плюсну),
- фаланги пальцев.
Мышечные структуры представлены сгибателями и разгибателями. Они обеспечивают подвижность пальцев.
В состав конечностей входят связки (длинные тяжи, образованные из соединительной ткани, крепящиеся к суставам и препятствующие их расшатыванию) и хрящи (предотвращают трение мыщелковых поверхностей и разрушение костей, способствуют их нормальной работоспособности).
В анатомии человека мышцы ног играют важнейшую роль. Они дают возможность передвигаться, совершать разнообразные движения конечностями (сгибательные, разгибательные и пр.), изменяют положение туловища в пространстве и позволяет организму полноценно функционировать.
НОГА, СТОПА, ЩИКОЛОТКА И ЛОДЫЖКА…
Поговорим немного о Теле Человека… Что в теле человека называется Ногой? Сейчас Ногой мы называем всю свою ногу – от начала Бедра и до Подошвы, до Кончиков Ногтей на пальцах ног. Но исходно Ногой называется только верхняя поверхность Стопы. Так называется только поверхность Стопы от кончиков ногтей на пальцах и до… чуть выше Щиколотки и Лодыжки…

… И здесь всё нуждается в особых пояснениях. Сейчас люди забыли, что как в теле называется по-русски, и почему оно так называется. Набор слов известен, но точные их значения повсеместно забыты. Что касается Ноги, то слов, связанных с нею в русском языке много. Сейчас в науке о строении тела, которая называется Анатомия, принято и Щиколотку, и Лодыжку называть одинаково – Лодыжка. Щиколотка и Лодыжка есть выступы нижних концов берцовых костей над стопой. Эти выступы в Анатомии называются Латеральная Лодыжка и Медиальная Лодыжка, что означает Внешняя Лодыжка и Внутренняя Лодыжка. Латинское слово «Латеральный» означает Боковой, а слово «Медиальный» означает Серединный. Но значения русских слов «Щиколотка» и «Лодыжка» разные. А то не было бы и разных русских слов! В русском языке так называемых Синонимов нет. Исходно по-русски Щиколоткой называется только Внешний Выступ Кости над Стопой. Только Внешний! Щиколотка есть выступ на конце Внешней Малой Берцовой Кости. А Лодыжкой называется только Внутренний Выступ Кости над стопой. Только Внутренний! Лодыжка – это выступ на Большой Берцовой Кости ноги.

Снаружи обеих стоп – Щиколотки, а снутри – Лодыжки. Внешняя сторона стопы называется Щека Стопы. По-другому она называется Щведа с ударением на «А», но сейчас произносится как «Шведа». Внутренняя сторона стопы называется Щёчка Стопы. А по-другому – Кида или Кеда с ударением на «А». …Лодыжка и Щиколотка находятся почти на одном уровне, одна прямо напротив другой. Место, с которого начинается расширение голени к Щиколотке и Лодыжке, есть одна из Линий Тела. Сзади на этой Линии находятся нижние концы Икроножных Мышц, и примерно здесь начинается Ахиллово Сухожилие. У этой Линии Тела есть несколько названий: Кандала или по-другому Кайдана, Наножник, Кова, Пута или Уза… … Но Синонимов в русском языке не бывает. Раз есть разные слова, значит, они имеют разные значения. Так устроен русский язык. Линию Голени, которая называется в зависимости от обстоятельств Наножник, Пута или Уза, в одежде ног охватывает резиночка носка. … Так вот, верх Стопы от кончиков ногтей и до Линии Пута или Уза по-русски называется Нога. И все остальные части или поверхности Ноги Ногой не назывались. У них у всех есть свои собственные названия – Бедро, Колено, Голень и так далее. Сейчас мы Ногу называем Подъёмом Стопы. Но Нога – это не только Подъём Стопы, но и расстояние от этого Подъёма вверх до Путы или Узы. Дальше вверх – уже Голень. По-другому можно сказать, Нога есть Свод Стопы плюс Голеностоп. Сводом Стопы называется тот самый Подъём Ноги, который, бывает, не даёт нам что-то на Ногу надеть, а Голеностопом называется то место, где соединяются Свод Стопы и Голень. … Кстати. Длина Ноги взрослого мужчины со стопой примерно сорок второго — сорок третьего размера равна, так считается, Двенадцати Дюймам. Да она и на самом деле примерно равна Двенадцати Дюймам. Двенадцать Дюймов есть один Фут. И не по-русски Нога так и называется – Фут (Foot). Отсюда название игры Футбол. В Футбол играют в основном тем местом, что называется Футом или по-русски — Ногой.

… Сейчас все знают, что Двенадцать Дюймов, то есть Один Фут, равны примерно Тридцати с половиной сантиметрам, но никто не знает, какая именно часть стопы имеет такую длину. И все понимают, что Фут находится где-то на Стопе, но не знают, что же нужно измерять, чтобы получился Фут. Ведь размер Подошвы-то явно меньше, чем Один Фут. … Слово «Нога» есть сильно сокращённое чтение исходной основы. В обратную сторону это слово читается как «Гон». Со словом «Гон» в одном изводе состоят слова «Гнать», «Гонять» и ещё много других слов. Поэтому, играя в футбол, мы говорим, что мы «Гоняем Мяч». И когда мы говорим, что кто-то кому-то Наступил На Ногу, мы имеем в виду именно то место, о котором сейчас говорим… Стопа есть название всей Стопы. Её верхняя поверхность называется Нога, а нижняя поверхность Стопы называется Ступня. У Ступни есть ещё много других названий. По-другому она называется Подошва, Топа и Шлёпа. От слова «Ступня» происходят слова «Ступать», «Стоп» и «Стоять», а от слова «Топа» происходят слова «Топот» и «Топать». … И теперь пора сообщить вам об одном очень важном обстоятельстве. Ранее мы уже говорили, что по Ясне Тела передняя поверхность Бёдер, Коленей и Голеней есть как бы продолжение поверхности Живота. По-другому можно сказать, что поверхность Живота и передние поверхности Бёдер, Коленей и Голеней есть Одно Целое. Вот так интересно устроено наше Тело! … Так вот, общая Поверхность Тела, которую мы называем Животом, от самого низа Живота продолжается дальше по Бёдрам и ещё дальше по Голеням до этих самых Линий – Путы, Узы или до резиночки носков. А от этих Линий вниз уже начинаются Верхние Поверхности Стоп, которые называются Ноги. Так как В Теле пониже самого Живота находятся Половые Органы, то ниже Поверхностей Голеней находятся поверхности, соответствующие Половым Органам. А это есть Ноги. Таким образом, получается, Ноги соответствуют Половым Органам! А так как Ноги есть Гоны, то Половые Органы, так получается, соответствуют Гонам. И это есть важное обстоятельство. … Кстати. Тот период у всех животных, когда они ищут себе пару для продолжения рода, по-русски называется Гон. По-другому сказать, Гон есть поведение зверей в брачный период. И ещё… Становится более понятным выражение «Кто-то Кого-то Отфутболил»…


