Как питаться при разных формах рефлюкс эзофагита
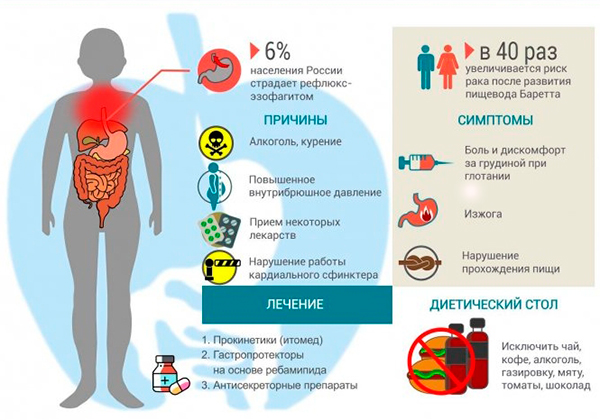
Строгая диета при рефлюкс эзофагите – важная составляющая в лечении воспаление слизистой пищевода. Болезнь диагностируют при нарушении работы нижнего сфинктера пищевода. При такой патологии происходит заброс содержимого желудка, вызывающее поражение слизистых оболочек пищевода. Проблема усугубляется при несоблюдении режима питания. Пациент сталкивается с периодическим рвотным позывом, отрыжкой, загрудинными болями, вздутием живота, изжогой и жжением в области желудка.
Питание при эзофагите пищевода должно быть ограниченным, но при этом вкусным и разнообразным. При соблюдении всех рекомендаций диетологов и гастроэнтерологов об обострении и плохом самочувствии можно забыть.
Эзофагит представляет собой воспалительный процесс, протекающий на слизистых оболочках пищевода. В зависимости от продолжительности его существования у пациента и степени воспалительного процесса, различают несколько форм:
- Катаральный. Легкое течение, диагностируемое при небольшой отечности и увеличении размеров пищевода. Может беспокоить боль в загрудинной зоне, усиливающаяся при прохождении пищи, изжога, отрыжка воздухом. Эту форму выявляют в педиатрии.
- Эрозивная и язвенная форма эзофагита. Обширный воспалительный процесс, провоцирующий серьезное повреждение слизистых оболочек, а них образуются язвенные или эрозивные дефекты. Больной сталкивается с периодическими приступами тошноты. В самих рвотных массах часто присутствует кровь, болезненное и осложненное глотание.
- Флегмонозный. Диагностируют при внедрении инородного тела или предмета в стенку пищевода. Часто это приводит к развитию гнойно-воспалительного процесса, распространяющегося на весь пищевод.
- Некротический. Одна из тяжелейших форм патологического процесса. Для нее характерны большие, глубокие дефекты, проявляющиеся внутри пищевода. Процесс может появляться после тяжелого течения разных инфекций: корь, скарлатина, брюшной тиф.
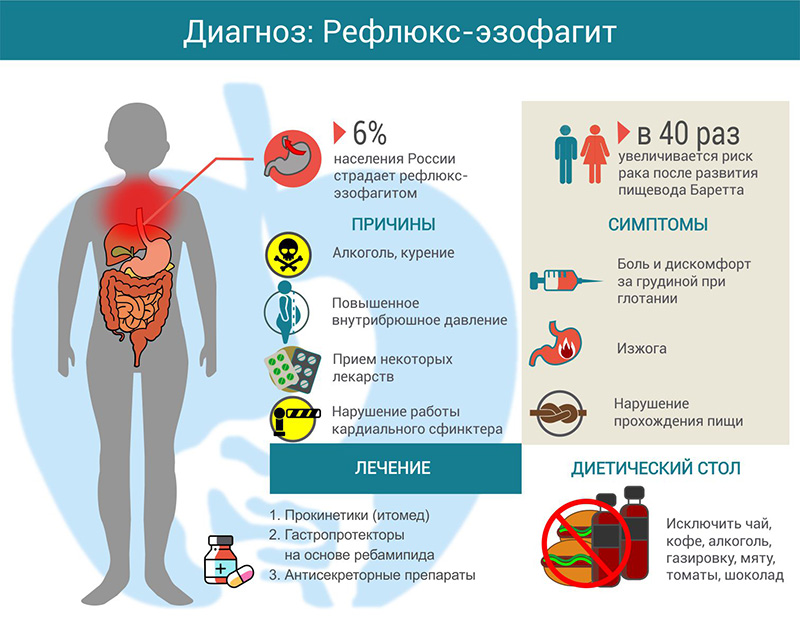
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) представляет собой хронический процесс, заключающийся в нарушении работоспособности сфинктера, находящегося между желудком и пищеводом. Из-за подобного отклонения, содержимое желудка забрасывается в пищевод и запускается неестественная реакция, провоцирующая появление клинической картины. Ее тяжесть прямо пропорциональна процессу. В отдельных случаях сфинктер может частично сжиматься. ГЭРБ часто проявляется на фоне других патологий ЖКТ: заболеваний поджелудочной железы, гастрита, дуоденита, язвы желудка.
Иногда патология проявляется у взрослых и детей в результате перенесенных инфекционных заболеваний. Часто провокаторами становятся бактерии и вирусы. Обсеменение кандидой прогрессирует при сниженном иммунитете. Провокаторами бактериальных осложнений являются серьезные инфекции: дифтерия, сифилис, туберкулез.
Реже ГЭРБ прогрессирует на фоне предрасположенности к аллергическим реакциям. Болезнь реально спровоцировать неправильным образом жизни.
По статистике проблема возникает в 2 раза чаще у людей, страдающих алкогольной и никотиновой зависимостью. С проблемой могут столкнуться люди, работающие на предприятиях химической промышленности, не соблюдающие технику безопасности из-за вдыхания едких веществ.
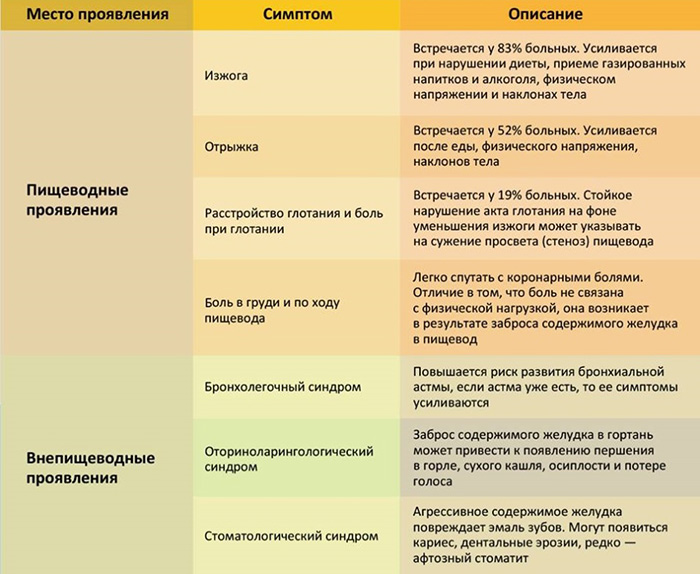
Симптомы обострения ГЭРБ проявляются следующим образом:
- После приема пищи у пациента появляется тупая боль за грудиной. Она имеет свойство усиливаться при наклоне туловища. Возможно появление болезненных ощущений в области мечевидного отростка.
- Пострадавшего могут беспокоить приступы изжоги. Они часто усиливаются после еды, особенно при употреблении жареной, жирной, чрезмерно соленой и острой пищи.
- Приступ может возникать после курения и употребления спиртного в любых объемах.
- Обильное слюноотделение в ротовой полости.
- Появление отрыжки с кислым привкусом.
- Першение в горле, сухой кашель на фоне отсутствия заболеваний дыхательных путей.
Перечисленные признаки игнорировать не следует. Описанные симптомы указывают на серьезные нарушения в работе желудочно-кишечной системы, потому требуют экстренного устранения. Если ситуация незапущенная, помогут медикаментозные препараты. Пациент обязан соблюдать строгую диету. В тяжелых случаях нужна операция.
Основой консервативного лечения воспаления пищевода является специальное питание, направленное на снижение нагрузок ЖКТ. Людям рекомендуют прием лекарственных препаратов, антацидов и ингибиторов протонной помпы. Необходимо назначение составов, регулирующих пищеварение. Если проявляется обострение, к процессу присоединяется патогенная флора, используют антимикотики, антибиотики и противовирусные средства.
Для повышения эффективности лечения показаны физиопроцедуры. Если диета неполноценная, у больного проявляется дефицит витаминов и микроэлементов в организме, рекомендовано употребление витаминных добавок. Рекомендуется также принимать препараты, способствующие устранению симптомов болезни: изжоги, тошноты.
В редких случаях для устранения проблемы необходимо хирургическое вмешательство, оно показано при неэффективности консервативного лечения. Операция проводится при язвенных и некротических формах рефлюкса. При выявлении атипичных клеток, сходных по структуре с раковыми. Вмешательство также проводится при выявлении кровоточащих язв.
Диета при эзофагите заключается в употреблении продуктов из перечня разрешенных и допускаемых для такого диагноза. Все вредные компоненты необходимо полностью убрать из рациона, чтобы не допустить обострения и избежать ухудшения своего самочувствия.
Соблюдая диету надо придерживаться основных правил:
- Продукты питания не должны травмировать слизистую оболочку пищевода и желудка, вызывать воспалительный процесс.
- Пища не должна повышать кислотность желудочного содержимого.
- Не следует готовить на несколько дней, лучше съедать блюдо сразу.
- Пища не должна усиливать процесс газообразования в кишечнике, приводя к метеоризму.
- Кушать рекомендуют небольшими порциями, но часто. Дробные приемы пищи – лучшее решение при возникновении любых патологий желудочного тракта. Это условие позволяет исключить переполнение желудка и его перегрузку, вызванную процессом переваривания. На этом фоне может усиливаться секреция соляной кислоты, что неприемлемо при рефлюксе из-за дополнительного раздражения стенок пищевода.
- Употреблять слишком горячие или холодные блюда и напитки, людям соблюдающим диету нельзя. Еда подается комфортной температуры, около 30 градусов. При соблюдении такого режима реально добиться нормализации секреторной активности желудка.
- Пища должна быть обязательно измельченной, при обострениях до состояния консистенции пюре. При нормальном самочувствии достаточно просто хорошо пережевывать еду, чтобы замедлить выработку желудочного сока.
- Блюда советуют готовить без специй. Оптимальные способы термической обработки – варка, приготовление на пару, запекание.
- Для нормализации кислотности желудочного сока советуют пить воду, употребляя не менее 1,5 литров в день. Первый стакан жидкости нужно выпить натощак.
- Последний прием пищи производится за 3-4 часа до сна. Если ощущается голод, стоит перекусить.

Чтобы суметь организовать правильное питание при ГЭРБ необходимо знать, какие продукты и блюда надо употреблять, а что является запрещенным для приема пищи. Отталкиваясь от этих правил, можно проработать рацион, который будет в полной мере соответствовать потребностям взрослого человека. Радикальные запреты не ожидают. Главное суметь исключить все продукты, не соответствующие нормам здорового питания, чтобы исключить рецидив.
На диете при эрозивном эзофагите разрешается есть продукты из ограниченного перечня. Их список включает:
- подсушенный пшеничный и ржаной хлеб;
- несладкие сухарики и галетное печенье;
- измельченное нежирное постное мясо: курятина, индейка, мясо кролика;
- разрешено употреблять сладости: мармелад, суфле;
- различные каши; овсянка, рис, гречка, манка;
- обезжиренный творог, молоко, кефир, ряженка, нежирный сыр;
- яйца в форме омлета и вареные всмятку, приготовленные на пару;
- цветная капуста, морковь, брокколи, картофель;
- сладкие фрукты и ягоды;
- сливочное и растительное масло.

Рафинированные растительные масла надо использовать для заправки салатов из свежих разрешенных овощей. Не следует использовать их для жарки или добавлять в супы. Сливочное масло разрешено есть с хлебом или добавлять в картофель и каши, но в ограниченных количествах.
В рамках диеты при рефлюкс и эзофагите разрешено употреблять свежие фрукты и ягоды, но в небольших количествах. Они не должны быть кислыми, оптимально выбирать спелые яблоки. К перечню разрешенных относят: арбузы, дыни, абрикосы, персики, малину, клубнику, черешню, бананы.
Ежедневно в меню должны быть супы. Их следует готовить на овощных бульонах или мясных, но вторых. При варке надо добавлять крупы и овощи, которые следует долго томить на небольшом огне. Запеканки готовят в духовке. Пюре делают из разрешенных овощей и фруктов. Допустимо использовать тыкву, проварив ее, добавив мед по вкусу. Разрешены запечённые фрукты и суфле в качестве десерта. К ним можно подать кисель, некрепкий зеленый чай, натуральный компот или отвар из сухофруктов.
При воспалении слизистой пищевода запрещено есть:
- жирную, острую и жареную пищу;
- соленые приправы, соусы и маринованные деликатесы;
- копчености, колбасы и консервы промышленного производства;
- жирные кисломолочные и молочные продукты;
- майонезы, кетчупы и другие приправы, содержащие усилители вкуса;
- пакетированные соки;
- минеральные воды (без консультации с доктором);
- газированные напитки, содержащие сахар;
- хлеб высшего сорта и мука;
- кукурузная, ячневая и перловая крупа;
- цитрусовые плоды, свекла, зелень;
- крепкие спиртные напитки и пиво.
- все блюда, относящиеся к фаст-фуду;
- сладости промышленного производства;
- шоколад и другие продукты, содержащие какао;
- аджика, лук, чеснок, хрен;
- мясные и рыбные бульоны;
- сливки и сметана с большим содержанием жира;
- грибы, бобовые и капуста;
- крепкий чай, кофе, газированные напитки;
- свежий сдобный хлеб, выпечка.

Соблюдая диету при эзофагите эти продукты и отдельные блюда из них надо исключить, чтобы заметно снизить нагрузку, передаваемую на ЖКТ, это раздражает слизистую. Диетическое питание позволяет заметно нормализовать самочувствие и быстрее стабилизировать состояние.
Овощи, разрешенные в свежем виде, запрещены в квашеном виде. Связано это с повышенным содержанием в них кислоты, которая раздражает слизистую. Жирное мясо, свинину и утку, можно употреблять лишь в небольших количествах, после устранения всех симптомов, указывающих на обострение.
Продукты, содержащие в составе грубые пищевые волокна способны активировать процессы брожения в кишечнике, поэтому следует ограничить их употребление. К ним относят орехи, раз в день допустимо съедать не более 5 ядер. Этого объема достаточно для получения полезных веществ.
При эзофагите пищевода и рефлюксе запрещено употреблять свежий хлеб. Он тяжелый для органов пищеварительной системы. Оптимально заменить его на подсушенный цельнозерновой или хлебцы. По этой же причине, в ограниченных количествах можно есть перловую крупу и твердосортовые макароны. Под частичным запретом отдельные овощи: томаты, редис, щавель, ревень, белокочанная капуста, бобовые.
Прежде чем ввести в рацион новый продукт, надо получить консультацию диетолога. Все продукты, находящиеся под запретом разрешено есть ограниченно, не чаще 2-3 раз в неделю и небольшими порциями. Несоблюдение подобной рекомендации способно привести к нарушениям в работе желудочно-кишечного тракта. Это спровоцирует активную выработку соляной кислоты желудком и приведет к повторному обострению.
Своевременное формирование полезных пищевых привычек при катаральной форме заболевания позволит снизить нагрузку на органы пищеварения и предотвратить возникновение серьезных проблем. Если подобные рекомендации останутся проигнорированными, обострение приведет к эрозивной форме патологии. При образовании множественных язвенных очагов, может открыться кровотечение, приводящее к возникновению рубца на пищеводе.
При воспалительном процессе в пищеводе меню должно быть полноценным. Создавать рацион нужно из простых продуктов, которые не будут перенапрягать желудочно-кишечный тракт. Такой подход позволит заметно снизить вероятность повреждения стенок пищевода. На раннем этапе возникновения болезни все блюда лучше перетирать через сито или измельчать блендером.
Впоследствии диета становится не строгой. По мере улучшения самочувствия больного, рацион допустимо разнообразить. В меню вводят мясные блюда и рыбные, используя для их приготовления фарш мелкого помола. Их подают с гарниром из круп, макарон или отварных овощей.
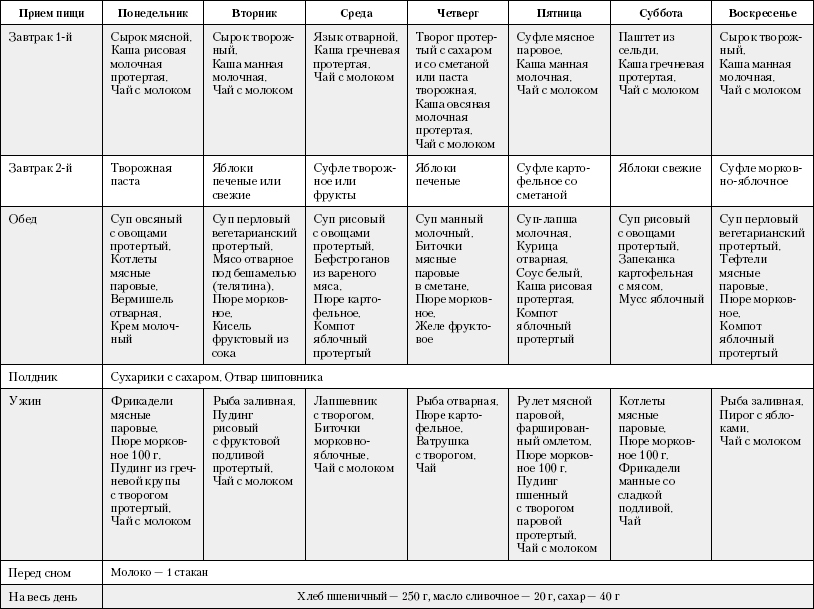
Меню при эзофагите на неделю представлено в таблице:
Понедельник;Гречневая каша, сваренная на молоке, слабозаваренный чай с добавлением сахара;Банан;Суп на овощном бульоне с добавлением подсушенного хлеба, пюре картофельное и тефтеля, травяной напиток;Нежирный йогурт или кефир с жирностью до 2,5%;Твердосортовые макаронные изделия с запеченной куриной грудкой в сметане без корочки Вторник;Овсянка, сваренная на воде с добавлением сливочного масла, теплое коровье молоко ;Яблоко запеченное в духовом шкафу с медом;Рис с добавлением тыквы, одна куриная кнели, морс из ягод, разбавленный водой;Стаканчик нежирного йогурта без наполнителя;Кролик, запеченный в горшочках с добавлением овощей, травяной напиток Среда;Овсяная каша, сваренная на воде с добавлением сливочного масла, небольшой ломтик твердого нежирного сыра;Салат из свежей моркови и яблок;Картофель пюре с паровыми мясными фрикадельками, компот из ягод и фруктов;Бутерброд с твердым сыром, стакан молока;Запечённый минтай с пюре из кабачка, любой напиток на выбор Четверг;Рисовая или гречневая каша, сваренная на молоке с добавлением сахара;Галетное печенье или крекеры с соком;Рыбные паровые котлеты с овощным пюре и травяным чаем;Порция сухофруктов и немного орехов;Пирог из манной крупы с ягодами, фруктовый напиток с добавлением черного чая Пятница;Молочный пудинг с галетным печеньем, какао на молоке;Банан;Суп на курином бульоне с гречневой крупой, оладьи из кабачка, кофейный напиток;Порция творога;Картофельное пюре, кусочек отварной индейки, порция разрешенных свежих овощей, травяной напиток Суббота;Манная каша на молоке, вареная с сахаром, травяной чай;Персик;Рыбные котлеты с овощами, кисель из сладких ягод;Ягодное желе (натуральное), кисель;Морковно-тыквенное пюре с рыбой, чай с молоком Воскресенье;Гречневая каша, небольшой кусочек твердого сыра, чай;Яблоко;Суп-лапша с овощами, порция паровых котлет, свежевыжатый разбавленный яблочный сок;Морковный сок с печеньем;Отварной рис, паштет из курицы, молоко
Перечисленные рекомендации актуальны для лиц с катаральной формой заболевания. Для полноценной проработки рациона, пациенту следует обратиться на консультацию к врачу диетологу и обсудить составленное меню с гастроэнтерологом. При соблюдении таких рекомендаций, диета принесет пользу. Длительное ее соблюдение позволит избавиться от раздражения и активной выработки соляной кислоты в желудке.
Описанное меню создано на основе рекомендаций диеты стол №1,2 по Певзнеру. Если очаги воспаления небольшие, форма течения – катаральная, разрешено использовать упрощенный вариант. В случае обнаружения язв, эрозий, меню пересматривают.
Причины, симптомы воспаления желудка и диета при рефлюкс-гастрите
Воспалительные заболевания желудка могут иметь разную этиологию и симптоматику. Обычно причиной гастрита является бактериальное поражение тканей желудка на фоне раздражения слизистой, но врачи выделяют и другие источники заболевания.
Отдельной причиной возникновения болезни можно считать заброс желчи и поджелудочного сока из тонкой кишки в желудок, что приводит к поражению органа. Диета при рефлюкс-гастрите является дополнительным методом лечения.
Что такое гастрит?

Гастрит — воспалительное заболевание желудка.
В слизистой оболочке желудка есть специальные железы, продуцирующие кислый желудочный сок и другие необходимые для пищеварения вещества.
Пепсин является одним из ферментов желудочного сока. Пепсин разрушает белок в то время, когда желудочная кислота разлагает пищевые субстраты и защищает организм от инфекций.
Соляная кислота в желудке достаточно сильна, чтобы нанести вред непосредственно тканям органа. Клетки желудка выделяют специальные вещества, оберегающие желудок от агрессивной среды собственного содержимого. Хронический гастрит характеризуется воспалением тканей желудка.
Спровоцировать заболевание могут бактерии, употребление алкоголя, прием определенных лекарств, хронический стресс и неправильное питание. Когда возникает воспалительный процесс, слизистая оболочка изменяется и теряет защитные клетки.
Иногда такой процесс сопровождается чувством раннего насыщения – когда человек чувствует переполненность желудка после употребления маленькой порции пищи. Поскольку гастрит развивается в течение длительного периода времени, ткани органа постепенно изнашиваются и теряют защитные свойства.
Это может вызвать клеточные метаморфозы, метаплазию и дисплазию. Такие изменения являются предраковым состоянием, характеризующимся высоким риском озлокачествевания. Гастрит может быть острым или хроническим:
- Острый гастрит начинается внезапно и длится недолго.
- Хронический гастрит длится долго. Если такую форму гастрита не лечить, болезнь может длиться годами или даже на протяжении жизни.
- Гастрит может быть эрозивным или неэрозивным:
- Эрозивный гастрит. Такой тип гастрита может вызывать повреждение желудка, вызывая эрозию — мелкие разрывы и язвы в подкладке желудка.
- Неэрозивный гастрит вызывает воспаление в подкладке желудка без образования язв и повреждений оболочки.
- Гастрит также делится на виды в зависимости от причины возникновения.
Причины возникновения гастрита
Хеликобактер пилори — основная причина появления гастрита.
К самым распространенным причинам возникновения гастрита относят следующие:
- Инфицирование бактерией Helicobacter pylori.
- Повреждение стенок желудка, приводящее к реактивному гастриту.
- Аутоиммунное поражение органа.
Хеликобактерная инфекция является самой частой причиной развития гастрита. Жизнедеятельность этой бактерии приводит к повреждению функционально важных клеток органа. В этом случае гастрит обычно характеризуется неэрозивной формой воспаления. Бактерия может вызывать как острый, так и хронический гастрит.
Инфекционный гастрит особенно распространен в развивающихся странах. Инфекция часто начинается в детстве и протекает длительное время бессимптомно. Многие люди, инфицированные хеликобактером, никогда не жалуются на желудочно-кишечные расстройства. Появление беспокойств обычно появляется с возрастом, когда орган уже достаточно поврежден.
Современная наука не имеет точных данных о том, как распространяется инфекция, хотя есть данные о том, что продукты питания, вода и посуда могут передавать бактерии от человека к человеку. Бактерия также обнаруживается в слюне некоторых пациентов, страдающих от инфекционного гастрита.
Рефлюкс-гастрит является отдельной этиологической формой заболевания, несколько схожей с гастроэзофагеальной рефлюксной болезнью. От двенадцатиперстной кишки желудок отделяет пилорический сфинктер.
Изоляция нужна для того, чтобы щелочное содержимое тонкого кишечника не попало в желудок. Стенки желудка не защищены от среды кишечного сока, поэтому при рефлюксном забросе возможно повреждение органа. Рефлюкс-гастрит может возникнуть из-за нарушения работы сфинктера.
Симптомы рефлюкс-гастрита

Изжога — непременный симптом гастрита.
Рефлюкс-гастрит отличается от других форм заболевания более выраженной симптоматикой.
У некоторых пациентов болезнь сопровождается болью и дискомфортом в верхней области живота, в подложечковой области.
Кроме того, боль может появляться на голодный желудок – это явление называют «голодными болями». Бессимптомное течение рефлюкс-гастрита также встречается. Другие возможные симптомы:
- Колющая боль в животе.
- Диспепсические расстройства.
- Метеоризм.
- Тошнота.
- Рвота.
- Частая отрыжка.
- Потеря аппетита.
- Потеря веса.
- Изжога.
Симптомы рефлюкс-гастрита могут быть похожи на проявления язвенной болезни двенадцатиперстной кишки.
Возможные осложнения заболевания
Осложнением гастрита может быть язвенное поражение желудка или двенадцатиперстной кишки.
Следующие осложнения рефлюкс-гастрита могут возникнуть при несвоевременном лечении:
Возникновение пептических язв.
Эти язвы возникают в области слизистой оболочки желудка или двенадцатиперстной кишки. Прием нестероидных противовоспалительных препаратов и инфицирование хеликобактером увеличивает вероятность возникновения язв.
Атрофический гастрит. Эта форма гастрита возникает в том случае, если хроническое воспаление стенок желудка вызывает разрушение функционально важных желез. Рефлюкс-гастрит и хронический гастрит другой этиологии нередко переходят в форму атрофического гастрита.
Анемия. Эрозивный гастрит нередко вызывает хроническое кровотечение в желудке. Длительная постоянная кровопотеря приводит к возникновению анемии. Анемия – это состояние, при котором наблюдается дефицит эритроцитов, сказывающийся на транспортировке кислорода в крови.
Красные кровяные клетки содержат гемоглобин, богатый железом и белком. Исследования показывают, что хеликобактерный гастрит и аутоиммунный атрофический гастрит могут влиять на способность организма усваивать железо из пищи, что также может вызвать анемию.
Дефицит витамина В12 и пернициозная анемия. Пациенты с аутоиммунным атрофическим гастритом не обладают достаточным количеством специального внутреннего фактора, помогающего усвоить витамин В12 в желудке.
Организм нуждается в этом витамине для выработки красных кровяных телец и нервных клеток. Недостаточная абсорбция витамина В12 может привести к отдельному типу анемии, называемому пернициозной анемией.
Гиперплазия клеток желудка. Хронический гастрит увеличивает риск развития доброкачественных и злокачественных опухолей желудка. Хронический инфекционный гастрит может привести к развитию лимфомы желудка – рака лимфоидной ткани органа.
Кроме вышеперечисленного, нужно иметь ввиду, что острая форма гастрита может вызывать опасные кровотечения.
О симптомах гастрита расскажет тематический видеоролик:
Диета при рефлюкс-гастрите
Диета является одной из форм лечения и профилактики гастрита, поскольку выздоровление напрямую зависит от работы органа.
Главной задачей является снижение нагрузки на желудок и употребление «неагрессивных» продуктов питания. Желудок не должен выделять слишком большое или слишком маленькое количество кислоты. Кроме того, в рационе не должно быть острых и жареных блюд, вызывающих поражение стенки желудка.
Какие продукты можно есть?

При гастрите рекомендовано употреблять фруктовые соки.
Есть определенные продукты питания, которые следует употреблять для облегчения симптомов гастрита и язвенной болезни желудка.
Эти продукты могут оказывать успокаивающее действие на ткани и снижать признаки воспаления.Ниже приведен список рекомендованных продуктов именно для диеты при рефлюкс-гастрите.
Проростки брокколи содержат полезное химическое соединение, называемое сульфорафан. Это вещество помогает уничтожать организму хеликобактер за счет антибактериальных свойств.
Исследование 2009 года, опубликованные в журнале «Исследования профилактики рака», показало, что группа пациентов, употреблявшая ростки брокколи каждый день в течение двух месяцев, имела менее значительные признаки воспаления желудка.
Йогурт является отличным выбором для диеты при гастрите. Продукт восстанавливает кишечную флору и улучшает баланс среды желудка. Лучше всего употреблять йогурт, содержащий полезные бактериальные культуры и небольшое количество молочного жира. В обычный йогурт можно добавить мед, что улучшит противовоспалительные свойства.
Фрукты помогают облегчить течение рефлюкс-гастрита. Особенно полезны яблоки, бананы, груши, персики, виноград, дыня и киви. Многие овощи рекомендованы при гастрите. К таким можно отнести брокколи, картофель и томаты. Также полезны фруктовые соки, обезжиренное молоко и творожный сыр.
Какие продукты исключить из диеты при рефлюкс-гастрите?
Следует исключить следующие продукты:
- Кофе.
- Алкоголь.
- Чай черный и зеленый.
- Пряные продукты, включая чили и карри.
- Черный и красный перец.
- Жирные продукты.
- Лук и чеснок.
- Апельсины, грейпфрут, инжир, ягоды и сухофрукты.
- Жареную пищу.
- Масло.
- Безалкогольные напитки или напитки с добавлением сахара.
- Газированные напитки.
- Цитрусовый и ананасовый сок.
Это неполный список продуктов, так как некоторые вещества могут вызывать индивидуальную реакцию.
Диета при гастрите и эзофагите

Эзофагит — воспаление слизистой оболочки пищевода. Хронические заболевания пищевода чаще всего связаны с забросом желудочного и дуоденального содержимого в пищевод (пищеводный рефлюкс). Соляная кислота, пепсин, а также желчные кислоты рассматриваются как факторы агрессии, которые оказывают повреждающее действие. При этом желчные кислоты могут еще вызывать и малигнизацию (озлокачествление). На появление рефлюксов влияют многие факторы: нарушение моторики желудка, короткий пищевод, снижение тонуса пищеводных сфинктеров, диафрагмальная грыжа или повышение внутрибрюшного давления.
Таким образом, эзофагит является самым распространенным осложнением гастроэзофагеальной болезни и встречается у трети больных, страдающих этим заболеванием. Различают катаральную (не эрозивную) и эрозивную форму болезни. Долгое время считалось, что это последовательные этапы развития, однако результаты наблюдений позволяют считать, что эти формы не имеют тенденции к трансформации одна в другую и существуют независимо. Также выяснено, что эзофагит вызывается не прямым повреждением слизистой кислотой, а сложными цитокин-индуцированными механизмами.
Отдельно стоит выделить эзофагиты, вызванные приемом медикаментов (к ним относятся нестероидные противовоспалительные средства и биофосфонаты), лучевой терапией и грибками рода Кандида.
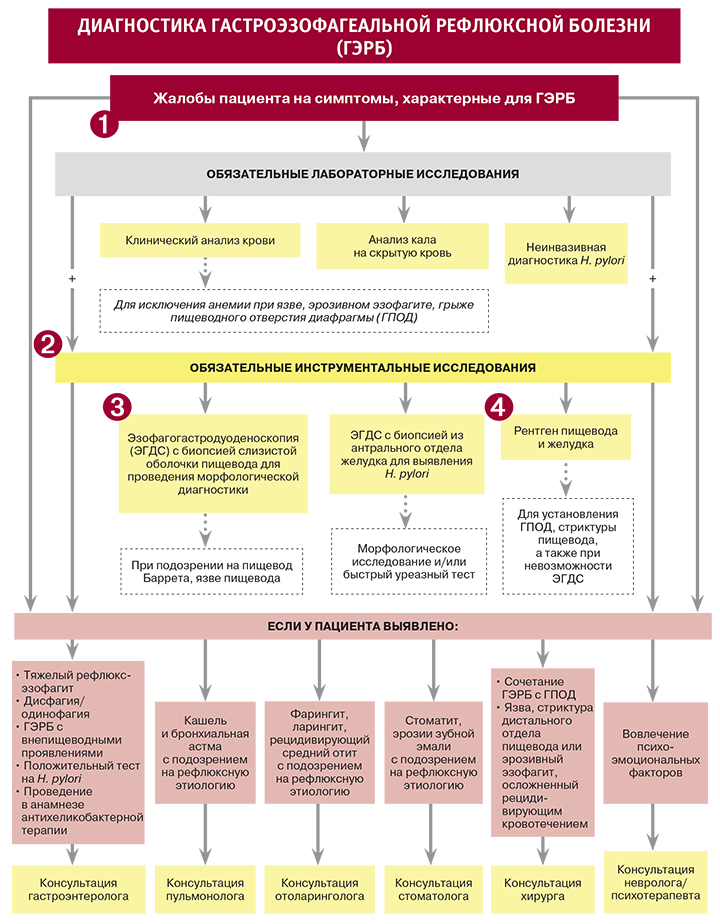
Большую роль в развитии гастрита (имеется в виду хроническая форма) играет бактерия Пилорический Хеликобактер. Поэтому всем больным с хроническим гастритом показано проведение не только ЭГДС, но и диагностики инфекции H. Pylori.
При гастрите и эзофагите больного беспокоит боль в эпигастрии, изжога, отрыжка кислым и дискомфорт за грудиной (чувство кома). Изжога может усиливаться в положении лежа, после еды и употребления продуктов, которые ослабляют тонус пищеводного сфинктера (алкоголь, кофе, животные жиры, шоколад, цитрусовые).
«Малые» органические признаки поражения ЖКТ (гастрит и катаральный эзофагит) легче поддаются лечению, чем «большие» (язвенный эзофагит) и функциональные расстройства.
Питание больных безусловно имеет большое значение. Употребление острых блюд, горячей и грубой пищи оказывает раздражающее действие и усугубляет течение гастрита и эзофагита. А жирная и жареная пища, копчености, алкоголь вызывают усиление рефлюкса, который поддерживает воспаление пищевода. Обильная еда на ночь вызывает повышенную продукцию соляной кислоты и способствует забросам ее в пищевод ночью.
Диета при гастрите и эзофагите направлена на щажение слизистой желудка и пищевода, и предусматривает уменьшение частоты рефлюксов. В связи с этим рекомендуется:
- дробное питание и умеренный прием пищи вечером;
- употребление продуктов со щелочной реакцией (сметана, творог, отварное мясо, молоко, омлеты, приготовленные на пару);
- ограничить потребление продуктов, оказывающих раздражающее действие (острые, пряные, алкоголь, кофе, лук, чеснок, цитрусовые, кислые продукты);
- исключение продуктов, снижающих тонус пищеводного сфинктера (животные жиры, газированные напитки, шоколад, крепкий кофе, ржаной хлеб).
При рефлюксах и симптомах изжоги:
- отказ от курения, поскольку никотин способствует ослаблению тонуса пищеводного сфинктера;
- избегать наклонов, выполнения упражнений, связанных с напряжением брюшного пресса;
- не допускать возникновения запоров, так как натуживание повышает внутрибрюшное давление;
- исключение продуктов, вызывающих метеоризм (бобовые, виноград, напитки с газом, квас, дрожжевая выпечка, хлеб, изюм);
- избегать приема лекарств, которые могут вызывать рефлюкс (бета-адреноблокаторы, транквилизаторы, седативные, теофиллин, нитраты, простагландины, ингибиторы кальциевых каналов).
При этих заболеваниях пища должна отвариваться или готовится на пару. Степень щажения (имеется в виду протирание пищи) зависит от изменений слизистой и выраженности симптомов. При эрозивных поражениях слизистой желудка и пищевода, а также выраженном болевом симптоме рекомендуется максимально щадящее питание, соответствующее диетическому Столу № 1А:
- Блюда из мяса/птицы/рыбы, приготовленные в виде пюре или суфле (мясо несколько раз прокручивают или взбивают в блендере).
- Отвары круп, протертые супы, супы-пюре с добавлением сырого взбитого яйца или сливок.
- Молоко, сливки, тщательно протертый творог или суфле из творога.
- Паровые омлеты или яйца, приготовленные всмятку.
- Каши муки гречневой или овсяной, сваренные на воде и при желании на молоке. Можно готовить протертые полужидкие каши со сливочным маслом.
- Кисели из ягод и фруктов, фруктовые желе с сахаром и медом.
- Чай с молоком, настой плодов шиповника, разбавленные соки.
При катаральном эзофагите и гастрите нет необходимости в максимальном щажении слизистой и больным рекомендуется питание Столов №1Б или №1, в которых протирание пищи не предусматривается. Для длительного или постоянного питания подходит Стол № 1, поскольку его состав является полноценным и одновременно щадит желудок. №1 рекомендуется в период восстановления и закрепления результатов лечения. Это лечебное питание модно применять в период несильного обострения или в осенне-весенний период, когда больной принимает противорецидивное лечение.
Исключаются все раздражающие продукты — бульоны, цитрусовые, ржаной хлеб, шоколад, помидоры, кисломолочная продукция, кетчуп, репа, редька, кислые напитки, соки цитрусовых, лук, чеснок, грубые каши, томатная паста, клюква, перец, специи, мята, мясо с сухожилиями, имбирь, алкоголь, кофе, крепкий чай.
Количество белка в рационе повышается до 100 г в день, особенно при наличии эрозий и пищеводных рефлюксах. Объясняется это тем, что белок необходим для репаративных процессов, и он повышает тонус пищеводных сфинктеров. Одновременно рекомендуется уменьшение животных жиров в рационе — нельзя употреблять сливки, жирную свинину, сливочное масло в большом количестве, жирное мясо гуся и утки, изделия со сливочным кремом. Связано это с тем, что жирные и жареные продукты уменьшают тонус сфинктера, а это влечет заброс желудочного содержимого в пищевод и поддерживает постоянное раздражение и воспаление его слизистой.
Диета при рефлюкс гастрите
Питание при рефлюкс-гастрите составляет основу эффективного лечения. Из меню убирают острое, жирное, копченое. Рацион должен быть сбалансированным, еда — готовиться на пару, вариться или запекаться.
Правильно подобранное питание при рефлюкс-гастрите купирует тошноту, уберет отрыжку и изжогу после приемов пищи. Строгое следование диете, назначенной лечащим врачом, выступает залогом выздоровления, однако не отменяет приема медикаментозных препаратов. При составлении меню также нужно учитывать индивидуальную непереносимость продуктов и стадию развития заболевания.

Диета: как питаться при рефлюкс-гастрите?
Основные правила
Переедание и голодание негативно сказываются на состояние ЖКТ, поэтому рацион больного должен быть богат микро-, макроэлементами, витаминами и содержать достаточное количество калорий.
Оптимальный рацион при эзофагите и гастрите поможет составить диетолог либо можете ознакомится на сайте https://etozheludok.ru/, однако, если такой возможности нет, необходимо следовать следующим рекомендациям врачей:
- Показано дробное питание 4—5 раз в сутки небольшими порциями. Количество калорий рассчитывается на основе физических параметров.
- Ночью есть нельзя.
- Если у больного диагностировано ожирение, то количество получаемых калорий должно быть меньше, чем затрачиваемых. Для этого рекомендуется завести специальный блокнот.
- Рацион составляется из жидких или измельченных блюд, чтобы уменьшить нагрузку на ЖКТ.
- Пища варится, тушится или готовится на пару. Жареные и копченые блюда исключаются.
- При появлении даже слабого чувства голода необходимо немедленно перекусить, чтобы не провоцировать выработку желудочного сока.
- Оптимальная температура — теплая. Горячая и холодная еда, а также напитки плохо сказываются на желудке.
- Перед едой рекомендуется выпивать 1 стакан воды, чтобы уменьшить концентрацию соляной кислоты желудка. Можно пить также сок картофеля.
- После приема пищи лучше пройтись, но ни в коем случае не ложиться.
- В стадии обострения стоит носить одежду, не стесняющую движений. Ремень лучше снять.
Примерное количество необходимых элементов представлено в таблице: Питательные вещества Норма, г/сут. Белок 80—90 Углеводы 310—350 Жиры 70—80
Что можно есть?

Согласно рекомендациям врачей, диета при рефлюкс-гастрите желудка базируется на таких блюдах, которые действуют, как щелочь:
- любые полностью разваренные крупы;
- супы: молочные, на основе овощей, с добавлением круп;
- мясные, рыбные суфле;
- говядина, курица, индейка;
- судак, хек, карп;
- запеченный и отварной картофель;
- белый хлеб, сухари;
- яичное суфле и воздушный омлет;
- нежирный творог, молоко, кефир, простокваша;
- перебитые в блендере овощи;
- яблоки, груши;
- свекла, морковь.
Во время приготовления не нужно добавлять специи, соль — в минимальном количестве. Можно пить кисель, слабый черный чай с добавлением молока, отвар из шиповника и ягод, компот. Наиболее полезна минеральная вода, понижающая кислотность желудка. Хорошо влияют на ЖКТ травяные настойки на основе ромашки, одуванчика, подорожника, пустырника. Их лучше принимать перед сном, так как они дают расслабляющий эффект.
Что нельзя есть?
Диета при рефлюкс-эзофагите, особенно в период обострения, полностью исключает употребление таких блюд:
- жирные бульоны на основе мяса и рыбы;
- свежие хлебобулочные изделия;
- жирные, покупные соусы;
- кислые фрукты: цитрусовые, киви, ананас;
- соленые, копченые, маринованные, острые блюда;
- овощи, провоцирующие газы: капуста, редиска, редька, лук, артишок;
- кисломолочная продукция;
- мед, варенье;
- орехи;
- фастфуд;
- газированная вода;
- кофеиносодержащие напитки.

После выздоровления и в период ремиссии можно включать некоторые блюда из красного списка в меню, однако в маленьких дозировках. Важно помнить, что запущенный рефлюкс-гастрит чреват такими осложнениями, как перфорация пищевода или эрозивный эзофагит, которые не выявить при поверхностном осмотре. Поэтому даже после выздоровления необходимо следить за питанием. При появлении изжоги, отрыжки или болей в желудке следует вновь вернуться к строгой диете. Фрукты и овощи с повышенной кислотностью есть категорически запрещается.
При появлении негативных симптомов врачи рекомендуют быстро съесть сладкий фрукт: банан, грушу, яблоко. Тошнота и изжога пройдут через 5—10 мин.
Примерное меню
Диета при эзофагите может включать такие блюда на каждый день:
- Первый завтрак:
- овсянка;
- отвар шиповника.
- запеченная груша с творогом.
- овощной суп с гречкой;
- рыбное суфле;
- картофельное пюре.
- салат из морковки и яблока.
- карп на пару;
- разваренный рис;
- травяная настойка.
- стакан домашнего йогурта.
Примерный рацион не учитывает индивидуальных особенностей больного и возможные негативные реакции на отдельные ингредиенты. Лечение билиарного рефлюкс-гастрита занимает длительное время, так что рекомендуется заранее распланировать рацион на несколько недель вперед, чтобы сохранить разнообразие блюд. При ухудшении состояния необходимо немедленно обратиться к врачу.
Диета при ГЭРБ. Каких продуктов нужно остерегаться?

Почти у всех в какой-то момент жизни возникала изжога – это неприятное чувство жжения в груди после обильной еды или некоторых продуктов. Случайная изжога не свидетельствует о проблемах и не дает повода беспокоиться, но, если симптом возникает чаще, чем раз в неделю, становится более тяжелым или пробуждает вас ото сна – это может указывать на гастроэзофагеальную рефлюксную болезнь (ГЭРБ). Тогда рекомендуется визит к врачу.
Как лечить ГЭРБ
Правильное лечение гастроэзофагеальной рефлюксной болезни (ГЭРБ) всегда начинается с посещения врача для постановки точного диагноза. Важно понимать, что хронический рефлюкс не проходит сам по себе. Лекарства, отпускаемые без рецепта, могут обеспечить кратковременное облегчение симптомов, но могут замаскировать основное заболевание при их длительном применении.
Лечение ГЭРБ может включать в себя: прием лекарств, рекомендуемых врачом, и определенные изменения в диете и образе жизни. Комбинация подходов выбирается индивидуально, и некоторым людям, особенно в коррекции диеты, может потребоваться метод проб и ошибок.
Изменение диеты и образа жизни часто начинается со списка того, чего следует избегать. К ним относятся определенные продукты, которые могут вызвать или усугубить симптомы.
Продукты, которые следует сократить или вообще избегать в своем рационе:
- Продукты с высоким содержанием жира
- Кофеин
- Шоколад
- Лук
- Мята перечная
- Газированные напитки
- Алкоголь
- Цитрусовые и томатные продукты.
Выбор подходящей диеты и изменения образа жизни включает в себя определение того, что лучше всего подходит именно вам. Не все триггеры и методы лечения одинаково влияют на всех людей. Имейте в виду, что время приема пищи может иметь такое же значение, как и то, что вы едите. Определенная пища, которая вызывает рефлюкс при употреблении за 3–4 часа до сна, может быть безвредной в начале дня.
Правильное питание при ГЭРБ не обязательно обзначает отказ от всех ваших любимых продуктов. Часто бывает достаточно внести всего несколько простых изменений в свой рацион.
Несмотря на то, что не существует проверенной “диеты при ГЭРБ”, следующие продукты могут помочь вам облегчить или избежать симптомов.
Фрукты и овощи
Фрукты. Скорее всего, стоит избегать цитрусовых и соков их них: апельсины, грейпфруты, лимоны, лаймы. Отдавайте предпочтение бананам, дыням, яблокам, гранатам и грушам.
Овощи. Избегайте или уменьшите количество соусов или добавок с высоким содержанием жира или других раздражителей, таких как: помидоры или лук.Постные белки
Яйца. В них много белка. Однако, если яйца представляют для вас проблему, придерживайтесь употребления только белков и избегайте жирных желтков, которые, с большей вероятностью, могут вызвать симптомы.
Постное мясо. Жирная и жареная пища, как правило, снижают давление нижнего сфинктера пищевода (НПС) и задерживают опорожнение желудка, увеличивая риск рефлюкса. Выбирайте нежирное мясо, приготовленное на гриле, отварное, жареное на сухой сковороде или запеченое.Сложные углеводы
Овсянка, цельнозерновой хлеб, рис и кус-кус. Все это хорошие источники полезных сложных углеводов. Цельнозерновые продукты и коричневый рис добавляют в ваш рацион клетчатку.
Картофель и другие корнеплоды. Это отличный источник здоровых углеводов и легкоусвояемой клетчатки, но не добавляйте лук и чеснок во время приготовления, так как они являются частыми раздражителями и провокаторами синтеза избытка кислоты.Более здоровые жиры
Жир – это особый тип питательного вещества, с высоким содержанием калорий, но это необходимая часть вашего рациона. Не все жиры одинаковы. Как правило, стоит избегать или уменьшать потребление насыщенных жиров (обычно из мяса и молочных продуктов) и трансжиров (в обработанных пищевых продуктах, маргарине и жирных добавках). Попробуйте в умеренных количествах заменить их ненасыщенными жирами из растений или рыбы. Вот некоторые примеры:
- Мононенасыщенные жиры. Это масла, такие как: оливковое, кунжутное, каноловое, и подсолнечник; авокадо; арахис и арахисовое масло; орехи и семена.
- Полиненасыщенные жиры. Масла, такие как: сафлоровое, соевое, кукурузное, льняное и ореховое; соя и тофу; жирная рыба, такая как лосось и форель.
Другие полезные советы
- Жуйте жевательную резинку. Жевательная резинка (не мятная или с мятой перечной, которые могут расслабить НПС) увеличивает выработку слюны и снижает количество кислоты в пищеводе.
- Избегайте употребления алкоголя. Любой алкоголь – известный раздражитель, который может ослабить НПС и вызвать симптомы рефлюкса. Однако, в то время как некоторые люди могут испытывать всплеск симптомов уже после одного напитка, другие могут переносить умеренные количества. Поэкспериментируйте, чтобы увидеть, что вам подходит.
- Сохраняйте хорошую осанку во время и после еды. Во время еды рекомендуется сидеть и не лежать затем в течение как минимум двух часов после. Стояние и хождение после еды помогает стимулировать ток желудочного сока в правильном направлении.
- Не ешьте непосредственно перед сном. Пищеварение увеличивает количество желудочной кислоты, присутствующей в желудке. Когда вы ложитесь, способность нижнего пищеводного сфинктера предотвращать продвижение содержимого желудка по пищеводу снижается. Действующие вместе большое количество желудочного сока и лежачее положение являются провокаторами рефлюкса.
- Время может варьироваться, но обычно больным ГЭРБ не рекомендуется есть менее, чем за три или четыре часа до сна.
Правильное питание при ГЭРБ не обязательно означает отказ от всех ваших любимых продуктов. Простой корректировки вашей диеты часто бывает достаточно, чтобы уменьшить дискомфорт, вызываемый ГЭРБ. Цель состоит в том, чтобы создать диету, основанную на разнообразных здоровых продуктах, включая фрукты и овощи, нежирные источники белка, сложные углеводы и полезные жиры.
Если вы подозреваете, что продукты питания могут вызвать или усугубить симптомы ГЭРБ, попробуйте вести дневник в течение одной недели.
Диета при рефлюкс эзофагите – принципы составления меню
Любое заболевание органов пищеварения требует строгого составления меню и подбора правильной диеты по рекомендации специалиста. Суть диетического рациона – снять нагрузку с пищеварительных органов и способствовать выздоровлению. При неправильном питании имеющаяся проблема усугубиться. Диета при эзофагите также должна строго соблюдаться, чтобы не спровоцировать или не усилить текущее обострение. Правильно составив меню, можно не только сбалансировано, но и вкусно питаться.
Признаки и причины появления эзофагеальной рефлюксной болезни
Эзофагит – это воспаление слизистой оболочки пищевода. В зависимости от длительности и силы воспалительного процесса, обострение делится на такие типы:
- катаральный;
- эрозивный;
- язвенный;
- флегмонозный;
- некротический.
- Рефлюкс пищевода или ГЭРБ. Это хроническое заболевание, заключающееся в нарушении функциональности сфинктера, располагающегося между желудком и пищеводом. В результате содержимое желудка забрасывается в пищевод. Если такие приступы возникают часто, то пациента мучает тяжесть, отрыжка и изжога. Сфинктер может сжиматься как частично, так и вообще не сжиматься. Чем хуже он функционирует, тем тяжелее пациент переносит приступы. Со временем в пищеводе возникают эрозивные повреждения. Болезнь чаще развивается на фоне других сопутствующих патологий, включая язву желудка, субатрофический гастрит, дуоденит, болезни поджелудочной железы или гепатобилиарной системы. реже патология развивается на фоне неправильного питания.
- Инфекционное повреждение. В качестве возбудителей выступают грибки, бактерии и вирусы. Кандидоз развивается на фоне сниженного иммунитета и при попадании грибковой флоры в верхние отделы пищеварительного тракта. Обычно грибковое поражение характерно для лиц, страдающих от различных типов иммунодефицита и ВИЧ инфекции. Бактериальное поражение развивается на фоне перенесенного сифилиса, дифтерии или туберкулеза. Вирусные инфекции, такие как цитомегаловирус или герпес, также могут спровоцировать вирусное поражение слизистых оболочек пищевода.
- Реже болезнь развивается на фоне аллергической реакции, при злоупотреблении алкоголем, при различных механических повреждениях. Болезнь носит как острый, так и хронический вялотекущий характер.

Симптомы рефлюксного эзофагеального обострения включают:
- Сразу после проглатывания пищи пациент ощущает боль за грудиной. При наклоне туловища неприятные ощущения усиливаются. Также возможно появление неприятных ощущений на уровне мечевидного отростка.
- Пациента часто беспокоит приступ изжоги. Она усиливается после употребления еды, особенно, если больной употреблял острые или жареные продукты. Приступы всегда появляются на фоне курения или употребления спиртных напитков.
- Наличие повышенной саливации.
- Отрыжка – частая, с кислым привкусом.
- Ощущение першения в горле, появление сухого кашля при отсутствии респираторных болезней дыхательной системы на данный момент.
- Назначают специальную диету.
- Принимают лекарственные средства – антациды, ингибиторы протонной помпы или Н-2 блокаторы гистаминовых рецепторов, прокинетики.
- Если имеется обострение в виде патогенной флоры, то назначают антимикотики, антибиотики или противовирусные препараты.
- Реже используют в составе комплексной терапии методы физиотерапии.
- Показан прием витаминных средств, если у пациента обнаружен дефицит микроэлементов или витаминов.
- При неэффективности консервативной терапии.
- При наличии предракового состояния пищевода.
- Если у пациента возникают стриктуры или множественные кровотечения из язв.
- Если имеется рецидив аспирационного воспаления легких.
Принципы подбора диеты при рефлюкс эзофагите
Диету составляют строго из продуктов, допустимых при наличии такого диагноза. Все вредные пищевые компоненты полностью исключают, чтобы не спровоцировать осложнение или ухудшение состояния.
- Еда не должна повреждать слизистую оболочку пищевода или усиливать текущий воспалительный процесс.
- Пища не должна снижать кислотность желудка.
- Еда не провоцирует метеоризм и усиленное газообразование в кишечнике.

Каких правил в составлении диеты следует придерживаться:
- Пищу употребляют небольшими порциями, но часто. Принцип дробного питания полезен при возникновении рефлюксного эзофагеального обострения, так как еда не переполняет желудок, меньше застаивается и не требует для переваривания усиленного выделения соляной кислоты. Последний пункт является очень важным, так как избыточное содержание желудочного сока создает предпосылки к забрасыванию в пищевод во время очередного приступа.
- Нельзя есть слишком горячую или холодную еду на диете. Пища должна быть нагретой до комнатной температуры. Тоже самое касается любых напитков. Соблюдение температурного режима важно для нормализации секреторной функциональности желудка.
- Еда должна быть порезана на мелкие кусочки и хорошо пережевываться. Чем хуже пережевывается пища, тем больше желудочного сока секретируется в желудке.
- Способ обработки – варка или приготовление на пару.
- Для повышения кислотности желудочного сока можно выпивать стакан минеральной воды без газа перед едой.
- Не рекомендуется принимать пищу позже 7 вечера.
Допустимый перечень продуктов
При рефлюксном эзофагите полезно есть такие продукты на диете:
- Высушенный черный хлеб, сухари и галетное печенье.
- Мелко нарезанное постное мясо – курица, индейка и кролик.
- Из сладостей допустимо есть суфле и мармелад.
- На молоке можно варить каши из риса, овсянки, гречки и манки. Рекомендуется молоко разводить с водой, а крупы хорошо разваривать.
- Из молочных продуктов употребляют кисель и обезжиренный творог, молоко, кефир, йогурт или нежирный сорт сыра.
- Можно есть яйца всмятку или в виде омлетов, приготовленных на пару.
- В виде пюре едят овощи – брокколи, цветную капусту и картофель.
- Овощи и фрукты нужно выбирать сладкие сорта, без кислого привкуса. Примеры – бананы, арбуз, груши, дыни, абрикос, персик, малина или клубника.
- В пищу добавляют как сливочное, так и растительное масло. Здесь нет особых ограничений.
- супы;
- запеканки;
- пюре;
- компоты и узвары;
- кисель.
Полезные рекомендации по питанию включают:
- Перед едой лучше выпить стакан кипяченой воды. Это снизит кислотность желудочного сока и предотвратит обратный заброс пищи из желудка.
- Снижает повышенную кислотность желудка сырой картофель, грецкий орех и сухой белый хлеб.
- Если диагностировали рефлюксный эзофагит, пациент должен сразу же избавиться от вредных привычек. Нужно бросить курить и прекратить употребление спиртных напитков. Нужно нормализовать режим питания и исключить ночные перекусы. Питание перед сном вредно, так как сильно нагружает пищеварительный тракт.
- В тяжелых ситуациях, если приступы рефлюксной болезни каждый раз повторяются, пациент должен принимать пищу стоя. В течение трех часов после трапезы больной должен находиться в строго вертикальном положении. Нельзя ложиться и наклоняться вперед. Это снижает риск обратного заброса содержимого желудка в пищевод.
- Перед сном полезно пить отвары или чаи из календулы или ромашки. Эти травы обладают противовоспалительным и бактерицидным действием. Домашние отвары на основе этих растений снимут боль, отечность и покраснение, что облегчит течение болезни.
- В период обострения нужно воздержаться от активной физической деятельности. Под запретом интенсивный бег и походы в тренажерный зал. Усиленная физическая активность может вызвать очередной приступ заброса. Также под запретом интенсивное качание мышц брюшного пресса, ношение тесной одежды в области талии, включая пояса и тесные брюки.

Перечень запрещенных продуктов
Что нельзя есть в период возникновения воспаления пищевода:
- Жирную пищу, фаст-фуд и шоколад.
- Цитрусовые и любые сорта кислых фруктов.
- Сдобный хлеб.
- Лук и чеснок, хрен, аджику.
- Жирные мясные или рыбные бульоны.
- Сливки, жирную молочную продукцию, включая сметану.
- Грибы, бобовые и капусту.
- Употреблять алкоголь любой крепости.
- Крепкий чай и кофе.
- Жареную, острую и жирную еду.
- Острые и соленые приправы.
- Копчености и консервы.
- Кисломолочные продукты.
- Экстрактивные вещества.
- Соусы, кетчупы и майонез.
- Газированные напитки и соки из пакетов.
Необходимо во время лечения частично ограничить такие продукты:
- Грибные изделия – соусы, сушеный или готовый продукт.
- Овощи в квашеном виде, из-за избыточного содержания кислоты в ходе закваски продукции.
- Жирные сорта птицы – утка и гусь, которые также повышают кислотность желудочного сока.
- Под запретом майонез и любые приправы.
- Сырые овощи и орехи. Продукты, изобилующие грубыми пищевыми волокнами, способны вызвать брожение в кишечнике.
- Во время соблюдения диеты при рефлюксном эзофагите рекомендуется ограничить употребление белого хлеба и свежие изделия из теста. Адекватная замена – подсушенный хлеб из муки грубого помола.
- Под частичным запретом такие овощи – помидоры, редька, щавель, капуста, огурцы и все виды бобовых круп.
- Макароны, пшеничная крупа и перловка не рекомендуются, так как их тяжело переварить.
При катаральной форме болезни важно не нарушать режим питания. В противном случае болезнь обострится еще сильнее, что может спровоцировать развитие эрозивной формы. Это будет вызывать множественные язвенные поражения, способствующие появлению кровотечения. Такое состояние чревато рубцеванием пищевода.
Диета при рефлюкс эзофагите, меню на неделю
Приемы пищи в период обострения должны состоять из максимально простых продуктов, которые не нагружают желудочно-кишечный тракт. Чтобы минимизировать риск повреждения стенок пищевода, в первое время крупы и овощи подают в протертом виде. По мере улучшения состояния пациента повседневный рацион можно разнообразить. Со временем добавляют мясные изделия в перекрученном виде (фарш или фрикадельки) и подают с гарниром – вареными овощами или крупами, пюре.
Примерное меню на неделю при катаральной форме выглядит таким образом:
- Понедельник. Завтрак – гречневая каша на молоке и некрепкий чайный напиток. Второй завтрак – банан. Обед – овощной суп с сухариками и травяной чайный напиток. Полдник – нежирный йогурт в небольшом количестве. Ужин – картофельное пюре с запеченной куриной грудкой.
- Вторник. Завтрак – отварная овсянка и стакан теплого молока. Обед – тушеная тыква с рисом, отвар из шиповника. Полдник – банан и нежирный йогурт. Ужин – запеченное мясо кролика с кабачками и некрепкий чайный напиток.
- Среда. Завтрак – рисовая каша на молоке. Можно добавить в блюдо немного сахара. Обед – паровые котлеты из рыбы и овощное пюре с травяным чаем. Перекус – домашнее печенье из кукурузной муки с медом. Ужин – манная каша на воде и фруктовый чайный напиток.
- Четверг. Завтрак – овсяная каша на воде и кусочек нежирного сыра. Травяной чайный напиток. Перекус – тертый салат из свежей моркови и сладкого яблока. Обед – вареный картофель-пюре и мясные фрикадельки на пару с компотом. Ужин – рыбное блюдо с овощами.
- Пятница. Завтрак – каша из гречневой муки и творог с киселем. Обед – рисовый суп со сливками, рыбное суфле и некрепкий чайный напиток. Полдник – сладкий творог с травяным чаем и медом. Ужин – яичный омлет и теплое молоко.
- Суббота. Завтрак – молочное желе с галетным печеньем. Некрепкий чайный напиток. Перекус – банан или персик. Обед – кнели из говядины, картофель-пюре и травяной чай. Ужин – тыквенное пюре с морковью. Чай с молоком.
- Воскресенье. Завтрак – манная каша на молоке с сахаром и травяной чай. Обед – рыбные котлеты с овощами и ягодный сладкий кисель. Перекус – стакан морковного сока с гренками. Ужин – рис отварной, куриный паштет и стакан молока.

Пациент должен в точности соблюдать диету выписанную врачом. Недельное меню составляют индивидуально, в зависимости от индивидуальных предпочтений больного в рамках разрешенных продуктов. Необходимо соблюдать рацион диетического стола номер 1А – 1В. Такая диета при эзофагите пищевода снимает раздражение за счет устранения избыточной секреции соляной кислоты в желудке.
Диета при гастрите

Гастрит — воспаление слизистой (внутренней) оболочки желудка. Болезнь развивается при инфицировании органов ЖКТ, аутоиммунных процессах, при забросе желчи в желудок, а также при приеме некоторых медикаментов. Запущенные стадии гастрита могут привести к язвенной болезни и даже спровоцировать появление злокачественной опухоли. Лечение гастрита зависит от причины заболевания. Это прием антибактериальных лекарств и/или препаратов, снижающих продукцию желудочного сока. Лечение обязательно включает в себя диету, которая подбирается в зависимости от вида заболевания.
Общие сведения
Гастрит — воспалительное заболевание слизистой оболочки желудка. При длительном течении гастриты приводят к нарушению различных функций желудка, главным образом, нарушают выработку соляной кислоты и связанный с этим процесс пищеварения.
Долгое время считалось, что основная причина гастрита кроется в нарушении режима питания. Однако сегодня рядом авторитетных исследований установлено, что нарушение режима питания — малозначимый фактор в развитии гастритов. Истинных причин же у данной патологии несколько:
- Бактерия Helicobacter pylori. По статистике, до 90% всех гастритов имеют бактериальную этиологию. В агрессивной среде желудка (где концентрированная соляная кислота) подавляющее большинство бактерий погибают. Однако Helicobacter pylori умудряется выживать и размножаться в столь неблагоприятных обстоятельствах. В процессе жизнедеятельности бактерии H. pylori выделяют токсические вещества, вызывающие воспалительную реакцию и побуждающие слизистую желудка выделять больше кислоты. Таким образом, стенки желудка становятся беззащитными и на них могут образоваться язвы.
- Злоупотребление алкоголем. Спиртное негативно отражается на состоянии эпителиальных тканей, выстилающих внутреннюю стенку всех органов желудочно-кишечного тракта. Помимо прямого раздражения, алкоголь также усиливает выработку желудочного сока, тем самым повышая вероятность повреждения слизистых оболочек соляной кислотой.
- Рефлюкс. Продолжением желудка является двенадцатиперстная кишка, куда открывается и желчный проток. При нарушениях работы привратника желудка (сфинктер, отделяющий желудок от двенадцатиперстной кишки) возможен обратный заброс желчи. Этот процесс называется дуоденогастральным рефлюксом. Желчь и содержимое кишечника раздражают слизистую желудка, что приводит к развитию воспалительных процессов. Примечательно, что приступы дуоденогастрального рефлюкса бывают и у здоровых людей. Гастрит развивается лишь после ряда таких эпизодов. Нередко заброс кишечного содержимого в желудок становится причиной хронических гастритов.
- Аутоиммунные процессы. Как известно, клетки иммунной системы борются с чужеродными микроорганизмами, попавшими в организм извне. Однако при некоторых нарушениях иммунная система начинает атаковать собственные клетки организма. Клетки слизистой желудка не являются исключением, и их иммунитет также может атаковать. Аутоиммунный гастрит — относительно редкое явление и составляет лишь 5% наблюдений.
- Нарушение питания. Некоторые пищевые привычки могут стать причиной воспалительных патологий пищевода и желудка. Например, увлечение слишком грубой пищей, которая травмирует слизистые стенки. Ранее считалось, что развитию гастрита способствует острая пища и кофе, однако новейшие исследования не подтверждают это. Если у человека нет заболеваний желудочно-кишечного тракта (ЖКТ), то острая пища ему не навредит. Национальные кухни многих южных стран изобилуют острыми блюдами, однако это никак не сказывается на заболеваемости гастритом и другими патологиями ЖКТ. Под вопросом и мнение относительно длительных перерывов и голоданий. Убедительных данных, свидетельствующих о том, что кратковременное голодание (до 24 часов) способствует появлению гастрита — нет.
- Лекарственные препараты. Некоторые препараты (в частности, нестероидные противовоспалительные средства) могут стать причиной гастрита. Если вам необходимо систематически принимать такие лекарства, обязательно посоветуйтесь с врачом относительно побочных эффектов.
- Другие факторы. Гастриты также могут возникать из-за аллергических реакций, паразитов и радиационного воздействия.
Хороший гастроэнтеролог в Алматы
В своем развитии гастрит проходит несколько стадий. Изначально при воздействии неблагоприятных факторов слизистая желудка краснеет и отекает. При переходе заболевания в хроническую форму стенка желудка утолщается. При прогрессировании болезни пораженные области слизистой желудка истончаются и атрофируются. На этой стадии эпителиальные клетки желудка заменяются на клетки соединительной ткани (появляются рубцы). На последней стадии появляются эрозии и язвочки.
Важно! Поскольку запущенные стадии гастрита чреваты появлением эрозий и язв, то лечебные мероприятия важно начинать как можно раньше. Это позволит остановить патологический процесс и избежать осложнений.
В зависимости от характера течения и этиологических факторов, выделяют разные виды гастритов.
По характеру течения:
- Острый — развивается внезапно, например, при аллергической реакции, злоупотреблении спиртным или отравлении. Для острой формы заболевания характерны сильные боли, изжога и тошнота. Характерной особенностью острого гастрита является его быстротечность. При грамотном лечении и своевременном устранении неблагоприятного фактора (аллергена, спиртного, токсинов) болезнь проходит в течение нескольких дней.
- Хронический — развивается медленно и отличается стертостью симптомов. Человек может не подозревать о хроническом гастрите годами, что делает его более опасным, чем острый гастрит.
По характеру воспаления:
- Эрозивный — характеризуется появлением эрозий на слизистой оболочке желудка. Это один из самых распространенных типов гастрита. Как правило, развивается он у взрослых и очень редко — у детей.
- Атрофический — разновидность хронического гастрита, при котором атрофируются секреторные клетки желудка. Таким образом, снижается выработка желудочного сока, что приводит к ряду серьезных осложнений, вплоть до рака желудка. Также выделяют субатрофический гастрит, клиническая картина которого похожа на атрофический гастрит, но выражена слабее.
- Катаральный — воспаление слизистой желудка, вызванное некоторыми агрессивными агентами, например, инфекциями, слишком горячей или холодной пищей, токсинами и другими повреждающими факторами. Катаральный гастрит протекает как в острой, так и хронической форме. Избежать развития хронической формы можно, если вовремя начать лечение.
- Поверхностный — представляет собой начальную стадию воспалительного поражения желудка. Это наиболее благоприятная стадия гастрита, которая легче остальных поддается лечению.
По локализации:
- Антральный — локализуется в пилорической части желудка, где секретируется гормон гастрин, который стимулирует продукцию желудочного сока. При антральном гастрите увеличивается синтез гастрина, что приводит к повышенной секреции соляной кислоты.
Правила питания при гастрите
Питание — один из важнейших элементов успешного лечения гастрита. Диету при гастрите составляет врач в зависимости от вида гастрита, его стадии, общего состояния здоровья пациента, его возраста и ряда других особенностей.
Существует несколько важных правил питания при гастрите, которых нужно строго выполнять. Главное правило — пищу нужно тщательно пережевывать. Процесс пищеварения начинается уже в ротовой полости, где еда измельчается и частично переваривается ферментами. Если не пережеванная пища попадает в желудок, то она может раздражать слизистую.
При данной патологии нужно отказаться от питания «всухомятку». Нужно быть осторожнее с сухарями, сушками и прочей твердой и сухой пищей, чтобы избежать раздражения слизистой желудка. Пища должна быть мягкой и теплой.
Режим питания
При воспалительных патологиях ЖКТ крайне важен режим питания — количество приемов пищи и время приема. Забудьте о 2-3 разовом питании. При гастрите так редко есть нельзя. Врач порекомендует принимать пищу минимум 5 раз в сутки. Это значит, что, помимо завтрака, обеда и ужина, будет еще, по меньшей мере, 2 приема пищи. Это могут быть небольшие перекусы. Важно, чтобы при гастрите не было сильного чувства голода. В желудке должна находиться пища, иначе кислота будет разъедать слизистую желудка. Соблюдая 5-6 разовое питание, важно следить и за калорийностью пищи — она не должна быть чрезмерной.
Питаться лучше всего в одно и то же время. Соблюдение режима питания нормализует выделение желудочного сока. Организм будет знать, когда человек обычно принимает пищу и надлежащим образом подготовится к этому. При этом по составу (белки, жиры, углеводы) еда должна быть примерно одинаковой. Другими словами, если человек по утрам ест яйца, то лучше всего будет не нарушать эту привычку.
Суточный рацион: меню на неделю
У всех диет при гастрите есть много общего. При этом существует разница между диетическим питанием при остром и хроническом гастрите. Рассмотрим эти особенности.
При остром течении заболевания в первые сутки у человека почти нет аппетита из-за болевых ощущений и тошноты. В первый день острого гастрита от приема пищи лучше воздержаться. Разрешено теплое питье (вода, чай).
Уже со второго дня при остром гастрите пациенту показан стол № 1А. Эта диета разрешает жидкую пищу, картофельное и мясное пюре, суп с крупами, молочные супы, яйца всмятку, а также кисель, желе и мед. Вся пища отваривается или готовится на пару. Такая еда доставит меньше всего проблем слизистой желудка.
При острой форме не рекомендованы сырые овощи и фрукты, мясные бульоны, хлебобулочные изделия, сладости, сыр и кофе. Следует ограничить потребление соли (поваренная соль усиливает секрецию желудочного сока), а лучше на период лечения отказаться от нее вовсе. Также нельзя употреблять специи, острые и кислые блюда. Пища должна быть нейтральной на вкус.
Примерное меню на неделю:
- Завтрак — жидкая каша c маслом. Допускаются все виды каш, кроме пшенной.
- Перекус — творог.
- Обед — котлеты с тушеными овощами, компот.
- Перекус — яйцо всмятку.
- Ужин — рыба на пару, чай.
- Перед сном — стакан молока.
Как правило, такое меню при гастрите нужно выдержать несколько дней, пока длится острый период болезни. После стабилизации ситуации не стоит отменять диетическое меню. Дальнейший режим питания и меню поможет составить врач исходя из динамики выздоровления.
Что касается хронического гастрита, то меню подбирается в зависимости от ряда факторов, таких как кислотность (повышенная или пониженная), а также вид и стадия гастрита. Подробнее о питании при различных видах гастрита — далее.
Примеры диет при гастрите
Нижеследующие рекомендации по питанию при разных видах гастритов позволяют пациентов быстрее справиться с болезненными симптомами заболевания. Важно строго придерживаться врачебных указаний по питанию, поскольку даже незначительные отклонения от рациона сразу же сказываются на самочувствии. Соблюдая диету при гастрите, пациент должен придерживаться и принципов сбалансированного питания. Это значит, что суточный рацион питания должен удовлетворять организм по количеству калорий, питательным веществам (белки, жиры, углеводы), витаминам и минералам. Все эти вопросы обсуждаются с лечащим врачом.
Питание при обострении гастрита
При остром гастрите, а также хронических гастритах на стадии обострения диета должна быть максимально строгой. Вся пища либо отваривается, либо готовится на пару. Запрещается употреблять макароны, бобовые, жирное мясо, а также приправы.
Основная задача при острых формах гастрита — как можно быстрее успокоить слизистую желудка. Поэтому вся пища должна быть тщательно пережевана и быть теплой.
Особенности питания при гастрите со сниженной кислотностью
При гастрите с пониженной кислотностью снимается множество ограничений, поскольку нет опасности повышенной секреции желудочного сока. По этой причине разрешается употребление кисломолочных продуктов (кефира и простокваши) и некрепкого натурального кофе.
Запреты относительно жирных продуктов и жареной пищи при гастрите с пониженной кислотностью сохраняются. Также при пониженной кислотности нельзя кушать виноград, свежую сдобу и консервацию.
Диета при гастрите с повышенной кислотностью
Хронический гастрит с повышенной кислотностью требует предельной дисциплинированности со стороны пациента. Категорически запрещены кислые овощи, фрукты и ягоды. Вместо кисломолочных продуктов разрешается употреблять теплое молоко и натуральные некислые йогурты.
При гастрите с повышенной кислотностью полезными будут кисели, поскольку они защищают желудок от действия соляной кислоты. Изредка при повышенной кислотности можно себе позволить мед и зефир.
Диета при эрозивном гастрите
При эрозивном гастрите особое внимание стоит уделить режиму питания. Нельзя допускать сильного голода и е больших перерывов между приемами пищи. Также важно следить за температурой и структурой пищи. При появлении эрозий стенки желудка особенно чувствительны к горячей, холодной и кислой еде. Не стоит создавать желудку дополнительных проблем, важно строго соблюдать все рекомендации.
Диета при атрофическом гастрите
При атрофическом гастрите можно есть каши с небольшим количеством молока, нежирное мясо птицы, разваренные и тушеные овощи, нежирный куриный бульон и подсушенный хлеб. При подборе схемы питания врач обязательно учитывает кислотность. Разрешается употреблять запеченные овощи, но только без корочек.
Диета при поверхностном гастрите
Принципы питания при поверхностном гастрите практически ничем не отличаются от общих рекомендаций для пациентов с гастритами. Важно отказаться от горячей, холодной, кислой и механически грубой пищи. Такая еда раздражает слизистую оболочку желудка, только усиливая болезненную симптоматику.
Диета при антральном гастрите
При антральном особенно особое внимание следует уделить принципам дробного питания. Питаться нужно небольшими порциями, не перегружая пищей желудок. Из молочных продуктов следует исключить кефир и простоквашу. Разрешается пить теплое молоко (можно с медом).
Диета при катаральном гастрите
При катаральной форме гастрита пациенту следует придерживаться стандартных требований по питанию при гастритах. Строго придерживаться диетических рекомендаций особенно важно при острой форме катарального гастрита. Это поможет избежать перехода заболевания в хроническую форму.
Фруктовая диета
Врачи категорически не рекомендуют отходить от лечебного питания при гастрите. Особенно это касается специальных диет для снижения веса. Не является исключением и фруктовая диета, которые многие используют для борьбы с лишними килограммами.
Фруктовая диета опасна при гастрите, прежде всего, обилием органических кислот, содержащихся во фруктах. Это дополнительное раздражение слизистой желудка, которое только усугубит течение заболевания. Особенно опасна фруктовая диета при острых гастритах и обострениях хронических форм заболевания. Врачи настоятельно не рекомендуют подобного рода диеты при острых стадиях. Во время ремиссии возможны некоторые послабления в диетическом питании, но и они требуют предварительной консультации с лечащим врачом.
Диета при гастрите для детей
К сожалению, гастриты встречаются не только у взрослых, но и детей разных возрастов. Принципы диетического питания у взрослых и детей при гастрите одинаковы. Дети также должны питаться часто и небольшими порциями. Следует исключить жирные и жареные блюда, а также соблюдать все рекомендации по питанию в зависимости от кислотности желудка.
Серьезной проблемой в лечении гастритов у детей является сложность по контролю над питанием ребенка. Это особенно тяжело в школьное время, когда ребенок свои карманные деньги может потратить на вредную пищу. Родителям следует приложить усилия и всегда объяснять ребенку логику ограничений в питании.





.jpg)

