Сахарный диабет II типа (Инсулиннезависимый СД, Type 2 Diabetes)
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сахарный диабет II типа: причины появления, симптомы, диагностика и способы лечения.
Определение
Сахарный диабет (СД) II типа — метаболическое заболевание, характеризующееся хронической гипергликемией (повышенным содержанием глюкозы в крови), развивающейся в результате нарушения механизмов взаимодействия инсулина с клетками тканей или его секреции (ВОЗ, 1999 год). У больных этой формой заболевания поджелудочная железа не может продуцировать достаточное количество инсулина, или организм неэффективно его использует. СД II типа диагностируется у 90% людей с гипергликемией.
Причины появления сахарного диабета II типа
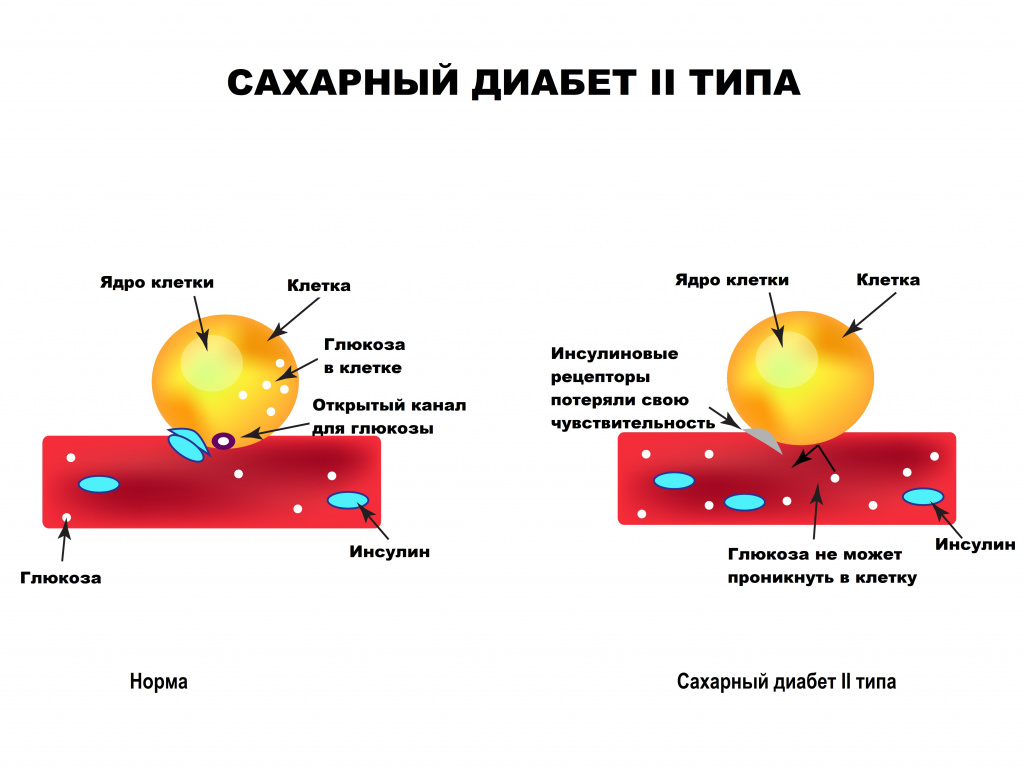
Ключевым механизмом развития заболевания является инсулинорезистентность – невосприимчивость клеток тканей организма к действию инсулина, снижение их биологического ответа на один или несколько эффектов инсулина при его нормальной концентрации в крови. Инсулинорезистентность приводит к неспособности мышечной и жировой тканей поглощать глюкозу и к нарушению синтеза гликогена (одной из основных форм «запасной» энергии в организме человека) в печени.
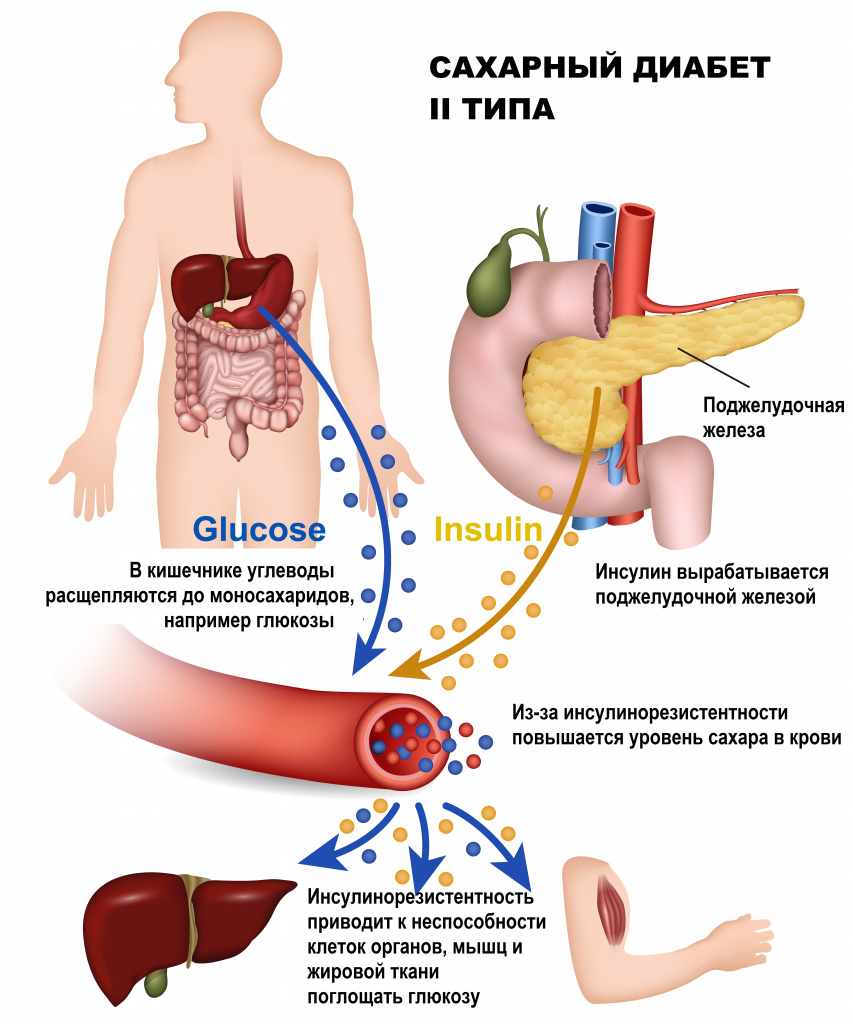
У здорового человека молекула инсулина связывается со специальным рецептором, расположенным на мембране клетки, и обеспечивает прохождение глюкозы (основного источника энергии) внутрь клетки. У больного СД II типа способность инсулина передавать сигнал для поступления глюкозы в клетку утрачивается, в результате чего клетка не может усвоить глюкозу.
Поджелудочная железа, реагируя на высокий уровень сахара в крови, со временем истощается и утрачивает свои секреторные функции. В результате повышается содержание глюкозы в крови, нарастает глюкозотоксичность, что приводит к повреждению многих органов и систем организма и серьезным долгосрочным осложнениям.
Несмотря на наличие генетического компонента в развитии СД II типа, основными факторами риска заболевания являются малоподвижный образ жизни, избыточный вес и абдоминальная форма ожирения (скопление жира в области живота), а также диета, содержащая слишком много жиров и углеводов. Зачастую имеет место не одна, а целый комплекс причин.
Заболевание чаще развивается у лиц старше 40 лет с избыточной массой тела или ожирением, но может манифестировать и в более молодом возрасте, а также у лиц с нормальной массой тела. В России СД II типа страдает не менее 9 млн человек (около 7% населения).
Классификация заболевания
По степени тяжести гликемии:
- Легкая – купируется больным самостоятельно, не требует посторонней помощи.
- Тяжелая – с выраженными симптомами, потерей сознания, купируется только с помощью посторонних лиц и в экстренном порядке.
- фаза компенсации,
- фаза субкомпенсации,
- фаза декомпенсации.
E11.2 – СД II типа с поражением почек,
E11.3 – СД II типа с поражениями глаз,
E11.4 – СД II типа с неврологическими осложнениями,
E11.5 – СД II типа с нарушениями периферического кровоснабжения,
E11.6 – СД II типа с другими уточненными осложнениями,
E11.7 – СД II типа с множественными осложнениями,
E11.8 – СД II типа с неуточненными осложнениями,
E11.9 – СД II типа без осложнений.
Симптомы сахарного диабета II типа
Отличительной особенностью заболевания является длительное бессимптомное течение. Причиной первичного обращения пациента к врачу могут стать различные проявления микро- и макроангиопатий, боль в ногах, эректильная дисфункция. Симптомы СД II типа чаще возникают, когда гипергликемия носит уже стойкий характер.
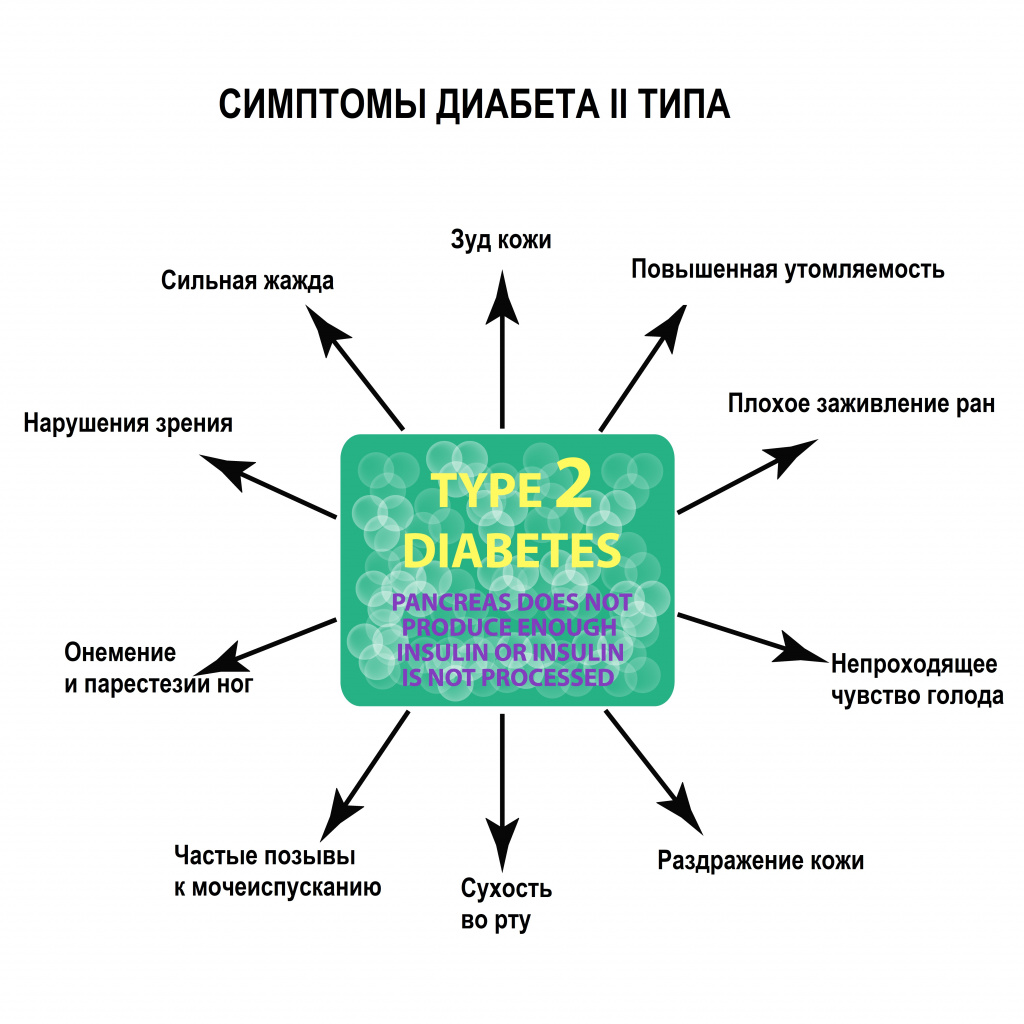
Пациенты могут предъявлять жалобы на слабость, быструю утомляемость при физических и умственных нагрузках, сонливость, снижение памяти. При хронической гипергликемии могут иметь место следующие проявления заболевания: сухость во рту, сильная жажда, кожный зуд, учащенное мочеиспускание (в том числе в ночное время), фурункулез, грибковые инфекции, плохое заживление ран, затуманенное зрение (пелена перед глазами) вследствие поражения сосудов сетчатой оболочки глаза. По мере прогрессирования диабета симптомы становятся более выраженными, наблюдаются нарушения работы различных органов. Больше всего в глюкозе и кислороде нуждаются клетки мозга и сердца, которые страдают первыми. Избыток сахара в крови приводит к облитерации артериальных сосудов – они теряют эластичность и упругость, просвет артерий сужается. В результате у больных повышается артериальное давление, нарушается сердечный ритм.
Диагностика сахарного диабета II типа
Выявление заболевания чаще всего происходит случайно либо в ходе диспансерного обследования. Диагноз «Сахарный диабет» устанавливается на основании уровня гликированного гемоглобина (HbA1C) в плазме крови. Молекулы глюкозы проникают внутрь эритроцитов и прочно связываются с рецепторами белка гемоглобина – гликируют его. Чем больше глюкозы в крови, тем больше ее молекул «оседает» на гемоглобине, мешая ему транспортировать кислород и углекислый газ. Диагноз СД устанавливается при уровне HbA1C более или равном 6,5%.
Гликированный гемоглобин – соединение гемоглобина с глюкозой, позволяющее оценивать уровень гликемии за 1-3 месяца, предшествующие исследованию. Тест используют для диагностики и контроля сахарного диабета.
Лечение печени при сахарном диабете: жировой гепатоз

16098

печень , поражение печени при диабете 21.05.2016
Яйцо или курица: сахарный диабет или жировой гепатоз
Как сахарная болезнь может стать причиной жирового гепатоза, так и поразившая печень жировая болезнь может привести к развитию сахарного диабета. В первом случае жировой гепатоз называется диабетическим.
Так, у пациентов с сахарным диабетом в тяжелой форме при гормональном дисбалансе – недостатке инсулина и переизбытке глюкагона, расщепление глюкозы замедляется, жиров продуцируется больше. Следствием этих процессов является жировой гепатоз печени. Современная медицина оперирует бесспорными фактами, доказывающими, что жировая болезнь печени – один из серьезнейших факторов риска развития диабета по типу 2.
Жировая болезнь печени Жировая болезнь печени Симптомы и диагностика Самодиагностика диабетического жирового гепатоза почти невозможна. Ведь из-за отсутствия нервных окончаний печень не болит. Поэтому и симптомы данного осложнения являются общими для большинства заболеваний: вялость, слабость, снижение аппетита. Разрушая стенки печеночных клеток, ферменты, производящие реакции по нейтрализации токсинов, попадают в кровь. Поэтому одним из методов диагностики жировой болезни печени является биохимический анализ крови. Именно он покажет наличие и уровень ферментов гепатоцитов в крови.
Кроме того, находящуюся под ударом жирового поражения печень диабетика обследуют при помощи ультразвукового оборудования или томографа. Увеличение органа, изменение его цвета – верные симптомы жирового гепатоза. Чтобы исключить цирроз, может быть проведена биопсия печени.
Обследование чаще всего назначает эндокринолог или гастроэнтеролог.
Поправимо или нет? – лечение диабетического гепатоза
На ранних стадиях жировой болезни пораженную печень можно полностью восстановить. Для этого врачи рекомендуют исключить из рациона жирную еду, алкоголь, прописывают эссенциальные фосфолипиды в таблетках. Уже через 3 месяца такого лечения печень больного будет в порядке.
Те морфологические изменения, которые образовались в печеночной ткани, будут подвержены обратному развитию: уникальный потенциал печени будет реализован на фоне соблюдения диетического режима и приема лекарств. Ведь этот человеческий орган является единственным, который способен полностью регенерироваться!
Лекарственные препараты
Успех мероприятий по излечению диабетического жирового гепатоза напрямую зависит от того, насколько эффективным оказывается лечение основного заболевания – сахарного диабета. Чтобы улучшить печеночную функцию, проводят лечение такими препаратами, как уросан, урсодезоксихолевая кислота или их аналогами.
При необходимости лечение будет усилено назначением гептрала. Нормализацию желчегонных процессов доверяют хофитолу, тыквенному маслу, минеральной негазированной воде. Пить такую воду нужно ежедневно на протяжении месяца по утрам.
Такие курсовые приемы минеральной воды практикуются 4 раза в год. Для улучшения пищеварения назначаются ферментные препараты: мезим, эрмиталь или их аналоги. Также для того, чтобы помочь восстановлению печени, специалисты рекомендуют больным прием лекарств, ускоряющих регенерационные процессы, такие как гепабене, эссенциале и др.
Фитолечение
Сделать благоприятный прогноз в случае попытки лечения столь тяжелых заболеваний как сахарный диабет и диабетический гепатоз народными средствами, не возьмется ни один дипломированный врач. Скорее, он посоветует фитотерапию как хорошее подспорье для лечения этих недугов.
Среди растений, защищающих печень, способствующих нормализации веса и желчегонных процессов, снижающих уровень холестерина и помогающих выведению токсических веществ из организма – кукурузные рыльца, расторопша, артишок.
Так, расторопшу можно принимать в порошке – по 1 чайной ложке за полчаса до приема пищи, а можно – в виде настоя из семян. Для его приготовления нужно залить столовую ложку семян расторопши стаканом кипятка, настоять на водяной бане 20 минут. После остывания настой процеживают и принимают по 0,5 стакана за 30 минут до еды. Периодичность и длительность курсов следует согласовывать с лечащим врачом.
Принципы питания пациента
Для диабетиков с жировым гепатозом главное – контролировать уровень глюкозы. Принципам сбалансированного питания такие больные должны следовать по умолчанию.
Что это за принципы?
- Питание продуктами с высоким гликемическим индексом.
- Отказ от жирных мясных блюд, жареной пищи, копченостей, острых продуктов, алкоголя, пряностей, специй, майонеза, сладостей.
- Торты и джем, сгущенное молоко и пирожные: даже минимальный избыток потребления продуктов из этого ряда приведет к превращению углеводов в жиры и, как следствие, к усугублению опасного недуга.
- Также следует воздержаться от сдобных булочек и макарон.
- Приготовление еды на пару; продукты можно также запекать, тушить или варить.
- Увеличение приемов пищи до шести раз в день. Снижение в рационе количества углеводов и жиров.
- А вот белки диабетикам с жировым гепатозом необходимо употреблять в том же количестве, что и здоровым людям.
- Отказ от сахара в пользу рекомендованного врачом заменителя.
Диета № 9
Именно эта диета рекомендована диабетикам с жировым поражением печени. Несмотря на множество «нельзя», меню таких пациентов может быть разнообразным, а составляющие его блюда – не только полезными, но и очень вкусными!
Что же разрешает данная лечебная диета?
Вот перечень продуктов и некоторых блюд:
- мясо птицы,
- кролика,
- индейки
- нежирная рыба
- цельнозерновые продукты
- свежие овощи и фрукты
- гречневая, пшеничная, овсяная каши
- молочные и кисломолочные продукты с низким содержанием жира
- Салаты следует заправлять нежирной сметаной, лимонным соком, домашним йогуртом пониженной жирности.
- Яйца употреблять можно, но не более одного в день.
Так, например, дневной рацион пациента может состоять из:
- творожной запеканки и отвара из шиповника на завтрак, капустного супа и фаршированного болгарского перца на обед, вареного яйца на полдник и отварной рыбы с салатом из свежих овощей на ужин.
Следует помнить, что лечение без соблюдения диеты при данном диагнозе не будет успешным.
Лишний вес и диабет –
Для многих пациентов «болезненная» тема — «страдания» печени от диабета. Диабет и заболевания печени утяжеляют течение друг друга, однако, долгое время симптомов нет. Поэтому не игнорируйте лишний вес, регулярно проверяйте глюкозу крови, чтобы не упустить время и начать лечение.
Что происходит при ожирении и диабете? “Вездесущий” инсулин
Если накапливается «лишнее», и вы при этом продолжаете увлекаться шоколадом, «баловаться» десертами, ужинать макаронами, не ограничивать себя в тортах и пирожных, в кровь выбрасывается много инсулина. И наступает момент, когда он перестает адекватно регулировать сахар — инсулина много, но организм его не воспринимает. Поджелудочная истощается, уровень глюкозы растет, инсулина становится еще больше. При определенных условиях сахар резко падает, тогда появляется чувство «волчьего» голода и желание немедленно съесть сладкого. А в ответ инсулин «зашкаливает».
А причем здесь печень?
Печень регулирует весь обмен. Инсулин заставляет гликоген распадаться до глюкозы, а печень — синтезировать ее из другого «сырья» — например, аминокислот. В печени откладывается жир, а в кровь поступает «вредный» холестерин. Ткань печени повреждается, начинается воспаление и гибель ее клеток. А затем на их месте появляется рубцовая ткань и прогрессирует фиброз. В итоге печень перестает выполнять свою функцию.
Диабет и болезни печени: взаимное отягощение
Болезни печени и диабет ухудшают течение друг друга. Диабет ускоряет прогрессирование болезней печени. Любые болезни печени: неалкогольная жировая болезнь печени, вирусные гепатиты, и другие заболевания у диабетиков протекают тяжелее, а процент неблагоприятных исходов — цирроза и рака печени — выше.
А когда в печени уже есть изменения, ухудшается течение диабета — труднее контролировать сахар и подобрать лечение, быстрее наступают осложнения, прогрессирует атеросклероз сосудов.
Как защитить печень при ожирении и диабете и разорвать “порочный круг”?
- Снизить массу тела — по 500г-1кг в неделю. Если худеть быстрее — жира в печени станет еще больше.
- Придерживаться принципов здорового питания — исключить из рациона простые углеводы и уменьшить насыщенные жиры, употреблять белки, полезные жиры, богатую витаминами и микроэлементами пищу.
- Давать посильную физическую нагрузку — быстрая ходьба, бег, велотренажер, по 1 часу 3 раза в неделю. Каждое занятие повышает чувствительность к инсулину на 48 часов и уменьшает риски осложнений.
Чтобы понять, есть ли у вас лишний вес, необходимо рассчитать индекс массы тела (ИМТ). Для этого необходимо вес (в килограммах) разделить на квадрат роста (в метрах):
ИМТ = вес/рост2. Например, при росте 168 см и весе 57 кг получаем уравнение: ИМТ = 57/1,682 = 19,1.
Нормальным ИМТ считается показатель от 18,5 до 25. Меньше 18,5 – дефицит массы тела. Более 25 – избыточный вес. ИМТ 30, 35, 40 соответствует I, II, III степени ожирения.
Что мы можем сделать для вас?
- Проконсультировать у гепатолога и эндокринолога-диетолога. Первичная консультация длится не менее часа. Врач тщательно расспрашивает о жалобах, динамике симптомов, лечении, болезнях, перенесенных в течение жизни. Внимание к деталям позволяет увидеть, что пропустили другие.
- Полностью дообследовать и поставить точный диагноз. На основании первичного диагноза составляется план обследования. Все виды исследований: экспертное УЗИ, эластографию, биоимпедансометрию тела, а также любые анализы можно пройти у нас и быть уверенными, что результат достоверен на 100%.
- Разработать индивидуальный план лечения и согласовать его между собой. Наши врачи тесно сотрудничают, и любой случай могут обсудить на врачебном консилиуме. Бывают случаи, когда врачи звонят друг другу прямо на приеме, чтобы выбрать наиболее безопасное и эффективное назначение. Такое сотрудничество очень выгодно, так мы учитываем все особенности здоровья, чтобы лекарства не «соперничали», а действовали.
- Наблюдать до стойкой ремиссии и провести реабилитацию. Это значит проводить регулярные осмотры и контролировать все показатели. А если есть изменения — провести лечение вовремя и не допустить прогрессирования процесса.
Держать диабет и болезни печени под контролем не только возможно, а и жизненно необходимо. Следите за своим самочувствием,меряйте глюкозу крови, проходите профосмотры. А мы поможем – обращайтесь.
Сахарный диабет и здоровая печень
Печень … К этой части человеческого тела очень подходит эпитет «самый»: самый массивный внутренний орган, самая большая пищеварительная железа, самые разнообразные функции, самая способная к восстановлению … Но бывают ситуации, когда печень «просит о помощи». Почему поражается печень при сахарном диабете, как распознают и лечат ее болезни – на эти и другие вопросы вы найдете ответ в нашей статье.

Природа наделила печень многообразными ролями. Во-первых, это пищеварительная железа, выделяющая желчь. В перерывах между приемами пищи желчь накапливается в желчном пузыре, откуда во время еды выделяется в кишечник и участвует в переваривании жиров. Во-вторых, именно в печени происходят десятки разнообразных биохимических процессов. Не зря ее называют «центральной биохимической лабораторией». Прежде всего, следует упомянуть о роли печени в обмене углеводов. После еды огромные количества глюкозы устремляются из кишечника в печень с кровью по воротной вене. Печень запасает глюкозу в виде резервного вещества гликогена, тем самым препятствует чрезмерному повышению сахара крови после еды. В перерывах между приемами пищи, печень расщепляет гликоген и не дает уровню сахара крови опуститься слишком низко. А при длительном голодании, когда запасы гликогена иссякают, печень начинает вырабатывать глюкозу из веществ неуглеводной природы.
Роль печени в обмене липидов также весьма существенна. Печень служит главным местом синтеза холестерина, который доставляют каждой клетке организма липопротеины низкой плотности (ЛПНП). Избыток холестерина собирают и переносят обратно в печень липопротеины высокой плотности (ЛПВП). От баланса между этими процессами зависит уровень холестерина в крови и связанный с ним риск атеросклероза. Велика роль печени в обмене белков: в ней образуется большинство белков крови, а токсичные продукты распада белков превращаются в безвредную мочевину. И, наконец, в-третьих, следует сказать о барьерной функции печени: вся кровь, оттекающая от кишечника, проходит через печень. С водой и пищей мы получаем не только полезные питательные, но и чужеродные вещества. Некоторые из них крайне токсичны. В большинстве случаев печень превращает эти вещества в менее опасные и способствует их выведению из организма.
Что же происходит с печенью при сахарном диабете? Главное проявление страдания печени при диабете 1 и 2 типа – это избыточное отложение жира в ней – жировой гепатоз. Достаточно сказать, что здоровая печень содержит 1-2% жира, а при жировом гепатозе его содержание достигает 50%. Избыток жира накапливается в печени вследствие нарушения регуляции обмена веществ инсулином. При диабете 1 типа этот процесс развивается при длительной декомпенсации заболевания. А вот при диабете 2 типа, как правило, жировой гепатоз предшествует развитию диабета – у многих тучных пациентов, привыкших к перееданию, эта проблема обнаруживается еще до повышения сахара крови. На стадии жирового гепатоза болезнь, как правило, ничем себя не проявляет – больной не чувствует недомогания и не спешит к врачу. Лишь при осмотре и УЗИ врач обнаружит увеличенную печень. Следует заметить, что если печень увеличивается медленно и незначительно, то это не вызывает боли. Появление боли в правом подреберье чаще всего связано с патологией желчевыводящих путей, которая также часто встречается при ожирении. Нелеченный жировой гепатоз переходит в более тяжелую стадию: к отложению жира присоединяется воспаление печени – стеатогепатит. Эта стадия находит отражение в биохимическом анализе крови, в частности – повышается активность печеночных ферментов – АЛТ и АСТ. Многолетнее существование стеатогепатита грозит разрастанием в печени соединительной ткани и даже развитием цирроза – грубой деформацией печени с утратой всех ее функций.

Вот почему состояние печени у больного диабетом вызывает тревогу у врачей.
Отражается ли жировой гепатоз на течении сахарного диабета? Оказывается, связь между диабетом и жировым гепатозом обоюдная. Избыточное отложение жира в печени нарушает ее способность регулировать обмен углеводов. Поэтому при жировом гепатозе печень может «пропускать» в кровоток больше глюкозы, чем положено после еды и вырабатывать больше глюкозы натощак. Это часто удивляет пациентов: казалось бы, больной всю ночь ничего не ел, и сахар натощак должен быть низким. Но, вопреки ожиданиям, при наличии жирового гепатоза сахар крови натощак стабильно выше 7 ммоль/л и не снижается при самой жесткой диете.
Какие факторы могут усугубить поражение печени при сахарном диабете? На первое место следует поставить алкоголь. Злоупотребление алкоголем само по себе, при отсутствии ожирения и диабета, способно привести к жировому гепатозу, стеатогепатиту и циррозу. К сожалению, эти два поражающих печень фактора нередко сочетаются у одного больного. Несколько реже встречается сочетание жирового гепатоза при диабете с вирусными гепатитами В и С. Наконец, токсические вещества на производстве, в быту, а также некоторые (к счастью, далеко не все!) лекарства обладают способностью поражать печень. Поэтому при обнаружении проблем с печенью у больного диабетом врач-терапевт или эндокринолог обязательно поинтересуется вашим отношением к алкоголю, полным перечнем применяемых вами лекарств, а также тем, сдавались ли ранее анализы крови на маркеры вирусных гепатитов.
Что же делать для сохранения здоровья печени при сахарном диабете? Прежде всего, контролировать сахар крови и гликированный гемоглобин, советоваться с врачом о правильной сахароснижающей терапии. Важнейшим звеном лечения жирового гепатоза служит правильное питание.

Его принципы такие же, как и при сахарном диабете с ожирением: снижение калорийности рациона за счет легкоусвояемых углеводов и животных жиров. Снижение массы тела при ожирении само по себе оказывает благотворное влияние на печень. Но оно не должно быть слишком быстрым – резкое похудание может усугубить поражение печени. Безопасно медленное снижение веса на 5-10 % от исходного за 6 – 12 месяцев.
Если людям со здоровой печенью можно рассуждать о полезности алкоголя в малых дозах, то при поражении печени алкоголь должен быть совершенно исключен.
Наконец, для восстановления печени применяются разнообразные лекарственные препараты. Остановимся на самых главных из них. Прежде всего, это группа эссенциальных (то есть, незаменимых) фосфолипидов – «строительного материала» для клеток. Прием этих препаратов обеспечивает медленное выведение избытка жира из печени и восстановление поврежденных клеток. Другой широко применяемый препарат – адеметионин. Он особенно показан при злоупотреблении алкоголем. Сегодня, при жировом гепатозе, активно используют препараты урсодезоксихолевой кислоты. Они не только лечат жировой гепатоз, но и снижают риск образования желчных камней. Благотворное действие при жировом гепатозе оказывают и некоторые препараты для лечения сахарного диабета и его осложнений. Способствует снижению выраженности гепатоза широко применяемый метформин, и реже назначаемый пиоглитазон, а также препараты тиоктовой кислоты и таурина.
Разумеется, описание возможностей лекарственный препаратов – это не руководство по самолечению: выбор препарата, дозы и длительность курса определяются врачом исходя из особенностей пациента. Если «печеночные показатели» в биохимическом анализе крови сильно повышены, то лечение часто начинают с внутривенного введения препаратов, а затем продолжают прием таблеток. Как правило, лекарственная терапия длится не менее 3 месяцев, непрерывный прием некоторых препаратов достигает 1 года. Медикаментозную терапию жирового гепатоза в большинстве случаев может назначить врач-терапевт или эндокринолог. Консультация специалиста гастроэнтеролога необходима при неясном диагнозе или обнаружении вирусного гепатита. Поэтому, чтобы узнать о состоянии вашей печени, надо спросить у лечащего врача о результатах биохимического анализа крови, в ряде случаев сделать УЗИ органов брюшной полости.
А вот чего для здоровья печени делать не следует, это проводить так называемые «чистки печени», подробным описанием которых пестрит околомедицинская литература. Смысл таких процедур, как правило, сводится к приему лекарственных растений с желчегонным действием. Если моторика желчевыводящих путей и кишечника ослаблена, это может ее улучшить. Для лечения жирового гепатоза или стеатогепатита это совершенно бесполезно. Ну а при наличии камней в желчном пузыре или протоках может привести больного на операционный стол, если «потревоженный» мелкий камень нарушит отток желчи, вызовет острую боль и желтуху!
Итак, если у вас диабет – поинтересуйтесь у врача состоянием вашей печени, правильно питайтесь и при необходимости пройдите курс лечения. Этим вы поможете печени остаться здоровой на долгие годы!
Заболевания печени при сахарном диабете 2-го типа
Сахарный диабет (СД) – это эндокринное заболевание, которое возникает при отсутствии инсулина (абсолютная недостаточность инсулина) или нарушении действия инсулина (относительная недостаточность инсулина и/или инсулинорезистентность). Абсолютная недостаточность инсулина лежит в основе развития сахарного диабета 1 типа, относительная недостаточность и/или инсулинорезистентность, как правило, приводит к развитию сахарного диабета 2-типа.
В последние годы сахарный диабет стабильно занимает одну из лидирующих позиций среди причин смертности по всему миру 1 , а затраты на лечение диабета и его осложнений постоянно растут.
По данным на конец 2018 года СД 2 типа диагностируется в 92% случаев заболевания, а на сахарный диабет 1-го типа приходится 6% (оставшиеся 2% – другие типы СД). Однако известно, что эти данные не отражают реальную распространенность заболевания. Согласно результатам масштабного российского эпидемиологического исследования NATION диагностируется лишь 54% случаев СД 2 типа. 9
Сахарный диабет 2го типа
Причиной сахарного диабета 2 типа чаще становится относительная инсулиновая недостаточность 1 , когда продукция гормона может быть снижена, а может и повышаться, но при этом наблюдается выраженная резистентность (отсутствие или снижение чувствительности) клеток к инсулину. В крови возникает избыток глюкозы, поскольку она не поступает из кровотока в клетки и ткани из-за нечувствительности к инсулину.
Определенные сочетания генов обусловливают предрасположенность к развитию заболевания, однако не стоит недооценивать влияния таких факторов, как ожирение, гиподинамия, высококалорийный рацион с повышенным содержанием углеводов и жиров. 10,11
Около 80% пациентов с СД2 страдают ожирением или имеют избыточный вес 4 .
Как связаны избыточная масса тела и сахарный диабет
Доказано, что ожирение значительно увеличивает риск развития СД 2 типа 2 . Однако необходимо учитывать характер распределения жировой ткани в организме: именно абдоминальное ожирение (избыточное отложение жировой ткани в области талии) и способствует развитию и прогрессированию заболевания, в также увеличивает риск сердечно-сосудистых заболеваний. 2
Исследования показали, что с каждым килограммом веса риск развития сахарного диабета возрастает на 4,5% 3 .
На данный момент механизмы, участвующие в развитии инсулинорезистетности, полностью не изучены. Основную роль по-видимому играет повышение уровня свободных жирных кислот (СЖК), хроническая гипергликемия, приводящая к активации оксидативного стресса и повреждению b-клеток островков Лангерганса, а также воспалительные процессы в жировой ткани. 12
Как влияет сахарный диабет на печень
При СД изменения печени обнаруживают у 35-100% пациентов 5,6 . Это связано с ее активным участием в углеводном и жировом обмене.
Стеатоз является начальной стадией неалкогольной жировой болезни печени (НАЖБП). Частота НАЖБП у больных СД типа 2 и ожирением составляет 70–100% 7 .
Развитие стеатоза связано с инслулинорезистетностью, лежащей в свою очередь в основе сахарного диабета 2-го типа. Недостаток гликогена в печени, наблюдающееся при относительной недостаточности инсулина, приводит к стимуляции глюконеогенеза из свободных жирных кислот, вследствие чего наблюдается повышение их уровня в крови. Повышению уровня свободных жирных кислот в том числе способствует диета с повышенным содержанием жиров. 6
Выраженность стеатоза зависит от продолжительности и тяжести течения диабета. 6
При прогрессировании жировой гепатоз (ожирение печени) может перейти в следующие стадии:
- стеатогепатит, развивающийся при присоединении воспаления
- фиброз – замещение ткани печени соединительной тканью
- в дальнейшем заболевание может прогрессировать до цирроза и гепатоцеллюлярной карциномы. 13
Симптомы ожирения печени
Клинические проявления гепатоза встречаются редко. Однако пациент может жаловаться на чувство тяжести, дискомфорт или боль в правом подреберье, общую слабость и утомляемость. Подобные симптомы не специфичны, и пациент может долгое время не обращать на них внимания 13 .
Чтобы установить точный диагноз, врач может назначить проведение ультразвукового исследования печени и определение уровня трансаминаз АСТ и АЛТ 13 . Наиболее доступным методом диагностики является УЗИ печени, которое позволяет выявить признаки заболевания – увеличение размеров печени, повышение ее плотности по отношению к почкам и др. 13
Лечение НАЖБП
Цель лечения НАЖБП – улучшить функциональное состояние печени, предупредить прогрессирование заболевания и формирование соединительной ткани, способствовать восстановлению функции печени.
К немедикаментозным методам коррекции относится диета, которая предполагает снижение общего калоража рациона, уменьшение количества простых углеводов (сладких напитков, выпечки, мучных изделий), отказ от насыщенных жиров животного происхождения в пользу ненасыщенных растительных, увеличение доли рыбы, овощей и фруктов в рационе. Пациентам со стеатозом и ожирением показаны аэробные (динамические) нагрузки: ходьба в среднем темпе, плавание, катание на велосипеде не реже 5 раз в неделю по 20 минут в день. 13
В качестве медикаментозной терапии могут быть рекомендованы эссенциальные фосфолипиды – гепатопротекторы 13 , которые могут способствовать восстановлению клеток печени и улучшать ее функции.
Учитывая важную роль печени в обмене жиров и углеводов, необходимо уделять ей особое внимание. Раннее выявление нарушений с помощью УЗИ может позволить начать своевременное лечение и не допустить прогрессирование заболевания.
Как понять, что у вас начинается сахарный диабет? Объясняет эндокринолог

Сахарный диабет — синдром, при котором в организме человека наблюдается хроническое повышение сахара в крови. Болезнь связана с абсолютным или относительным дефицитом инсулина. Приводить к этому состоянию могут разные факторы: наследственные и внешние (неконтролируемый лишний вес, гипертония). Вот почему есть множество видов сахарного диабета и болезнь может протекать у каждого по-разному.
Наиболее распространены два вида диабета: 1 и 2 типы.
Диабет второго типа: «возрастной»
Этот вариант встречается чаще, как правило, у людей после 40 лет. Заболевание 2 типа связано с абсолютным или с относительным дефицитом инсулина (инсулинорезистентностью). Это означает, что в организме вырабатывается достаточное количество инсулина или даже его избыток, но он не работает.
Диабет 2 типа, по словам врача, более сложный для выявления. Он долго может протекать бессимптомно.
Со временем больного могут начать беспокоить:
- сильная жажда и частые мочеиспускания;
- бессонница ночью;
- усталость, разбитость и сонливость днем.
Также первые признаки сахарного диабета включают:
- медленное заживление ран;
- ухудшение зрения;
- эпизодические или постоянные головокружения;
- онемение конечностей или покалывание в них;
- дерматиты.
При высокой глюкозе крови сладкая среда в организме распространяется повсеместно. В потоотделении, выделении секрета — повсюду больше глюкозы. Соответственно, микробы «гнездятся» легче. При этом любой воспалительный процесс не локализуется самостоятельно (как в здоровом организме), а усугубляется. Вот почему фурункулы, порезы, комариные укусы — все заживает медленнее. Со временем нарушается питание кожи, происходит выпадение волос на голенях, утончение кожи, наблюдаются шелушения и высыпания…
Возникнет болезнь или нет, зависит от наследственной предрасположенности к метаболическим нарушениям и образа жизни человека (его активности и питания). Если есть предрасположенность к болезни, а также ожирение или гипертония, но человек не контролирует давление и не борется с лишним весом, то диабет обязательно возникнет. Причем в тяжелой форме.
— Около 80-85% моих пациентов с диабетом 2 типа страдают ожирением.
Риск развития заболевания 2 типа есть также у женщин, которые рожают ребенка весом более 4-4,5 килограмма. Если малыш был рожден с весом меньше 2 килограммов 800 граммов, то после 40 лет человек тоже имеет риск заболеть диабетом 2 типа.
А вообще болезнь не зависит от пола. Болеют и мужчины, и женщины. Просто представительницы прекрасного пола чаще обращаются к врачу, а мужчины тянут, усугубляя состояние.
Имеет значение и количество вирусных инфекций, которые ослабляют иммунитет, и число стрессов.
Профилактикой может быть:
- Ходьба — минут 30-40 в день.
- Домашняя гимнастика
- Водные процедуры
В качестве профилактики болезни нужно обращать внимание на питание. Оно должно быть здоровым и включать в себя растительную клетчатку. Клетчатка содержится в отрубях, свежих овощах, хлебе грубого помола. Такое питание поможет значительно снизить инсулинорезистентность.
Кроме того, важно снижать потребление простых углеводов (фрукты, булочки, конфеты), которые дают быстрое повышение сахара в крови. Нежелательно во второй половине дня есть ягоды (вишню, клубнику). Лучше потреблять такую пищу с утра.
Диабет первого типа: «молодежный»
Болезнь 1 типа, или «диабет молодых» (и детей), отличается тем, что характеризуется абсолютным дефицитом инсулина. Инсулярный аппарат у заболевшего работает плохо или не работает вовсе. Это аутоиммунное заболевание, которое не зависит от образа жизни. Скорее, от состояния иммунной системы и от количества вирусных инфекций. Такой тип диабета имеет сезонность. Вспышки чаще всего происходят в осенне-зимний период, когда иммунитет ослаблен.
Болезнь, как правило, развивается резко. Меняется кислотно-щелочной состав крови. Люди часто даже теряют вес.
На фоне полного здоровья могут появиться такие признаки:
- жажда, потребление большого количества воды. Соответственно, увеличивается и объем выделяемой мочи (полиурия);
- снижение веса;
- постепенное снижение аппетита;
- сильная усталость и слабость;
- зуд кожи;
- постоянные головные боли;
- повышение артериального давления;
- нарушения зрения.
— Что касается питания при 1 типе диабета, обязателен расчет количества съеденных углеводов. Это необходимо для грамотного расчета инсулина, который вводится в организм больного. Подобные манипуляции производит врач, объясняя все каждому конкретному пациенту.
С другой стороны, подобные явления нередко развиваются и при других патологиях, поэтому постановкой диагноза и определением разновидности СД должен заниматься врач, а не сам пациент.
Диагноз: сахарный диабет. Симптомы, осложнения и лечение

Врач гинеколог-эндокринолог. Стаж 16+ лет. Принимает в Университетской клинике в Санкт-Петербурге. Стоимость приема 1700 руб.
- Запись опубликована: 07.04.2020
- Время чтения: 1 mins read
Диабет 2 типа поражает людей, независимо от возраста. При этом ранние симптомы при диагнозе сахарный диабет 2 типа могут быть довольно легкими, поэтому больные часто даже не предполагают о его наличии. По оценкам эндокринологов, каждый третий человек на ранних стадиях диабета 2 типа не знает о том, что болен.
Первые признаки сахарного диабета
Один из признаков, характерных для этого состояния – увеличение потребности в воде. На первых стадиях диабета симптом может не ощущаться, поэтому пациенты списывают состояние на жару или физические нагрузки.
При ухудшении состояния повышенная жажда часто сопровождается другими симптомами диабета: учащенным мочеиспусканием, чувством необычного голода, сухостью во рту и увеличением или снижением веса, усталостью, помутнением зрения, ночными кошмарами и головными болями.
Часто диабет выявляется только после того, как его негативные последствия для здоровья становятся очевидными. Например, диабетиков беспокоят постоянные воспалительные поражения кожи и язвы, которые долго заживают, рецидивирующие грибковые инфекции влагалища и мочевыводящих путей, полости рта (кандидозы), кожный зуд и высыпания (микозы). Все это признаки развития гипергликемии.
У диабетиков обоих полов развивается сексуальная дисфункция. Гипергликемия приводит к повреждению мелких и крупных кровеносных сосудов и нервов половых органов, чувствительность снижается, что приводит к отсутствию естественного удовлетворения от полового акта (оргазма).
Также частые осложнения диабета – сухость влагалища у женщин и импотенция у мужчин. Статистика показывает, что от 35-70% мужчин с диабетом в конечном итоге будут страдать от импотенции, а у 30% женщин развивается сексуальная дисфункция. Для женщин, страдающих диабетом, характерны отсутствие сексуального влечения, возбуждения и диспареуния – болевые ощущения во время полового акта.
Кто в зоне риска?
Увеличивают риск развития диабета 2 типа определенные факторы риска, связанные как с выбором образа жизни, так и с заболеваниями.
Общие факторы риска для обоих полов:
- Уровень триглицеридов более 250 мг/дл.
- Низкий уровень «полезного» холестерина ЛПВП (ниже 35 мг/дл).
- Радиация (проживание в радиоактивно загрязненных местах).
- Гипотиреоз. При сочетании гипотиреоза (низкая функция щитовидной железы, приводящая к недостаточному уровню циркулирующего гормона щитовидной железы) и состояния преддиабета, риск развития СД2 более чем удваивается по сравнению с людьми с нормальной функцией щитовидной железы.
- Безглютеновая диета при отсутствии медицинских показаний (она назначается людям, страдающим целиакией). Согласно данным Американской Ассоциации Сердца, ежедневное употребление повышенного количества глютена, растительного белка, содержащегося в злаковых (рожь, ячмень, овес, пшеница) снижает риск развития диабета у обычных людей, по сравнению со сторонниками безглютеновой диеты.
- Употребление никотина.
- Избыточный вес или ожирение, особенно вокруг талии.
- Недостаток физических упражнений.
- Нарушение питания (избыточное потребление блюд с высоким содержанием обработанного мяса, жиров, сладостей и любого алкоголя).
- Наследственность.
- Возраст (люди старше 45 лет более подвержены развитию диабета 2 типа, чем молодые).
Факторы риска, характерные только для женщин:
- Гестационный (в период беременности) диабет.
- Рождение крупного плода.
- Синдром СПКЯ (поликистоз яичников), поскольку при этом заболевании развивается резистентность к инсулину.
Диагностика при диагнозе сахарный диабет
При подозрении на диабет, эндокринолог, прежде всего, проверяет уровень глюкозы в крови. Поводом для этого становится избыточный вес (индекс массы тела/ИМТ – более 25) и факторы риска, перечисленные выше.
Тестирование уровня глюкозы в крови должно проводиться каждые три года, начиная с 45 лет, всем пациентам, даже с нормальным весом и при отсутствии факторов риска. Это разумно, поскольку риск развития диабета увеличивается с возрастом.
Тесты для определения гипергликемии:
- Тест на глюкозу в плазме натощак (FPG). До тестирования нельзя ничего есть в течение восьми часов, поэтому анализ проводится утром. Для образца используется кровь из пальца. Диагноз диабет ставится, если уровень глюкозы в крови превышает 126 мг/дл.
- Пероральный тест на толерантность к глюкозе (OGTT). Следующий тест, используемый для диагностики диабета проводится в два этапа. В день обследования, которое также проводится строго на голодный желудок утром, вначале определяется глюкоза натощак. Затем пациент выпивает 75 г очень сладкой смеси, после чего, через два часа у него измеряется уровень сахара в крови. Диабет ставится, если при проведении орального теста на толерантность к глюкозе показатель превышает 200 мг/дл.
Самостоятельное тестирование уровня сахара в крови
Помимо сдачи анализов, люди с диабетом должны самостоятельно проверять у себя уровень глюкозы в крови. Самостоятельное тестирование дает хорошее представление о том, в какой степени диабет находится под контролем и как необходимо изменить план лечения заболевания.
Когда нужно проверить уровень сахара в крови:
- в первую очередь утром, по возможности сразу, как только проснулись;
- до и после еды;
- до и после тренировки;
- перед сном.
Осложнения диабета: чем опасен диагноз диабет
Сахарный диабет – это стойкое нарушение обмена веществ в результате хронической гипергликемии, приводящий к поражению всех кровеносных сосудов, почек, глаз, суставов, периферических и центральных нервов.
Пациентам, не занимающимся лечением диабета, грозят следующие осложнения:
- Сердечные приступы. Приблизительно два из трех диабетиков умирают от болезней сердца. Это связано с тем, что при постоянно высоком уровне сахара в крови повреждаются стенки кровеносных сосудов, что приводит к образованию тромбов, увеличивает риск сердечного приступа и инсульта.
- Диабетическое поражение почек . При прогрессировании диабета увеличивается риск развития хронического заболевания почек – нефропатии. Это комплексное поражение всех артерий и артериол, канальцев и клубочкового аппарата почек. Диабетическая нефропатия приводит к склерозу тканей почек и развитию почечной недостаточности (44% всех случаев почечной недостаточности вызваны диабетом). Снижает риск почечной недостаточности контроль диабета при помощи препаратов и диеты.
- Повреждение глаз. Диабетическая ретинопатия развивается при длительной неконтролируемой гипергликемии в результате повреждения крошечных кровеносных сосудов в сетчатке глаза. Со временем диабетическая ретинопатия приводит к прогрессирующей и постоянной потере зрения. Диабетическая ретинопатия – наиболее частая причина возникновения приобретенной слепоты у людей в возрасте от 20 до 74 лет.
- Диабет 2 типа и нервная боль. Покалывание, онемение и ощущение «игл и булавок» – все это симптомы диабетической невропатии или повреждения нервов, связанные с гипергликемией. Это неприятное чувство наиболее часто диагностируется в руках, ногах, пальцах рук или ног. Предотвратить это осложнение может только жесткий контроль диабета.
- Повреждение стоп . Снижение чувствительности в результате травмы нервных волокон, затрудняет самодиагностику состояния ног. Но это не значит, что патологическое состояние не ухудшается. Поражение кровеносных сосудов, которое развивается при диабете, снижает кровообращение не только в мелких, но и в крупных сосудах ног. Сочетание нейропатии и ангиопатии приводит к тяжелому синдрому – диабетическая стопа. Вначале возникают труднозаживающие язвы, потом глубокие поражения, в конечном этапе развивается гангрена (гнойный некроз тканей) – одно из очень тяжелых осложнений диабета. Спасти жизнь диабетика в тяжелых запущенных случаях гангрены может только ампутация ноги.
Лечение при диагнозе сахарный диабет
- Диетотерапия. Наиболее простой и эффективный метод поддержания нормального уровня сахара в крови. Больным рекомендуется: употребление в пищу цельных (минимально или необработанных) продуктов и натуральных, правильно приготовленных овощей. Такая диета поможет решить проблему избыточного веса, что обязательно для диабетиков. Всем людям с диабетом 2 типа необходимо следить за потреблением углеводов и снижать калории, а также контролировать общее потребление жира и белка.
- Физкультура для терапии диабета. Помогают диабетикам снизить уровень глюкозы в крови регулярные физические упражнения, включающие ходьбу, плавание, езду на велосипеде. Физическая активность уменьшает жировые отложения, снижает артериальное давление и помогает предотвратить заболевания сердца и сосудов. Диабетикам 2 типа рекомендуется 30 минут умеренных физических упражнений минимум 5 дней в неделю.
- Снижение стрессовой нагрузки на организм и борьба со стрессом. Стрессовое состояние особенно опасно для людей с диабетом, так как стресс повышает кровяное давление и уровень глюкозы в крови. Многим людям, страдающим диабетом, помогают справиться с тяжелым состоянием методы релаксации, медитация, дыхательные упражнения.
Снизить риск осложнений от диабета можно, только контролируя уровень сахара в крови.
Лечение диабета фармакологическими препаратами
- Таблетки . Пероральные препараты рекомендуются людям с диабетом 2 типа, которые не могут адекватно контролировать уровень сахара в крови с помощью диеты и физических упражнений. В распоряжении эндокринологов широкий выбор гипогликемических препаратов с разным механизмом действия, которые могут использоваться отдельно или в комбинации. Некоторые лекарства увеличивают выработку инсулина, другие улучшают использование инсулина в организме, а третьи частично блокируют переваривание углеводов.
- Инсулин. Некоторым диабетикам 2 типа также, как и первого, назначается инсулин, иногда в сочетании с пероральными препаратами. Он необходим для лечения «бета-клеточной недостаточности», когда в поджелудочной железе не вырабатывается собственный эндогенный гормон, несмотря на высокое содержание сахара в крови.
- Неинсулиновые инъекционные препараты. Существуют препараты, вводимые в форме инъекций, стимулирующие выработку инсулина. Их используют для лечения диабета 2 типа, когда секреция поджелудочных клеток сохранена. К ним относятся: прамлинтид (Симлин, Symlin), эксенатид (Баета, Byetta) и лираглутид (Виктоза, Victoza).
Профилактика диабета 2 типа
Диабет 2 типа и его осложнения можно предотвратить у многих пациентов. Реально снизить частоту осложнений диабета, соблюдая здоровую диету, занимаясь умеренными физическими упражнениями и поддерживая здоровый вес. Всем, кто находится в группе риска, необходимо регулярно обследоваться на наличие диабета и преддиабета, чтобы начать лечение на ранних стадиях заболевания и предупредить развитие долговременных серьезных осложнений .


