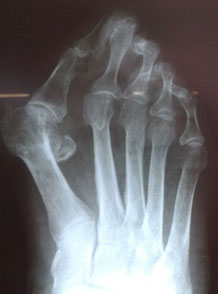
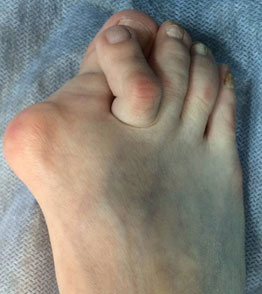
Деформация пальцев ног
Деформация пальцев ног наблюдается при плоскостопии, аномалиях развития, некоторых воспалительных, дегенеративных, эндокринных, наследственных заболеваниях. Обусловлена отеком, изменением формы, длины, расположения фаланг, перестройкой или разрастанием костей в области сустава. Может быть одно- или двухсторонней, локальной либо распространенной. Часто сочетается с деформациями стопы. Причина патологии устанавливается по данным осмотра, результатам рентгенографии, плантографии, КТ, МРТ, других методик. Тактика лечения зависит от характера выявленного заболевания.
Почему возникает деформация пальцев ног
Травматические повреждения
Деформациями сопровождаются следующие травмы:
- Ушиб. Изменение внешнего вида пальца обусловлено отеком мягких тканей. Отмечаются болезненность, синюшность, иногда – кровоизлияния. Все симптомы исчезают в течение 1-2 недель.
- Перелом. Деформация особенно заметна при смещении отломков, фаланга изогнута под углом, реже укорочена. При переломах без смещения внешние изменения связаны только с отеком, поэтому такую травму можно перепутать с ушибом. Отличительной особенностью перелома считается боль при осевой нагрузке.
- Вывих. Палец резко деформирован в проекции сустава. Движения невозможны, попытка движений в пораженном суставе сопровождается пружинящим сопротивлением.
- Отморожение. После согревания пальцы резко отекают, становятся багрово-синюшными. Иногда появляются пузыри. Пациента беспокоят нарастающие жгучие боли. Отсутствие болей, почернение являются признаком тяжелого отморожения с омертвением тканей.
Артриты
У больных артритами на ранних стадиях деформация вызывается отеком, затем – изменениями костно-суставных структур пальцев ног. Симптом выявляется при следующих видах артрита:
- Ревматоидный. Нижние конечности страдают реже верхних, пальцы поражаются симметрично. Боли усиливаются во второй половине дня, по ночам, ослабевают под утро. Определяется опухание суставов, со временем формируются молоткообразные либо когтеобразные деформации.
- Псориатический. Дистальные артриты сочетаются с кожными изменениями. Из-за осевого воспаления пальцы приобретают сосискообразный вид. Поражение несимметричное. Преобладают ограничения сгибания.
- Подагрический. Страдает 1 плюснефаланговый сустав. Болезнь протекает приступообразно. Внезапно возникают нестерпимые боли, выраженный отек, повышение локальной температуры. Пораженная область становится ярко-красной.
При неспецифическом инфекционном полиартрите кратковременная деформация на фоне отека выявляется после острых инфекционных заболеваний. Посттравматические артриты развиваются после вывихов и переломов, протекают хронически, поражают один сустав. Хроническое течение также характерно для артритов, обусловленных перегрузкой стоп вследствие лишнего веса, но в подобных случаях наблюдаются не моно-, а полиартриты. Особой разновидностью деформации на фоне перегрузки являются «пальцы балерин».

Врожденные аномалии
Деформации, связанные с изменением количества, формы и размера пальцев ног, нередко сочетаются с аналогичными аномалиями верхних конечностей, включают следующие пороки развития:
- Эктродактилия. Отмечается недоразвитие либо отсутствие одного или нескольких пальцев ног. Возможно недоразвитие костей плюсны. Из-за часто присутствующего срединного расщепления стопа может напоминать клешню рака или краба.
- Синдактилия. Один либо несколько пальцев срастаются между собой полностью либо частично. Простая синдактилия характеризуется сращением неизмененных пальцев, сложная – сочетанием с другими пороками развития: укорочением, разворотом, увеличением, уменьшением количества фаланг.
- Брахидактилия. Укорочение одной либо нескольких фаланг. Может дополняться радиальным отклонением фаланг, сращением фаланг между собой, деформацией ногтевой пластины, недоразвитием костей плюсны.
- Полидактилия. Обусловлена появлением рудиментарных, добавочных (раздваивающихся) или полноценных пальцев. Нередко обнаруживаются другие аномалии.
- Клинодактилия. Искривление пальцев либо искажение их положения относительно оси конечности. Как правило, симметричное. На ногах в большинстве случаев представляет собой незначительный эстетический дефект, не требующий специальной коррекции. Клинодактилия больших пальцев является признаком фибродисплазии.
Наследственные заболевания
Перечисленные выше врожденные аномалии развития ног могут формироваться изолированно, сочетаться с другими стигмами эмбриогенеза, наблюдаться при следующих наследственных заболеваниях:
- Синдром Рассела-Сильвера. Выявляется синдактилия 1-2 пальцев стоп.
- Синдром Дауна. Отмечаются брахидактилия, широкое расстояние между 1 и 2 пальцами стопы.
- Синдром Андерсена. Характерна брахидактилия. Возможно искривление, сращение пальцев.
- Атаксия Фридрейха. Деформации могут быть врожденными, обусловленными плоскостопием, косолапостью, неврологическими расстройствами.
- Синдром Пфайффера. В легких случаях определяется расширение основных фаланг. У многих пациентов обнаруживается синдактилия.
В отличие от перечисленных выше патологий, при болезни Олье деформации появляются не внутриутробно, а в первое десятилетие жизни. Из-за неравномерного роста, образования очагов хрящевой ткани пальцы укорачиваются либо искривляются, покрываются шаровидными «вздутиями».
Деформации стоп
Из-за перераспределения нагрузки форма пальцев ног изменяется при всех деформациях ступни, в том числе – косолапости, полой, конской и пяточной стопе. Наиболее распространенной деформацией является поперечное плоскостопие, поэтому с данной патологией сопряжены самые известные приобретенные нарушения:
- Hallux valgus. Отклонение 1 пальца чаще носит двухсторонний характер с некоторой асимметрией. Прогрессирует с возрастом. Осложняется артрозом, ограничением подвижности 1 плюснефалангового сустава.
- Молоткообразные пальцы. Часто выявляются одновременно с Hallux valgus. Деформация провоцируется давлением искривленного 1 пальца, нарушением баланса мышц. Как правило, страдает 2, реже – 3 палец. Основная фаланга разогнута, дистальная – согнута. Вначале палец пассивно выводится в правильное положение, в последующем деформация становится фиксированной.
- Когтеобразные пальцы. Как и в предыдущем случае, возникает дисбаланс между тягой разгибателей и сгибателей. Деформируется несколько пальцев. Патология усугубляется нарушениями локального кровообращения при сосудистых, эндокринных, обменных расстройствах.
Артрозы
Остеоартроз чаще развивается в пожилом возрасте. Может возникать после травм. Сопровождает другие деформации. Внешний вид пораженных суставов изменяется в течение нескольких лет вследствие костных разрастаний, в период обострений усугубляется отеком из-за воспаления мягких тканей. На фоне артроза I плюснефалангового сустава иногда формируется ригидный большой палец стопы. В этом случае внешние изменения сочетаются с существенным ограничением движений, препятствующим ходьбе.
Нейроостеоартропатия
Развивается на фоне поражения периферических нервов. Наиболее распространенной нейроостеоартропатией является разновидность диабетической стопы – диабетическая артропатия. На начальном этапе деформации провоцируются отеком. В последующем из-за изменения структуры костей и суставов пальцы становятся когтеобразными. В число других патологий, при которых может возникать нейроостеоартропатия, входят:
- токсическая нейропатия у пациентов с алкоголизмом, другими хроническими интоксикациями;
- состояние после спинномозговой травмы;
- полиомиелит;
- нейросифилис;
- сирингомиелия;
- лепра.
Локальные инфекции
Панариций поражает ноги реже, чем руки. В остром периоде деформация наблюдается при всех формах патологии, вызывается отеком, скоплением гноя. При глубоких формах панариция (суставном, костном, сухожильном) причиной изменения внешнего вида ноги становится расплавление сухожилий и твердых структур. В исходе нередко формируются обширные рубцы, контрактуры, анкилозы, обуславливающие постоянные грубые деформации.
Диагностика
Установлением причины деформаций дистальных отделов ног чаще занимаются ортопеды-травматологи. По показаниям пациентов направляют к подологам, ревматологам, другим специалистам. В программу обследования могут входить следующие диагностические процедуры:
- Опрос, внешний осмотр. Специалист устанавливает, когда и при каких обстоятельствах появилась деформация, выявляет внешние изменения, оценивает подвижность суставов, определяет пульсацию, оценивает чувствительность ступни.
- Рентгенография. С учетом особенностей патологии может назначаться рентгенография пальцев или всей стопы. При необходимости выполняются снимки с нагрузкой. Метод визуализирует травматические повреждения, плоскостопие, артрозы, хронические артриты, глубокие формы панариция.
- Плантография. Позволяет диагностировать продольное и поперечное плоскостопие, выявлять вальгусную и варусную деформации стопы. Для повышения информативности может дополняться подометрией, подографией.
- Лабораторные анализы. Назначаются для определения маркеров ревматических заболеваний, нарушений обмена и признаков воспаления, исследования микрофлоры.

Лечение
Помощь на догоспитальном этапе
Пациентам с травматическими повреждениями, воспалительными заболеваниями показан покой, возвышенное положение конечности. При травмах к месту повреждения прикладывают холод. При переломах и вывихах осуществляют временную иммобилизацию с использованием шины или специальной повязки.
При отморожениях накладывают многослойную сухую повязку для естественного согревания пораженных участков. Греть ноги в горячей воде или с помощью грелки категорически запрещается, поскольку это может усугубить повреждение тканей. При некоторых патологиях возможно нанесение местных противовоспалительных и обезболивающих и обезболивающих средств.
Консервативная терапия
При травмах осуществляют вправление вывиха или репозицию перелома, накладывают на ногу гипсовую повязку либо фиксируют больной палец к здоровому. В зависимости от особенностей патологического процесса в ходе лечения больных с деформациями пальцев применяются следующие консервативные методики:
- Охранительный режим. Может предусматривать ограничение нагрузки, использование ортопедических изделий, костылей, трости.
- Медикаментозная терапия. При болях, признаках воспаления рекомендуют НПВС, при инфекционных процессах проводят антибиотикотерапию. Пациентам с сахарным диабетом показаны сахароснижающие средства или инъекции инсулина.
- Немедикаментозные методики. Важную роль в лечении многих деформаций пальцев играют массаж, лечебная физкультура. Больным назначают УВЧ, лазеротерапию, магнитотерапию, другие физиотерапевтические процедуры.
Хирургическое лечение
При патологиях, сопровождающихся деформациями пальцев, выполняют следующие операции:
- Травмы: фиксация отломков спицами, удаление некротизированных участков и ампутация пальцев при отморожениях.
- Аномалии развития: операции при синдактилии, удаление лишних пальцев при полидактилии, пластические вмешательства при эктродактилии.
- Деформации стопы: операции при Hallux valgus, резекция молоткообразных пальцев стопы.
- Локальные инфекции: вскрытие панариция.
При неправильно сросшихся переломах, остеоартрозе, выраженных контрактурах и анкилозе различного генеза для восстановления функций ступни осуществляют артропластику пальцев.
4. Детская и подростковая подиатрия – современные подходы к диагностике и лечению заболеваний стоп/ Лашковский В.В., Мармыш А.Г. // Новости хирургии – 2011 – Т.19, №2.
Деформация пальцев стоп
Деформация стоп является достаточно распространенным заболеванием, с которым пациенты обращаются за медицинской помощью. Она может затрагивать как отдельно взятый, так и сразу все пальцы. Особенно к деформации склонен большой палец. Это происходит из-за неравномерной нагрузки мышц, приводящей к постепенной, но неуклонной деформации сустава. Причинами подобного недуга наиболее часто становятся:
- наследственность;
- ревматические болезни;
- последствие травм;
- перегрузка стопы;
- неврологические заболевания;
- атрофия мышц из-за длительной иммобилизации.
Деформированные косточки пальцев стоп выглядят не эстетично, а кроме того, являются болезненными, сопровождаются неприятными натоптышами, мозолями, трофическими нарушениями мягких тканей. Помимо внешних изменений появляются проблемы со связками, сухожилиями, суставами, костями. Это чревато куда более серьезными недугами, нежели легкий дискомфорт. Развиваются:
- артрозы;
- плоскостопие;
- экзостозы костей стоп;
- хронические бурситы и др.
Виды деформации пальцев стоп
Существует искривление пальцев в разных ипостасях. Отклонения бывают:
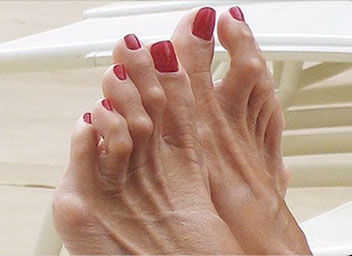
1. Вальгусное отклонение первого пальца. При вальгусной деформации большой палец будто отделяется от стопы, а внутри у его основания появляется неприятный нарост. Стопа становится широкой с уплощенным сводом.


2. Молоткообразные деформации пальцев стоп. Характерны для II – IV пальцев, проявляется нетипично согнутым положением пальцев в плюсне-фаланговых суставах с формированием болезненных мозолей на тыльной поверхности плюсне-фаланговых суставов.
3. «Стопа портного». Загиб мизинца вовнутрь, а плюсневой пятой кости наружу. Искривление доставляет массу неудобств новой формой.

4. Когтеобразные. Характерны для всей стопы, кроме большого пальца. Пальцы невольно закрепляются в загнутом к низу положении, подобно когтям животных.

Прогрессирование патологий перечисленных видов способно причинить ощутимый дискомфорт как при надевании обуви, так и в свободном состоянии. Деформация стопы и «шишки» на пальцах с годами только усиливаются, если вовремя не принять терапевтических мер.
Как лечить искривления ножных пальцев
Терапия предполагает коррекцию стопы путем правильного подбора обуви и ортопедических вспомогательных аксессуаров – стелек, супинаторов, корректоров, межпальцевых вставок, валиков. Для снятия болезненных ощущений на фоне возрастающего воспаления используются обезболивающие, противовоспалительные лекарственные препараты, а также процедуры физиотерапии – качественный полноценный массаж и составленный курс гимнастики для стоп, ванночки, рациональный режим нагрузки на стопу.
Если деформация стопы препятствуют полноценной жизнедеятельности человека, причиняя боль, изматывающий дискомфорт показано хирургическое лечение. Цель операции – устранить деформацию стопы и тем самым избавить пациента от боли.
После того как проведено комплексное лечение деформации пальцев стоп, во избежание возвращения дефекта обязательно показано ношение удобной ортопедической обуви, стелек. Это залог дальнейшей жизни без боли, дефектов, патологического дискомфорта.
Клинические примеры
Плоско-вальгусная деформация обеих стоп с вальгусным отклонением первого пальца


Рис.1 А – внешний вид плоско-вальгусной деформации обеих стоп с вальгусным отклонением первого пальца; Б – внешний вид стоп после хирургического лечения.
Ревматоидная стопа
Особую категорию деформаций представляют деформации стоп у больных страдающих ревматоидным артритом. Развивается деформация стопы получившая название «ревматоидная стопа» .



А – внешний вид ревматоидных стоп при поступлении в клинику, до оперативного лечения; Б – внешний вид ревматоидных стоп того же больного через 2 месяца после хирургического лечения.
Мы поможем пациентам справиться с недугом и вернуться к адекватной жизни. Если Вас волнуют «шишки» на пальцах стоп, деформация стопы – лечение обязательно даст положительный эффект.
Почему деформируются пальцы?
Стопа взрослого человека – это сложная система, состоящая из 26 взаимосвязанных между собой костей. Иногда некоторые из них могут деформироваться и становиться причиной сильной боли, тем самым превращая каждый шаг в настоящую пытку. Фаланги на ногах искривляются по разным причинам: начиная от врожденных нарушений и заканчивая заболеваниями, которые, прогрессируя, вызывают повреждение костной ткани.
Чаще всего встречаются искривления (деформации) большого и второго пальцев ног, которые возникают на фоне биомеханических нарушений. Довольно часто искривление фаланг диагностируют у людей с аномально длинными пальцами, очень высоким сводом или плоскостопием. Искривленные суставы на стопах, в частности, на фалангах – один из симптомов прогрессирующего артрита. Также привести к нарушению может и неправильная обувь – слишком узкая или неподходящего размера. Кроме того, форма стопы может меняться из-за травмы.
Вне зависимости от того, что вызвало искривление, во многих случаях устранить проблему и вернуть ноге анатомически правильную форму можно только хирургическим путем.
Виды деформации пальцев ног
Виды аномалий, которые диагностируют чаще всего:
- деформация суставов первого (большого) пальца ноги – вальгусная;
- молоткообразные фаланги;
- «ступня портного»;
- когтеобразные фаланги.
Деформация 1 пальца стопы, она же Hallux valgus, – самый распространенный тип нарушения. За этим сложным латинским названием прячется всем известная «косточка». Чем дольше прогрессирует болезнь, тем сильнее первый палец отклоняется внутрь ступни, а в области сустава формируется шишка. Ношение тесной обуви при такой аномалии еще больше искривляет ноги и вызывает воспаление в суставах.
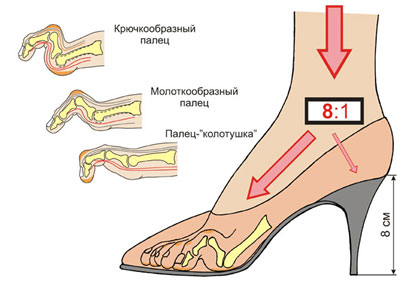
Молоткообразная аномалия обычно поражает второй палец (он принимает Z-образную форму). Причиной данного нарушения служит чрезмерное удлинение второй плюсневой кости. У женщин такого типа деформация встречается в 5 раз чаще, чем у мужчин, а все потому, что, как правило, ее вызывает чрезмерно узкая обувь и высокие каблуки.
«Стопа портного» в медицине известна как деформация Тейлора. Нарушение проявляется образованием косточки на мизинце, а сама фаланга при этом изгибается к середине ступни. Как и в предыдущих случаях, по мере прогрессирования, аномалия сопровождается болезненными ощущениями в области сустава.
При когтеобразной аномалии меняется анатомия пальцев – они скручиваются внутрь, как когти у птиц. Часто аномалия проявляется одновременно на всех фалангах на обеих ступнях. На ранней стадии болезни фаланги еще сохраняют свою подвижность, но затем искривление становится фиксированным. Если недуг не лечить, возможны осложнения в виде нарушения походки, образования мозолей, воспаления суставов, при особо запущенной форме – потеря мобильности.
Лечение искривлений пальцев
Деформацию сустава большого (первого), второго или 5 пальца стопы нельзя игнорировать, данная проблема требует лечения у врача-ортопеда. И чем раньше начать терапию, тем больше шансов устранить аномалию. В детском возрасте многие виды искривлений ступней можно вылечить с помощью специальной ортопедической обуви и физиотерапии. У взрослых достичь положительных результатов путем консервативного лечения практически невозможно. Дело в том, что в раннем детстве кости стоп более мягкие и податливые, поэтому легче восстановить их анатомически правильное положение. Во взрослом возрасте поможет только хирургия.
Несмотря на то, что многие воспринимают искривления ступней исключительно как косметическую проблему, это вполне серьезное ортопедическое нарушение. Для устранения деформации стопы при Hallux valgus, так же, как и для лечения других видов искривления, требуется хирургическая операция. Если же болезнь не лечить, она будет прогрессировать, сопровождаясь все более сильной болью в суставах. Финальная стадия искривлений – инвалидность.
Вальгусная деформация пальца стопы: особенности развития и лечения патологии
Вальгусная деформация первого (большого) пальца – ортопедическая патология, при которой палец ноги деформируется, отклоняясь наружу. Преимущественно заболевание встречается у женщин после 30 лет. В 3% вальгусную деформацию выявляют у лвальгусная деформация пальцаюдей в возрасте от 15 до 30 лет, в 9% у тех, кому от 31 до 60, и в 16% у лиц старше 60 лет. Проблема доставляет не только сильный эстетический дискомфорт, но и провоцирует изменение всех связок, сухожилий, суставов, костей стопы.

- Клиника на Краснопресненской+7 (499) 252-41-35 Волков переулок, д. 21
- Клиника на Варшавской+7 (499) 610-02-09 Варшавское шоссе, д. 75, к. 1
- Клиника в Аннино+7 (495) 388-08-08 Варшавское шоссе, д. 154, к. 1
Патогенез
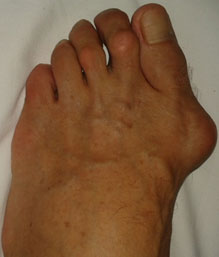
При вальгусной деформации первого пальца угол между первой и второй костями плюсны становится больше, наблюдается смещение первой плюсневой кости. Большой палец стопы смещается наружу, а головка кости выпирает наружу, образуя косточку. Эта косточка не дает большому пальцу соответствовать норме, и он постепенно отклоняется наружу.
Бугорок (косточка) мешает носить обувь, создает воспаление, трение и приводит к бурситу (воспалению сумки первого плюснефалангового сустава). Постепенно косточка становится припухлой, воспаленной, болезненной. Неправильное положение сустава провоцирует его преждевременный износ, поражение хряща и увеличение в размерах костного нароста. Это в свою очередь провоцирует травматизацию стопы и дальнейшее развитие патологии.
Большой палец по мере прогрессирования заболевания смещает остальные пальцы стопы, приводя к их молоткообразной деформации. По мере развития заболевания оно приводит к деформирующему артрозу плюснефаланговых суставов, воспалению суставных сумок, суставов пальцев стопы, хроническому бурситу, смещению внутрь первой плюсневой кости, плоскостопию (хроническому и поперечному), костным и хрящевым разрастаниям головок плюсневых костей.
Формы
В нормальном состоянии плюсневые кости расположены параллельно друг другу. Под влиянием определенных причин первая плюсневая косточка отклоняется наружу и из-за этого на стопе появляется выпирающая шишка небольших размеров, связки и сухожилия теряют эластичность, развивается их дисфункция.
Заболевание проходит несколько стадий:
На этой стадии отклонение большого пальца стопы составляет менее 15 градусов.
Отклонение первого пальца в сторону составляет от 15 до 20 градусов. Одновременно наблюдается деформирование второго пальца. Он приподнимается над большим пальцем и становится похож по форме на молоток.
Отклонение большого пальца составляет 30 градусов. Деформированы уже все пальцы стопы, а у основания первой фаланги наблюдается большой костный нарост. В местах, где имеется большое напряжение стопы, появляются грубые мозоли.
Причины
Основным провоцирующим фактором появления вальгусной деформации становится неправильная обувь. Если человек носит тесные туфли с узким носком или на высоком каблуке, то пальцы постоянно находятся в неправильном (сжатом) положении, что способствует развитию вальгусной деформации. Но не только это становится причиной развития заболевания.
На появление патологии влияют следующие причины:
- травматические повреждения голени и стопы;
- рахит;
- ДЦП;
- полинейропатия;
- низкий свод стопы;
- плоскостопие;
- врожденная слабость мышечно-связочного аппарата;
- хроническое воспаление суставов, спровоцированное псориазом;
- артрит;
- рассеянный склероз (сопровождается поражением оболочки нервных волокон);
- сахарный диабет;
- подагра (отложение уратов в тканях организма);
- гиперподвижность суставов, наблюдающаяся при синдроме Марфана и Дауна;
- юношеская стопа (быстрое увеличение размеров стопы в подростковом периоде);
- болезнь Шарко-Мари-Тута (наследственная невропатия, сопровождающаяся атрофией мышц дистальных отделов конечностей);
- остеопороз (потеря костной массы);
- перенапряжение стоп в связи с профессиональной деятельностью (официанты, спортсмены, балерины).
При наличии провоцирующих факторов заболевание быстро прогрессирует.
Симптомы

Симптоматика патологии зависит от степени поражения стопы. На первом этапе наблюдается покраснение, отечность тканей в области появления косточки, боль в фалангах пальцев, усиливающаяся во время ходьбы. На средней стадии развития заболевания появляется боль, отечность, костные наросты в области головки плюсневой кости, сухая мозоль под средней фалангой пальца. В тяжелой стадии в подошве стопы и в большом пальце возникают сильные, изнуряющие боли. Образуются сухие мозоли, и появляется ороговение кожи под второй и третьей фалангами пальцев.
Диагностика
Диагностические мероприятия начинаются со сбора анамнеза пациента. Доктор расспрашивает его о беспокоящих симптомах, интересуется, что провоцирует их появление (нагрузка на ноги, ходьба, тесная обувь), есть в истории болезни обменные, системные заболевания, травмы нижних конечностей, наследственные заболевания костей.
Далее проводится внешний осмотр, во время которого человека просят пройтись. Врач наблюдает за походкой пациента, одновременно определяя интенсивность болевых ощущений. Изучается положение большого пальца стопы, его расположение относительно других пальцев, исследуют диапазон его сгибания и разгибания.
Проверяется наличие других внешних симптомов (припухлость, покраснение, утолщение рогового слоя под костями пальцев). Проводится рентгенография стопы в трех проекциях с целью выявления степени деформации стопы, подвывиха сустава и сопутствующих патологий. Для исключения нарушений кровообращения в ногах проводят УЗИ сосудов.
Лечение
Терапия вальгусной деформации большого пальца стопы бывает традиционной и оперативной. На ранних стадиях, когда еще можно обойтись без операции, врачи советуют выбирать удобную и правильную обувь. Она не должна взывать нагрузку на стопу, трение. Удобная обувь замедляет прогрессирование заболевания.
Одновременно с этим врач посоветует приобрести специальные ортопедические приспособления:
- прокладки для суставной сумки большого пальца (они устраняют давление обуви);
- межпальцевые валики, распорки, которые способствуют правильному распределению нагрузки на стопу.
Все ортопедические приспособления снижают болевые ощущения, но полностью избавиться от дискомфорта с их помощью невозможно.
Для устранения болевых ощущений и воспаления используют нестероидные противовоспалительные средства, уколы кортикостероидов. Для снятия спазмов и восстановления подвижности суставов назначают массаж и специальную гимнастику для расслабления стоп.
Эффективность физиопроцедур
Немаловажную роль в лечении вальгусной деформации играют физиопроцедуры. Для устранения заболевания врачи назначают электрофорез с кальцием, фонофорез гидрокортизоном, парафиновые и озокеритовые аппликации.
Одной из наиболее эффективных методов устранения вальгусной деформации большого пальца стопы является ударно-волновая терапия (УВТ). Эта процедура подразумевает краткосрочное воздействие на болезненную зону акустическими низкочастотными импульсами. С помощью УВТ устраняются болевые симптомы, оказывается воздействие на факторы, способствующие их появлению.
Процедуру проводят с помощью специального прибора, генерирующего ударные волны. Они воздействуют только на патологические участки, не затрагивая здоровые ткани. С помощью ультразвука улучшаются обменные процессы.
УВТ не проводят при наличии неврологических, инфекционных, онкологических, сердечных, соматических заболеваниях, сахарном диабете, нарушении свертываемости крови. Не назначают ударно-волновую терапию беременным, кормящим женщинам и детям до 18 лет.
Эффект от процедуры наблюдается уже после нескольких процедур. Исчезают боли, становится легче ходить. Но полностью убрать выступающую косточку при помощи одной процедуры УВТ нельзя. Врач может прописать не менее 5-7 сеансов. В зависимости от стадии заболевания назначается и порядок проведения процедур. Некоторым людям назначают ежедневные сеансы, другим будет достаточно одной процедуры в неделю. Результат лечения УВТ держится в течение длительного периода.
Хирургическое лечение
При средней и тяжелой степени вальгусной деформации большого пальца стопы назначают оперативное лечение.
Для устранения патологии разработано множество методик, с помощью которых добиваются следующих целей:
- устраняют бурсит первого пальца стопы;
- уравновешивают мышцы, располагающейся вокруг поврежденного сустава для предотвращения рецидива заболевания;
- проводят реконструкцию костей большого пальца.
Если деформация не сильно выражена, проводится удаление нароста на суставной сумке через небольшой разрез. После операции человеку требуется реабилитация, с обязательным ношением бандажа или обуви с деревянной подошвой, использованием корректоров стопы, проведении физиотерапии (не менее 6 процедур).
В настоящее время при вальгусной деформации большого пальца стопы проводят следующие операции:
- Малоинвазивная коррекция деформации.
С двух сторон большого пальца делаются небольшие разрезы, через которые с помощью миниатюрных фрезов выравнивают положение плюсной кости и фаланги пальца.
- Шеврон-остеотомия.
Операция выполняется при угле отклонения пальца не более 17 градусов. Нарост иссекают, а фалангу большого пальца фиксируют с помощью винта и титановой проволоки. Через некоторое время конструкцию удаляют.
- Шарф-остеотомия.
Операцию проводят, если угол отклонения большого пальца составляет 18-40 градусов. Во время вмешательства с помощью мануального воздействия исправляют положение плюсной кости, а затем фиксируют ее двумя титановыми винтами.
Выпирающая косточка большого пальца стопы – это не только эстетически некрасиво, но и доставляет множество неудобств при ходьбе. Непролеченное заболевание приводит к осложнениям в работе всего опорно-двигательного аппарата. Поэтому не следует все пускать на самотек и обратиться к ортопеду при появлении первых признаков деформации.
Эксперт статьи:
Татаринов Олег Петрович

Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»
Деформация пальцев стопы: вальгусная деформация, «стопа портного» и другие виды деформации.
Деформация пальцев стопы – это особая патология развития, из-за которой пальцы на ноге приобретают анатомически неправильную форму.
Деформация пальцев стопы может затрагивать как несколько пальцев, так и отдельно взятый – наиболее подвержен деформации большой палец. Причиной деформации пальцев стопы является то, что мышцы управляющие пальцами развиваются неравномерно, и в течении времени палец начинает больше сгибаться в ту или иную сторону, отчего происходит деформация сустава.
2. Причины деформации
Таким образом, первопричиной деформации пальцев стопы обычно становиться следующее:
- Неудобная обувь, особенно тесная и не подходящая по форме – это самая распространённая причина деформации пальцев стоп;
- Повреждения нервов и участков мозга, которые отвечают за движение мышц стопы и пальцев;
- Различные заболевания суставов;
- Периферическая нейропатия;
- Длительное бездействие;
- Сахарный диабет;
- Травмы.
Деформация пальцев стоп сопровождается болями, мозолями, а также язвами на коже.
3. Виды деформации пальцев стопы
Вальгусная деформация большого пальца стопы
Вальгусная деформация большого пальца стопы – это то, что часто называют косточками на ногах. Особенно распространена вальгусная деформация среди женщин старше 30 лет, т.к. основной причиной этого вида деформации является регулярное ношение каблуков. Вальгусная деформация – это отклонение большого пальца во внешнюю сторону и образование нароста на внутренней стороне стопы у его основания. Деформация сопровождается уплощением свода стопы, образованием натоптышей. Кроме того вальгусная деформация может привести к формированию других деформаций.
«Стопа портного»
«Стопа портного» является результатом отклонения пятой плюсневой кости во внешнюю сторону, а мизинца во внутреннюю. Может появиться от длительного сидения со скрещенными ногами, от чего и получила своё название. Раньше портные часто сидели в такой позе за работой, из-за чего у них и развивалась эта деформация.
Молоткообразная деформация пальцев стопы
Молоткообразная деформация пальцев стопы – это сгибание пальца в плюсне-фаланговом суставе и последующая его фиксация в этом положении. Наиболее часто этот вид деформации стопы поражает второй палец.
Когтеобразная деформация пальцев стопы
В отличие от предыдущего вида, эта деформация часто затрагивает все пальцы, кроме большого. При этом пальцы загибаются вниз и фиксируются в этом положении, напоминая когти животных.
Молоточкообразная деформация пальцев стопы
Молоточкообразная деформация – это искривлённый и загнутый вниз палец, часто – мизинец.
4. Лечение деформации пальцев стопы
После визуального осмотра и, в редких случаях, рентгенографии, доктор назначит лечение деформации. Лечение в большинстве случаев является консервативным, т.е. предотвращающим дальнейшее развитие заболевания. Для лечения используется специальная обувь, поддерживающая стопу в специальном положении, специальные гимнастические упражнения для стоп и массаж.
В тяжёлых случаях, когда боль препятствует нормальной жизнедеятельности человека, может быть проведено хирургическое лечение деформации пальцев стоп. Так как основная цель подобных операций – устранение болевых ощущений, но не сохранение эстетичного внешнего вида стопы, пациентам рекомендуется морально подготовиться к операции.
После хирургического лечения показано обязательно ношение удобной обуви во избежание рецидива болезни.
Заболевания 
- Растяжение связок. Лечение и симптомы растяжения связок.
- Разрыв мениска коленного сустава. Менискэктомия – хирургическое лечение разрыва мениска.
- Вывих плеча и разрыв акромиально-ключичного сочленения. Причины, симптомы и лечение вывиха плеча и разрыва сочленения.
Жалобы и симптомы 
- Патологии костей
- Травмы и паталогии суставов
- Проблемы со связками и сухожилиями
- Травмы мягких тканей
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика 
- Госпитальный комплекс хирургический
Наши цены 
- Консультация врача травматолога-ортопеда от 3000 рублей
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Другие деформации 2, 3 и 4-го пальцев стопы
Молоткообразная деформация 2, 3, 4-го пальцев стопы – деформация (чаще 2, 3-го), при которой пальцы искривляются в виде молотка. При этой патологии проксимальная фаланга разогнута в плюснефаланговом суставе, средняя согнута в межфаланговом суставе.
Изолированно молоткообразная деформация встречается редко. Чаще сочетается вальгусным отклонением первого пальца стопы и поперечным плоскостопием.
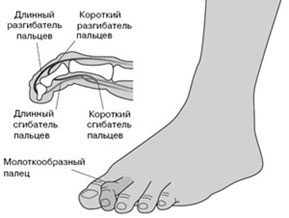
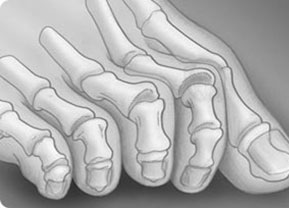
Когтеобразная (крючкообразная) деформация – палец искривляется в виде крючка. Проксимальная фаланга разогнута в плюснефаланговом суставе, остальные 2 согнуты в межфаланговых.
Палец-«колотушка» — искривление в виде молоточка. Ногтевая фаланга согнута в дистальном межфаланговом суставе.
Все вышеперечисленные виды искривлений могут быть мягкими (нефиксированными) и фиксированными (ригидными).
Причины деформаций
- Нарушение равновесия между сухожилиями сгибателей и разгибателей.
- Плоскостопие.
- Болезни нервов и мышц (Шарко-Мари, церебральный паралич и др.).
- Заболевания соединительной ткани, системные заболевания.
- Узкая, тесная обувь, высокий каблук.
- Артроз суставов стопы.
Клиническая картина
- Характерный внешний вид искривленного пальца.
- Боль.
- Ограничения движений.
- Натоптыши на тыльной поверхности пальца, на подошве стопы.
- «Шишка» у основания I пальца, вальгусная деформация последнего.
- Опущение сводов ступни.
- Подвывих и вывих в плюснефаланговых суставах.
Диагностика
Клинический осмотр пациента ортопедом, жалобы, рентгенография ступни.
Консервативное лечение
Применяется при начальной стадии патологии, когда деформация еще нефиксированная, мягкая. Применяются ортопедические стельки, разные другие ортопедические приспособления, мази и таблетки НПВС, назначается лечебная гимнастика.
Все эти методы не выпрямляют пальцы, только приостанавливают прогресс патологии.
Когда деформация ригидная, консервативные методы неэффективны и возникает необходимость применения хирургических методов лечения.
Хирургическое лечение
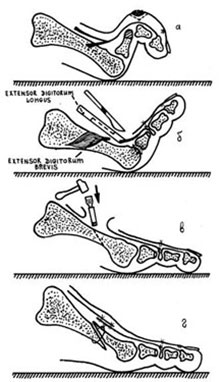
Хирургическое лечение включает операции на мягких тканях и костных структурах.
Когда деформация пассивно вручную устраняется, тенотомия или удлинение сухожилия могут быть достаточными для коррекции деформации. Их можно сочетать с релизом капсулы и связочного аппарата на уровне плюснефалангового сустава.
При ригидной деформации возникает необходимость костных операций:
- резекция головки фаланги и/или пересадка сухожилия длинного сгибателя на тыльную поверхность.
- резекция основания проксимальной фаланги с пересадкой сухожилия короткого разгибателя на подошвенную поверхность ПФС.
- артродез проксимального или дистального межфаланговых суставов пальца.
- остеотомия плюсневых костей.
- эндопротезирование проксимального межфалангового сустава.
- сочетание разных методов.
Не теряйте время и деньги! Не рискуйте своим здоровьем!
Обращайтесь к квалифицированному ортопеду при первых же симптомах заболевания. В нашей клинике мы поможем Вам быстро избавиться от вашего недуга.
Видеоотзыв
Молоткообразная деформация пальцев стоп: причины, симптомы и лечение в Набережных Челнах

Молоткообразная деформация – это патологическое изменение формы II , III , а иногда и IV пальцев ног, которое по форме напоминает молоточек. Это состояние является распространенной приобретенной патологией, которая диагностируется практически у 20% взрослого населения. Примечательно, что женщины обращаются с данной проблемой к специалистам в 5 раз чаще мужчин. Как правило, деформации одновременно подвергаются пальцы обеих стоп.
При обследовании скелета и мышечно-связочного аппарата стоп чаще всего обнаруживаются сопутствующие патологические изменения. Игнорирование проблемы приводит к осложнениям в виде натоптышей, мозолей, язвенных поражений.
Причины развития деформации пальцев стоп
Многочисленные исследования и анализ данных анамнеза пациентов с молоткообразной деформацией пальцев ног позволили определить ряд причин развития патологии. Травматологи-ортопеды выделяют наиболее частые из них:
хронические болезни стопы – плоскостопие, вальгусная деформация, дисбаланс в работе сухожилий, ответственных за сгибание и разгибание пальцев;
наследственные проблемы, связанные с врожденной несостоятельностью соединительной ткани стоп;
выбор неудобной обуви – тесной, слишком узкой или обуви на высоком каблуке, которая провоцирует неправильное распределение нагрузки между отделами стопы, участвующими в ходьбе;
псориаз, ревматоидный артрит и другие аутоиммунные заболевания, сопровождающиеся воспалительным процессом;
склеротические поражения суставов;
эндокринные заболевания, например, сахарный диабет;
детский церебральный паралич;
миелодиспластические изменения в структуре полой стопы;
профессиональная деятельность, связанная с длительным пребыванием на ногах;
патологии нервно-мышечного аппарата ног.
Достаточно часто молоткообразная деформация пальцев ног формируется при превалировании длины II пальца над остальными пальцами стопы. В любом случае процесс деформации происходит довольно долго. Не может быть, чтобы нормальная форма пальцев изменилась в течение месяца или даже года.
Виды молоткообразной деформации пальцев
Согласно ортопедической классификации, молоткообразная деформация пальцев подразделяется на две группы:
подвижные – суставы пальцев сохраняют свою мобильность, их можно выровнять руками, придать нормальное, физиологическое положение, которое сохраняется очень короткое время и после возвращается в прежнее положение;
фиксированные – деформированные суставы неподвижны либо сохраняют ограниченную мобильность, мануальное воздействие оказывается безрезультатным.
По виду искривления пальцев ног различают:
деформация Hammer toe – наиболее распространенный тип, при котором пальцы внешне похожи на курок или молоток, на тыльной стороне межфалангового сочленения наблюдается омозолелость, поражает, как правило, II пальцы;
деформация М allet finger – пораженный палец приобретает Г-образную форму, его дистальная фаланга всегда находится в согнутом положении, образуется натоптыш на торце ногтевой фаланги;
когтеобразная деформация – пальцы стоп приобретают приподнятую крючкообразную форму, развивается обычно при неврологических заболеваниях, ревматоидном поражении суставов;
клинодактилия – подразумевает искривление пальцев ног в горизонтальной проекции;
деформация Тейлора – подразумевает изменение формы мизинца, его искривление кнутри стопы с образованием косточки на наружной поверхности.
Симптомы молоткообразной деформации пальцев ног
Деформирующие процессы развиваются медленно. В начале процесса происходит патологическое перераспределение нагрузки с пальцев на плюсневые кости. Под головками плюсневых костей формируются болезненные натоптыши. С течением времени процесс усугубляется, в точках максимального давления зачастую появляются язвы. Тыльная сторона пальцев практически всегда подвергается травмирующему воздействию обуви, что влечет за собой формирование мозолей.
Во время консультации с врачом пациенты предъявляют жалобы на:
быструю утомляемость ног во время ходьбы;
ощущение дискомфорта в обуви;
выраженные неприятные ощущения в стопе;
боль в ногах, которая усиливается во время ходьбы или в положении стоя;
особенно острые болевые ощущения при ходьбе в обуви на высоком каблуке;
мозоли, натоптыши, которые ограничивают подвижность;
покраснение, отечность суставов, чувство жжения в деформированных участках после снятия обуви;
изменение походки, хромоту;
ощущение онемения деформированных пальцев после длительного стояния на ногах.
Появление одного, а тем более нескольких симптомов, является основанием для посещения врача.
Любые изменения опорно-двигательного аппарата являются областью диагностики и лечения врача-ортопеда. Во время первичного осмотра определяется характерное согнутое положение пальцев. Врач предпринимает попытки пассивного выпрямления и устанавливает степень деформации пальцев, выраженность контрактуры. Пациента просят встать на носочки, что весьма затруднительно или вообще невозможно при молоткообразных деформациях.
Патологически измененная стопа выглядит распластанной. Первый палец искривлен кнаружи. Угол искривления фиксируется на уровне 30 или более градусов. Второй палец зачастую покрывает ногтевую фалангу большого пальца стопы. Суставы деформированы, покрывающая их кожа грубая, ороговевшая. Довольно часто суставы гиперемированы. При осмотре стопы определяются участки гиперкератоза, очаги поражения мягких тканей.
Для определения тактики лечения обязательно проведение комплексной диагностики, в которую входят инструментальные и лабораторные методы:
рентгенография стопы в трех проекциях;
биохимический анализ крови;
исследование на ревмопробы.
На рентгенологических снимках визуализируется неподвижное соединение фаланг пальцев, патологические изменения плюснефалангового сустава большого пальца. Довольно часто определяются проявления деформирующего артроза. Анализ снимков стопы позволяет определить степень уменьшения подъема продольного свода.
При необходимости может потребоваться консультация эндокринолога, ревматолога или других профильных специалистов.
Методы лечения молоткообразной деформации пальцев стоп
Для достижения максимального лечебного и эстетического эффекта следует отказаться от мыслей о самолечении и обратиться за профессиональной медицинской помощью как можно раньше. На самых ранних этапах развития деформации положительный результат могут оказать консервативные методы. Главное условие – соблюдение правил комплексного подхода, системный подход к решению проблемы и терпение пациента, так как важно выполнять предписанные процедуры длительное время.
Лечение начинают с применения консервативных методов, направленных на устранение плоскостопия. Целесообразно:
ношение ортопедической обуви;
использование корректоров – вкладышей, защитных губок, разделителей пальцев, бандажей;
систематическое выполнение курсов лечебного массажа и гимнастики.
Пациенту настоятельно рекомендуют отказаться от узкой, тесной обуви, моделей на высоком каблуке или с мягкой подошвой, дозировать физические нагрузки во избежание переутомления ног.
При необходимости назначаются лекарственные препараты:
средства для улучшения метаболических процессов.
Хирургическая коррекция молоткообразной деформации пальцев стоп целесообразна в случае, когда консервативная терапия не приносит желаемых результатов. Травматолог-ортопед на основании данных рентгенографии выбирает оптимальный вариант оперативного вмешательства:
резекция деформированного участка основной фаланги пальца;
артропластика – предусматривает обработку поверхности деформированных суставов;
артродез – в ходе операции выполняется иссечение части поверхности сустава, фиксация костей в физиологическом положении.
Если диагностируется молоткообразная деформация I пальца, осуществляют артродез с последующим наложением гипсовой повязки. При патологических изменениях других пальцев чаще резецируют основные фаланги, коррекцию для формирования нормального состояния стопы. В тяжелых случаях возможно сочетание нескольких методик.
Центр восстановительной медицины в Набережных Челнах оказывает пациентам с молоткообразной деформацией пальцев стоп комплексное лечение, о чем можно узнать по ссылке cvm – med . ru . Травматологи-ортопеды тщательно обследуют, назначают необходимые инструментальные и лабораторные обследования. Специалисты Центра располагают современным диагностическим и лечебным оборудованием, что исключает неточности или ошибки в ходе терапии.
При выборе тактики коррекции молоткообразной деформации пальцев стоп ортопеды Центра особое значение придают физиотерапевтическим методам, лечебной физкультуре и мануальной терапии. Реабилитологи обучают пациентов основным упражнениям ЛФК, улучшающим состояние мышечно-связочного аппарата стопы, восстанавливают двигательные функции после оперативной коррекции. Подробно узнать о принципах ЛФК можно здесь https :// cvm – med . ru / service / individualnye – kursy – lfk .
Курс лечебного массажа позволяет улучшить кровообращение мягких тканей стопы, размягчить натоптыши, мозоли, ускорить процессы восстановления тканей после хирургической коррекции, усилить действие лекарственных препаратов. В процессе мануальной терапии пациента обучают эффективным техникам самомассажа, что пригодится для профилактики деформаций в дальнейшем. На странице https :// cvm – med . ru / service / meditsinskiy – massazh можно прочитать о техниках, показаниях к назначению лечебного массажа.
Врачи-физиотерапевты рекомендуют восстановительный курс реабилитации при молоткообразной деформации пальцев ног. В индивидуальном порядке пациенту подбирают программу, в которую могут входить:
электрофорез с использованием лекарственных препаратов;
Специалисты Центра восстановительной медицины настоятельно рекомендуют как можно раньше обращаться за профессиональной медицинской помощью. Ознакомиться со стоимостью процедур можно на странице https :// cvm – med . ru / price . Если вы заметили первые проявления деформации пальцев ног, не медлите, звоните по телефонам +7 (8552) 91 05 85, +7 (953) 482-66-62 и записывайтесь на консультацию.
Что делать при болях в позвоночнике? Хотя бы раз в жизни каждый человек испытывал боли и дискомфорт в спине. Современный человек регулярно сталкивается с такой проблемой из-за малоактивного образа жизни, неправильной осанки. Кроме того, может развиться остеохондроз, межпозвоночная грыжа, люмбаго.

Большинство из нас считает, что боли в области спины можно устранить исключительно путем сильного физического воздействия на кости позвоночника, которое, как правило, всегда сопровождается возникновением неприятных ощущений. На самом деле подобное суждение далеко от истины.
2017 — 2022 ©«Центр Восстановительной Медицины» Все права защищены. Полное или частичное копирование материала без разрешения запрещено!
Лицензия №: ЛО-16-01-006209 от 24.08.2017 г. на осуществление медицинской деятельности ООО “Бальзам +”.