МРТ пазух носа что показывает
Магнитно-резонансная томография околоносовых пазух позволяет диагностировать все возможные патологии этой области. Метод может обнаружить заболевание на самой ранней стадии.
Томография хорошо визуализирует все ткани − слизистую оболочку, кости, хрящи, сосуды. Это наилучший способ для выявления опухолей и кистозных образований.
МРТ пазух носа, как делают сканирование
Пациента укладывают на стол, который движется внутри томографа. Лучевая нагрузка при таком обследовании отсутствует. МРТ показывает срезы в различных плоскостях, при этом не нужно менять положение тела. Процедура занимает около 20 минут и очень комфортна. Внутри сканера налажена хорошая вентиляция воздуха, есть мягкое освещение.
В тех случаях, когда рекомендовано использовать внутривенное контрастирование, исследование займет немного больше времени (около 15 мин дополнительно). После окончания томографии можно сразу возвращаться к привычному образу жизни.
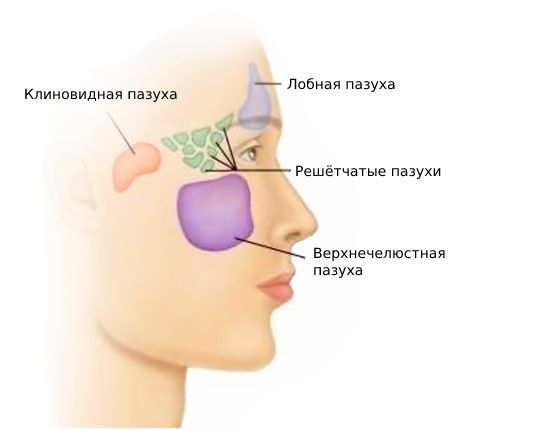
Строение пазух носа
Околоносовые пазухи − это заполненные воздухом пространства, расположенные в костях черепа и являющиеся продолжением полости носа. Их название соответствует названию расположенной рядом кости.
- Нижние.Это пара верхнечелюстных (гайморовых) пазух.
- Верхние:
- передние − парные лобные и передние клетки решетчатого лабиринта;
- задние − непарная клиновидная пазуха и задние клетки решетчатого лабиринта.
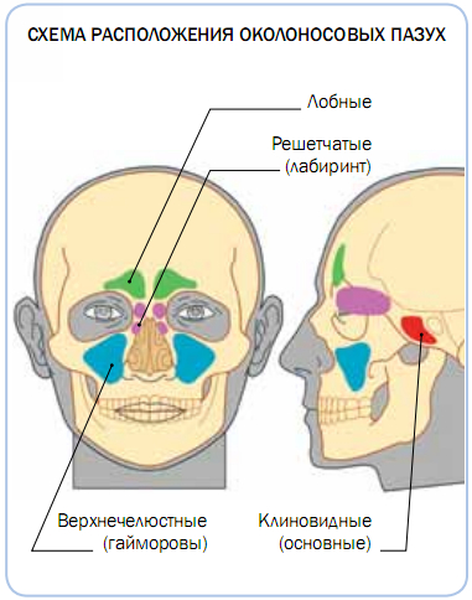
Строение пазух носа
Основные их функции:
- Защитная. Благодаря тому, что изнутри пазухи покрыты слизистой оболочкой, воздух в них дополнительно согревается, увлажняется, очищается. Пазухи защищают от внешних повреждений более глубокие и жизненно важные образования.
- Резонаторная. Пазухи участвуют в формировании индивидуальных характеристик голоса. Мелкие полости, такие как клиновидные и решетчатые, создают высокие звуки, а крупные (гайморовы и лобные) − низкие. Поэтому при воспалительных процессах часто меняется тембр голоса.
Показания и противопоказания к МРТ пазух носа
Магнитно-резонансная томография необходима в следующих случаях:
- длительные головные боли, особенно боли в области лица;
- повторные носовые кровотечения;
- устойчивая к лечению заложенность носа;
- нарушение обоняния;
- подозрение на новообразование;
- травмы области лица;
- врожденные аномалии носовой полости и носовых пазух;
- патологии, выявленные по результатам рентгена или УЗИ;
- послеоперационное наблюдение.
Все пазухи сообщаются между собой, поэтому инфекционные процессы (наиболее частая патология данной области) могут переходить из одной пазухи в другую.
Острый синусит
Его главными признаками на МРТ является снижение или повышение интенсивности сигнала от слизистой оболочки. Возможны изменения костных стенок пазух в виде их утолщения или деструкции.
Признаки гайморита и этмоидита на МРТ
Хронический риносинусит
Особое значение МРТ имеет при воспалении грибковой природы, которое плохо диагностируется другими методами. Он чаще встречается у молодых людей с сопутствующей бронхиальной астмой, которые вынуждены постоянно использовать ингаляции кортикостероидов, подавляя местный иммунитет. Грибковый синусит также может быть следствием хронической инфекции у людей с ослабленным иммунитетом. В этом случае характерно выраженное затруднение носового дыхания, густой трудно отделяемый секрет в носовых путях и пазухах, быстрое прогрессирование.
На МРТ воспаленная слизистая оболочка и содержащийся в пазухе экссудат дают интенсивный сигнал, в центре которого определяется низкоинтенсивное образование, окруженное слоем жидкости (так называемый “грибковый шар”). При других методах исследования оно может быть принято за воздух. МРТ служит наиболее информативным методом дифференциальной диагностики в этом случае.
Грибковый синусит на МРТ
Полипозный риносинусит
Это заболевание слизистой оболочки, которое проявляется прогрессирующим ростом полипов. Локальный процесс часто связан с хроническим гнойным воспалением. Диффузный полипоз, распространяющийся на все околоносовые пазухи, скорее всего уже обусловлен снижением иммунитета всего организма.
На МРТ выявляются образования мягкотканной плотности, неоднородные по своей структуре, иногда с участками хрящевой плотности. Магнитно-резонансная томография в данном случае помогает дифференцировать полипы с опухолевым процессом.
Мукоцеле
Это доброкачественное кистообразное образование пазух носа. Чаще всего является следствием хронического воспаления и поражает лобную пазуху.
На МРТ пазуха выглядит расширенной, но с сохраненной воздушностью, снижена интенсивность изображения. Магнитно-резонансная томография дает возможность отличить его от кист, синуситов и полипозов. В том случае, когда есть поражение кости, дифференцируют со злокачественными образованиями. Прогноз наиболее благоприятный при ранней диагностике и своевременном лечении.
Опухолевые заболевания
Среди доброкачественных новообразований наибольшее клиническое значение имеют:
- папилломы (из респираторного эпителия);
- аденомы (из железистых структур слизистой оболочки);
- сосудистые опухоли;
- остеомы (из костной ткани);
- хондромы (из хрящевой ткани).
Проявления опухолей носа и носовых пазух на ранних стадиях обычно минимальны и неспецифичны. Некоторые их виды могут годами не давать клинических симптомов и случайно выявляются на МРТ, проводимой по другим показаниям. Жалобы могут появляться уже при прорастании новообразования за пределы носовых пазух. Могут появляться:
- деформация носа или лица;
- двоение в глазах;
- слезотечение (при сдавлении носослезного канала);
- снижение зрения (при компрессии зрительного нерва);
- менингит (при распространении в полость черепа).
Часто единственным симптомом может быть головная боль. Это связано с особенностями иннервации данной области. В случае, если доброкачественное заболевание пазух уже диагностировано, то появление боли может говорить о присоединении вторичной инфекции или злокачественном перерождении, требуется обязательная МРТ.
Лечение всех опухолей носовых пазух − хирургическое и своевременная точная диагностика играет большое значение в прогнозе заболевания.
Магнитно-резонансная томография является главным диагностическим методом при злокачественных процессах в пазухах носа и дает возможность определить характер, стадию, границы, правильно выбрать способ хирургического лечения и проводить послеоперационное наблюдение.
Гемангиома верхнечелюстного синуса на МРТ (указана стрелками)
- беременным в первом триместре;
- при наличии в теле пациента имплантов или инородных тел, содержащих металлы, обладающие ферромагнитными свойствами;
- если у пациента установлены электронные устройства (кардиостимулятор, инсулиновая помпа, кохлеарный имплант или другие)
- в том случае, если пациент страдает клаустрофобией или имеет нестабильное психическое состояние;
- при наличии сосудистых клипс на артериях.
Детям до 5 лет и взрослым с массой тела более 130 кг или окружностью талии более 150 см обследование в нашей клинике не проводится.
Подготовка к МРТ придаточных пазух носа
Перед процедурой не рекомендуется пользоваться сосудосуживающими каплями для носа в течение 6-12 ч. В том случае, если планируется применять внутривенное контрастирование, то лучше воздержаться от приема пищи за несколько часов до обследования.
Непосредственно перед томографией нужно снять все металлические аксессуары и предметы одежды.
КТ или МРТ пазух носа, что лучше
В ринологии МРТ наиболее эффективна для выявления таких патологий, как грибковые заболевания слизистой оболочки, мукоцеле, полипы и кисты, при необходимости отличить опухоли от воспаления. Магнитно-резонансная томография информативна при внутричерепном и внутриглазничном распространении новообразования, определяет прорастание опухоли за пределы носовых пазух, при этом костная ткань и пломбировочные материалы не создают существенных помех для визуализации.
КТ чаще используют при травмах лица, особенно на этапе скорой помощи.
Расшифровка МРТ пазух носа
Так как МРТ широко внедряется в повседневную практику, то нужно учитывать, что в некоторых случаях на снимках обнаруживаются отклонения, не имеющие клинического значения. Наиболее распространенные:
- утолщение слизистой оболочки
- незавершенная пневматизация;
- доброкачественная гамартрома.
Утолщение слизистой оболочки, не превышающее 3 мм, при отсутствии патологических симптомов является случайной находкой и не имеет клинической значимости. Даже утолщение до 5 мм не обязательно является признаком инфекции.
Существует носовой цикл − колебания толщины слизистой оболочки носа и пазух. Он длится от 1 до 6 часов. Частота выявления таких изменений на МРТ у пациентов без симптомов синусита может достигать 30%. Изменения мягких тканей пазух носа иногда сохраняются месяцами после перенесенного ОРВИ.
Незавершенная пневматизация является вариантом нормы и характерна для клиновидной пазухи. По неизвестным причинам у некоторых людей в процессе развития в кости остаются включения жира на месте пазухи. Это может создавать трудности для диагностики.
Выглядит на МРТ незавершенная пневматизация как образования, плотность которых ниже плотности кости, имеющие внутри очаги затвердения.
Доброкачественная гамартрома является врожденным образованием, может быть обнаружена в любой кости и не дает симптомов. На МРТ выглядит как дефект с четкими гладкими границами без агрессивного роста.
МРТ − наиболее точный и безопасный метод диагностики для большей части патологий околоносовых пазух.
Что такое пневматизация пазух носа
Пневматизация придаточных пазух носа – что это такое? Чтобы ответить на такой вопрос, необходимо знать, что пазушные полости представлены в виде незаполненных пространств. Они сосредоточены в лицевой части и сообщены с носом при помощи каналов.
Пневматизация пазух носа (ппн) – это специальный термин, обозначающий наличие в пазухах воздушной полости определенного объема. Это критерий оценки их состояния. Иными словами, речь идет об их заполненности воздухом по всему объему, а также возможности его беспрепятственной циркуляции. Нормальная пневматизация создает оптимальные условия для правильной работы синусов и выполнения ими заданных функций по согреванию и обеззараживанию поступающего в организм воздуха. Сниженная пневматизация свидетельствует о наличие того или иного воспалительного процесса.
Содержание статьи
Диагностика

Для обследования околоносовых синусов используется рентгенологическое исследование. Это традиционный метод диагностики, который назначают, если пациент жалуется на:
- боли в области околоносовых пазух;
- лихорадку;
- озноб;
- гнойные выделения из носа и некоторые другие симптомы.
Кроме сбора анамнеза (опроса больного) и рентгенологического обследования, активно используется метод риноскопии. Все это позволяет определить, в каком состоянии находятся придаточные пазухи носа, имеется ли у него синусит, какова его форма и тяжесть.
Для повышения точности диагноза используется критерий пневматизации. Она, в свою очередь, может быть нормальной (сохраненной), сниженной или повышенной.
В процессе оценки уровня пневматизации воспаленный синус сравнивается со здоровым. Кроме того, в процессе обследования нужно проанализировать текущее состояние костных стенок синусов, наличие/отсутствие патологических новообразований (кист, полипов). В каких случаях может измениться уровень пневматизации? Какие причины влияют на этот важный показатель и критерий оценки?
Причины изменения заполненности пазух
При оценке уровня заполненности синусов воздухом необходимо брать во внимание возраст человека. Так, в раннем детстве околоносовые пазухи сформированы не до конца. К двум годам у ребенка можно обнаружить только гайморовы синусы, тогда как другие 3 пазухи формируются только к 12 годам. По словам врачей, в большинстве случаев пазухи носа пневматизированы недостаточно из-за наличия определенного воспалительного заболевания.
Околоносовые пазухи могут быть слабо пневматизированы после появления синусита, который вызывают патогенные микроорганизмы. Помимо синусита, на уровень заполненности воздухом пазух может повлиять не до конца вылеченный ринит (насморк).

При отсутствии каких-либо патологий синус полностью здоров, то есть он эффективно выполняет возложенные на него задачи. В таком случае врач говорит о том, что пазухи пневматизированы. Иными словами, воздух в их пределах циркулирует нормально.
Вместе с тем нередко синусы могут быть заполнены прозрачным секретом (слизью) и даже гноем. Это значит, что полость поражена воспалительным процессом. Чаще всего к патологическим изменениям приводят следующие болезни:
- воспалительный процесс в верхних околоносовых пазухах (гайморит);
- воспаление решетчатой пазухи (этмоидит);
- нарушение нормального функционирования лобных пазух (фронтит);
- поражение всех имеющихся пазух (пансинусит);
- воспаление в главной носовой пазухе (сфеноидит).
Уровни заполненности пазух воздухом
Врач может констатировать одни из уровней пневматизации пазух – сохраненный (нормальный), пониженный и повышенный:

- Сниженная пневматизация является прямым результатом воспалительных процессов в гайморовой пазухе при истончении ее нижней перегородки. Это может случиться, если диагностирован кариес и другие болезни зубов инфекционного типа. Нередко снижение уровня происходит из-за гнойных образований, врожденных дефектов пазух, полипов и других патологических новообразований.
- Что значит – пневматизация сохранена? Это позитивный сигнал для любого пациента, который проходит обследование околоносовых синусов. Такое врачебное заключение говорит о том, что синусы находятся в нормальном состоянии и хорошо справляются со своими первостепенными задачами. Кроме того, это свидетельствует об отсутствии каких-либо заболеваний или патологических процессов в пределах синусов.
- Если говорить о повышенной пневматизации, то такой вердикт может поведать нам об изменении оптимальных нормативных показателей заполненности пазух в сторону увеличения. В частности, повышенная пневматизация – недвусмысленный сигнал о неправильной работе эндокринной системы. На фоне этого часто развивается гигантизм (нарушение пропорций частей тела) и акромегалия – расширение и утолщение лицевых костей черепа.
Когда нужна помощь врача
Мы рекомендуем сразу же обращаться к врачу при выявлении характерных симптомов воспаления околоносовых синусов. Если долго игнорировать проблему и пустить болезнь на самотек, не избежать опасных осложнений и значительного ухудшения клинической картины.
Не забывайте, нос расположен очень близко к другим жизненно важным системам. Поэтому воспаление синусов может негативно сказаться на работе органов зрения и слуха (вплоть до полного прекращения их нормальной работы).
Следующие симптомы должны послужить стимулом к обращению за профессиональной помощью:

- неприятные ощущения и дискомфорт при наклоне головы (боли локализуются в лобной части, в области глаз и носа);
- обильные гнойные выделения из носа;
- ощущение избыточного давления в лицевой области (даже при отсутствии каких-либо носовых выделений);
- длительная заложенность носа;
- частая заложенность носа;
- сильное периодическое слезотечение;
- общая слабость;
- чрезмерная утомляемость даже после незначительных нагрузок;
- повышение температуры тела до субфебрильных показателей (до 38 градусов);
- отечность мягких лицевых тканей;
- сухой кашель, усиливающийся ночью и так далее.
Чтобы нормально себя чувствовать, всем нам крайне важно дышать через нос и обеспечивать оптимальную вентиляцию околоносовых синусов. Это, в свою очередь, положительно сказывается на качестве газообмена в крови и общем состоянии организма.
Невозможность нормально дышать через нос – верный признак воспалительного процесса. Поэтому не затягивайте с походом к врачу. Дышите полной грудью, живите долго и счастливо!
О чем свидетельствует пневматизация пазух носа?
В каких случаях понижается и повышается пневматизация
В физиологическом состоянии околоносовые пазухи пневматизированы в достаточном объёме. Нарушения наблюдаются при острых и хронических воспалительных процессах в пазухах носа. Кроме того нарушения наполнения воздухом синус носа могут быть при полипах, кистах или недоразвитии полостей.
В зависимости от места расположения воспалительного процесса у человека могут диагностироваться такие болезни:
- Гайморит, если снижена пневматизация гайморовых пазух.
- Фронтит, если воспаление коснулось лобных пазух.
- Этмоидит – воспаление решётчатой пазухи.
- Сфеноидит – воспаление клиновидной околоносовой пазухи.
В особенно тяжких случаях может быть диагностирован пансинусит. При этом состоянии в патологический процесс вовлекаются все околоносовые придатки. Именно в подобном случае различные осложнения возникают наиболее часто.
Чаще бывают воспалительные процессы в лобных и верхнечелюстных носовых придатках. Это можно связать с особенностью их расположения. Чтобы уточнить диагноз, больного обязательно направляют на рентген. Если нарушена пневматизация верхнечелюстных пазух, то можно с уверенностью говорить о гайморите. Данное заболевание развивается под воздействием вирусов и бактерий, хотя причиной могут стать и аллергены.
Если воспаление сопровождается накоплением гноя или слизи в пазухе, то на рентгеновском снимке можно рассмотреть объём экссудата. В этом случае в нижнем отделе синусы воздух всегда отсутствует. Такую патологию можно обнаружить только в том случае, если рентген выполняется в вертикальном положении больного. В патологический процесс сможет быть вовлечён как один придаток носа, так и оба сразу.
Не всегда причиной нарушения пневматизации становятся заболевания носа. Верхнечелюстные носовые придатки нередко воспаляются и при некоторых патологиях зубного ряда. Это объясняется слишком тонкой стенкой между гайморовыми пазухами и корнями зубов. При стоматологических манипуляциях верхушка корня зуба может быть повреждена совместно с тонкой стенкой, что отделяет зубы от гайморовых придатков. В таком случае частицы лекарств и пломбировочного состава попадают в полости и провоцируют воспаление.
Если в нормальном объёме лобные пазухи пневматизированы – это физиологичное состояние. Если объём воздуха снижен, то говорят о фронтите. В том случае, когда объём наполненности превышен, можно предположить заболевания эндокринного характера. При таких нарушениях лечением занимается уже не лор-врач, а узкий специалист.
При постановке диагноза учитываются не только данные полученного снимка, но и жалобы пациента, а также общие результаты осмотра.
Когда следует обратиться в больницу
Если основная пазуха пневматизирована и есть пневматизация в иных пазухах носа, то это часто проявляется определёнными симптомами. При появлении признаков заболеваний необходимо как можно скорее показаться к врачу. Опасность воспаления придатков носа состоит в том, что они находятся в непосредственной близости к прочим важным органам. При гайморите может развиться воспаление головного мозга, что нередко приводит к серьёзным осложнениям. Насторожить должны такие симптомы:
- боль в лице, что усиливается при наклонении головы вперёд;
- чувство распирания вокруг носа;
- продолжительная заложенность носа и любой объём гнойных выделений;
- высокая температура;
- слезотечение;
- аномальная слабость и апатия;
- зловонный запах из носа.
Все эти симптомы означают начало воспалительного процесса в пазухах носа. Правильно поставить диагноз может только специалист, самолечением заниматься не стоит, так как можно потерять драгоценное время.
Все патологии, которые вызывают нарушения пневматизации носовых пазух, хорошо поддаются лечению. Но нужно понимать, что чем раньше поставлен правильный диагноз и начато лечение, тем более благоприятный прогноз.
Пневматизация – что это
Кости лица не являются сплошной структурой, они по всей своей толще имеют полости, которые отличаются размером и анатомической формой. Все эти полости расположены вокруг носа и называются придаточными пазухами. Придатки бывают лобные, гайморовы, решётчатые и клиновидные. Все эти синусы являются сложнейшими структурными образованиями, которые одновременно выполняют сразу несколько важных функций.
В пазухах вдыхаемый воздух согревается, увлажняется и очищается от примесей пыли. Только затем воздух попадает в нижележащие органы дыхания. Помимо этого, синусы совместно с голосовыми связками влияют на тембр голоса.
Носовые придатки могут нормально функционировать, если нет никаких нарушений в их структуре. Каждый придаток выстлан тончайшей слизистой оболочкой, которая продуцирует немного слизи. Вот эта слизь и способствует увлажнению поступающего в органы дыхания воздуха. Носовые придатки сообщаются с полостью носа через небольшие соустья, поэтому воздух в синусах всё время меняется.
Пневматизация – это медицинский термин, что обозначает заполнение носовых придатков воздухом по всему объёму. При этом воздух свободно циркулирует и постоянно обновляется.
Только если придаточные пазухи носа пневматизированы нормально, синусы могут выполнять свои функции в полной мере. Если нарушена циркуляция воздуха в околоносовых пазухах, то это значит, что человек имеет какое-то заболевание.
Увеличенная или, наоборот, сниженная пневматизация являются главным критерием диагностики некоторых патологий.
Возможные результаты проведенных исследований
В случае возникновения различных воспалительных процессов, если есть подозрение на их наличие, лечащий врач пишет направление на проведение обследования. Такая диагностика заключается в рентгеноскопическом исследовании.
Пневматизация придаточных пазух носа может диагностироваться несколькими показателями.
Снижена. Снижение пневматизации позволяет определить наличие патологического, воспалительного процесса. Такое явление часто случается, когда происходит воспаление гайморовой пазухи. Кроме того, результатом снижения могут быть:
- наличие кариеса или других инфекционных заболеваний зубов и полости рта;
- возникновения кисты или других новообразований;
- скопления экссудата (наличие гнойной или другой жидкости);
- врожденное недоразвитие внутренних пространств носа.
Сохранена. Такое заключение свидетельствует о нормальном функционировании органа. Также является результатом диагностирования, когда воспалительные процессы гайморовых пазух не были выявлены.
Повышена. Увеличение нормативных показателей свидетельствует о возможных сбоях в работе эндокринной системы (особенно часто развиваются гигантизм и акромегалия).

Придаточные пазухи носа и функции, которые они выполняют
Придаточные носовые пазухи представляют собою небольшие незаполненные пространства, которые расположены в лицевых костях черепа.
Они выполняют ряд жизненно важных для каждого человека функций.
Особенности работоспособности придаточных пазух заключаются в следующем:
- Нормальное носовое дыхание. Благодаря таким пазухам происходит увлажнение, увеличение температуры и очищение воздуха, который поступает в организм (непосредственно в легкие человека) с каждым вдохом. Часто во время болезни, когда происходят нарушения в носовом дыхании, наблюдается общая ослабленность и ухудшение самочувствия всего организма.
- Защитная функция. Во время попадания грубых частей (например, пыли) на слизистую оболочку носа, срабатывает защитная функция, которая приводит к тому, что человек начинает чихать. Именно таким образом происходит очищение от частиц.
- Функция обоняния. Специальная часть эпителия, которая покрывает придаточные пазухи, функционирует таким образом, что каждый человек способен различать различные запахи.
- Данные придаточные пазухи принимают участие в формировании тембра человеческого голоса.
Для проведения осмотра придаточных пазух носа необходимо пройти такое обследование, как риноскопия. В некоторых случаях врач может наблюдать наружные изменения и припухлости околоносных пазух. Кроме того, с помощью прощупывания можно выявить воспалительные процессы, которые сопровождаются болезненными ощущениями.
Киста околоносовой пазухи – симптомы и лечение
Что такое киста околоносовой пазухи? Причины возникновения, диагностику и методы лечения разберем в статье доктора Нагорная О. А., ЛОРа со стажем в 16 лет.
Над статьей доктора Нагорная О. А. работали литературный редактор Вера Васина , научный редактор Ольга Медведева и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Киста околоносовой пазухи (paranasal sinus cysts) — это патологическое образование, которое состоит из оболочки и полости, содержащей жидкость.
Синонимы заболевания: мукоцеле околоносовой пазухи и ретенционная киста. Код по Международной классификации болезней (МКБ-10): J34.1 – киста или мукоцеле носовых синусов.
Кисты бывают от небольших размеров, еле различимых на компьютерной томографии, до огромных, занимающих всю полость пазухи [13] [15] .
Кисты могут формироваться в различных околоносовых пазухах:
- в верхнечелюстных — 80 % от всех случаев;
- в решётчатом лабиринте (в ячейках решётчатой кости, в верхней группе околоносовых пазух) — 15 %;
- в клиновидной и лобной пазухах — 5 % [1][3] .
Эпидемиология
Зачастую кисты развиваются без симптомов и выявляются случайно на рентгенограмме черепа, поэтому оценить их распространённость сложно. При случайных рентгенологических и МРТ-исследованиях, по разным данным, кисты встречаются у 10–30 % пациентов [3] [14] [15] .
Причины заболевания
- хронический ринит и синусит;
- травмы с повреждением стенок околоносовых пазух — переломы верхней челюсти и орбиты, огнестрельные лицевые ранения, грубые стоматологические вмешательства и др.;
- длительное воздействие аллергенов и фоновых аллергических заболеваний — при аллергии выделятся много слизи и увеличивается вязкость назального секрета, что блокирует протоки желёз;
- хронический полипозный риносинусит; ;
- апикальный периодонтит — воспаление в области верхушки корня зуба;
- анатомические особенности — наличие костных выступов (септ) в просвете синуса, дополнительное соустье пазухи, аномальное развитие крючковидного отростка и др. [12][13]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы кисты околоносовой пазухи
Кисты околоносовых пазух часто протекают бессимптомно. Клинические признаки, как правило, появляются при большом размере кисты и связаны с её давлением на стенки пазухи. Симптомы становятся выраженными, когда киста полностью закрывает просвет придаточной пазухи носа [10] .
Самый частый симптом у пациентов с кистой верхнечелюстных пазух — это периодическая тупая головная боль на стороне кисты, возникающая из-за раздражения рецепторов тройничного нерва.
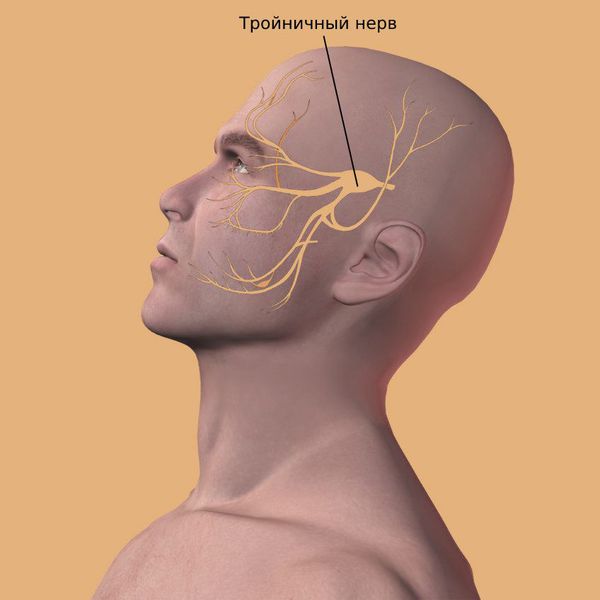
Со временем хронический болевой синдром приводит к изменениям со стороны психики: больные становятся раздражительными, развивается депрессия и нарушается сон.
Другие симптомы заболевания схожи с острым воспалением в пазухе (гайморитом):
- дискомфорт и чувство наполнения в области поражённой пазухи, которые усиливаются при наклонах головы вперёд;
- односторонняя заложенность носа;
- ощущение давления, тяжести и напряжённости около глазницы;
- боль в щеке, распространяющаяся на скулу и зубы;
- обильная вязкая слизь, стекающая по задней стенке глотки;
- нарушение обоняния;
- отёк щеки;
- дискомфорт в области челюсти и лба;
- признаки интоксикации (повышение температуры, общее недомогание, утомляемость, разбитость, снижение аппетита), которые появляются при нагноении кисты.
Если киста появилась давно и достигла больших размеров, то может сместиться глазное яблоко, из-за чего ухудшится зрение. Кисты ячеек решётчатого лабиринта вызывают изменения в слезовыводящих путях и приводят к хроническому слезотечению. Поэтому некоторые пациенты обращаются сперва не к отоларингологу, а к офтальмологу [11] .
В редких случаях может произойти самопроизвольный разрыв кисты и её опорожнение. При этом из одной половины носа вытекает прозрачная жёлтая жидкость. Когда отхождение жидкости прекращается, симптомы, связанные с давлением кисты на стенки пазухи, стихают.
В целом, клинические признаки болезни достаточно разнообразны и зависят от того, где расположена киста, её размера и продолжительности заболевания.
Патогенез кисты околоносовой пазухи
На слизистую оболочку носа и околоносовые пазухи постоянно воздействуют различные факторы: инфекционные агенты, химические вещества, температура и другие физические свойства воздушного потока.
Непрерывное выделение слизи и её циркуляция в полостях пазух и носа позволяют согревать и увлажнять вдыхаемый воздух, очищать его от взвешенных частиц, бактерий, вирусов и грибковых спор.
Cлизь состоит из двух слоёв:
- Наружного густого гелеобразного слоя толщиной 2 мкм. Его выделяют специальные бокаловидные клетки, расположенные в слизистой оболочке.
- Лежащего под ним более жидкого слоя (золя) толщиной 2–4 мкм. Золь выделяют подслизистые ацинозные железы. В нём содержатся ферменты, разрушающие плёнки болезнетворных микробов, и белки иммунной защиты: лизоцим и лактоферрин.
![Слизь и клетки эпителия [19]](https://probolezny.ru/media/bolezny/kista-okolonosovoy-pazuhi/sliz-i-kletki-epiteliya-19_s.jpg)
Киста формируется из-за изменений в слизистой оболочке околоносовых пазух: отёка, нарушения оттока слизи, гипоксии и ряда других причин, провоцирующих закупорку выводных протоков ацинозных желёз.
В дальнейшем продукты воспаления растягивают концевые отделы желёз. Их просвет постепенно заполняется густым содержимым, и формируется киста. Расширение протоков желёз ведёт к атрофии их перегородок, преобразованию малых желёз и кист в большие кисты. Киста растёт до тех пор, пока давление внутри неё не сравняется с давлением окружающих тканей [9] .
Кроме механической закупорки протоков желёз, к появлению кисты приводит повреждение ресничек мерцательного эпителия слизистой носа. В результате окончательно блокируется продвижение секрета из железистых протоков.
Также кисты могут развиваться как осложнение отёчной формы гайморита [10] . Воспалительный экссудат в просвете пазухи раздражает слизистую оболочку и усиливает выделения секрета в её полость. Если воспалительная жидкость не рассасывается, не выводится и длительно давит на слизистую оболочку, то это приводит к дистрофии и рубцовым изменениям желёз. При этом железы продолжают вырабатывать слизистый секрет. В результате формируются небольшие шаровидные ёмкости с тонкими фиброзными стенками, заполненные специфической жидкостью — будущие кисты [2] .
Классификация и стадии развития кисты околоносовой пазухи
По внутреннему содержимому кисты околоносовых пазух бывают:
- слизистыми;
- гнойными;
- серозными;
- заполненными воздухом [8] .
По месту образования различают кисты:
- верхнечелюстной пазухи;
- лобной пазухи;
- этмоидальные (в передних и задних ячейках решётчатого лабиринта);
- клиновидные (в самой задней пазухе, расположенной под основанием черепа).
По происхождению:
- Ретенционные кисты — истинные кисты, которые возникают из-за полной или частичной непроходимости выводных протоков желёз, вырабатывающих слизь. Истинные кисты выстланы эпителием слизистой оболочки [13][14] .
- Ложные кисты — это кистоподобные образования, происхождение которых до конца не изучено. Чаще возникают у мужчин. Возможные причины появления ложных кист: патология верхних зубов, воздействие аллергенов или инфекции. Ложные кисты образуются в толще слизистой оболочки и не имеют эпителиальной выстилки [13][14][15] .
- Одонтогенные кисты формируются вокруг воспалённого корня верхнего зуба и заполнены гноем. Они бывают радикулярными и фолликулярными. Первые образуются около воспалённого корня кариозного зуба и постепенно прорастают через атрофированную костную ткань челюсти в пазуху. Вторые возникают из фолликула воспалённого молочного зуба [1][8] .
Стадии заболевания
Различают три стадии развития кисты околоносовой пазухи:
- Бессимптомная — период, когда киста в пазухе не вызывает дискомфорта, обычно её размеры не превышают 1 см. У некоторых пациентов эта стадия может протекать длительно и не переходить в последующие. В таком случае кисту случайно обнаруживают при рентгенологическом или томографическом исследовании по другому поводу [3] . Как правило, лечение в этом случае не требуется, нужно лишь наблюдать, не будет ли киста расти.
- Стадия клинических проявлений — киста становится больше 1 см и появляются первые симптомы: головная боль и заложенность носа.
- Стадия развития осложнений — симптомы становятся выраженными: появляется гнойный насморк, сильно болит голова, возникают признаки интоксикации и отекают веки. Оболочка кисты может самопроизвольно прорваться, и патологическое содержимое истечёт из неё, в таком случае самочувствие временно улучшится.
Осложнения кисты околоносовой пазухи
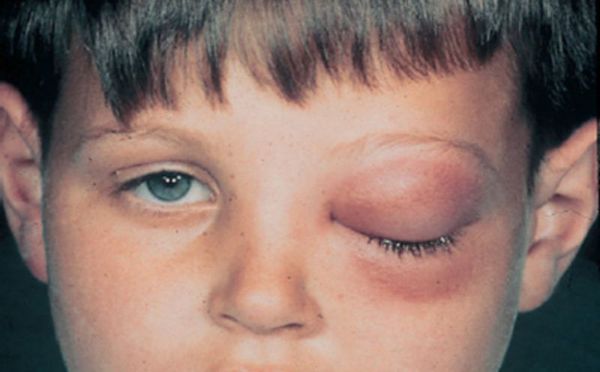
Осложнения, связанные с нагноением кист:
- гнойный риносинусит;
- флегмона орбиты — разлитое гнойное воспаление глазничной клетчатки с её расплавлением и омертвением;
- гнойный дакриоцистит;
- гнойный менингит; ; .
Осложнения, связанные с увеличением размеров кисты:
- Блок соустья пазухи и прилегающих внутриносовых структур — развивается из-за скопления циркулирующей слизи в околоносовых пазухах. Проявляется болезненностью в области переносицы, угла глаза или лба.
- Деформация лицевого скелета — редкое осложнение, при котором лобный отросток верхней челюсти выпячивается, переносица и слёзная борозда уплощаются и смещается глазное яблоко.
- Компрессия орбиты — сдавливаются структуры внутри глазницы, из-за чего нарушается зрение.
Диагностика кисты околоносовой пазухи
Диагностика включает: эндоскопию, рентгенографию придаточных пазух носа, мультиспиральную и конусно-лучевую компьютерную томографию, магнитно-резонансную томографию.
Эндоскопия
Врач осматривает полость носа жёстким или гибким эндоскопом. Метод позволяет оценить состояние выводного соустья, а также наличие или отсутствие отделяемого из синусов. Визуализировать кисту можно, если есть фонтанелла — добавочное соустье или дополнительное отверстие на стенке верхнечелюстной пазухи [9] .
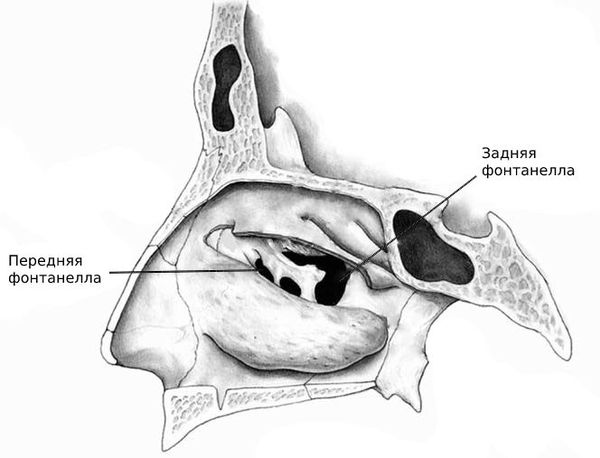
Рентгенография придаточных пазух носа
Скрининговый метод, позволяющий заподозрить кисту. Снимок делается в прямой проекции. Недостатки метода: невозможно посмотреть в проекциях сверху и сбоку, нет визуализации клиновидной пазухи, часто кисту ошибочно принимают за синусит.
Мультиспиральная компьютерная томография (МСКТ)
МСКТ — это метод лучевой диагностики, основанный на сканировании организма рентгеновскими лучами. Позволяет получить качественное трёхмерное изображение околоносовых пазух, полноценно изучить форму, плотность, размеры кисты и оценить её распространение в прилежащие структуры черепа [5] .
Конусно-лучевая компьютерная томография (КЛКТ)
КЛКТ — это современный рентгеновский метод исследования, разновидность компьютерной томографии. Он высоко информативен и применяется при диагностике в стоматологии, оториноларингологии и челюстно-лицевой хирургии. Позволяет выполнять точные измерения и визуализировать мельчайшие детали как костей, так и мягких тканей [4] .
Другие достоинства КЛКТ: лучевая нагрузка ниже, чем при КТ, нет наложения анатомических структур и искажения их размеров [4] [5] .
Магнитно-резонансная томография (МРТ)
МРТ проводится в двух режимах:
- Т1 — кисты дают средний либо слабый сигнал. Сила сигнала зависит от концентрации в них белка.
- Т2 — кисты дают очень интенсивный сигнал. Размеры кисты на изображении могут быть больше, чем на самом деле.
Вариабельность сигнала при МРТ не позволяет поставить окончательный диагноз. Чтобы уточнить или подтвердить его, после МРТ, как правило, проводится КЛКТ [16] .
Лечение кисты околоносовой пазухи
Лечение зависит от типа кисты, её расположения и размера. Если она меньше 1 см и нет выделений, то врач предлагает консервативные методы: регулярное обследование, таблетки, спреи и капли. Если киста больших размеров или есть гнойное отделяемое, то потребуется операция.
Медикаментозное лечение кист
Метод позволяет устранить неприятные симптомы и причины образования кисты: отёк, воспаление и блок соустья пазухи. Медикаментозное лечение эффективно и может облегчить состояние пациента на ранних стадиях заболевания. Однако оно не поможет, когда фиброзная оболочка кисты стала слишком плотной.
Применяются препараты:
- сосудосуживающие капли — быстро уменьшают отёк в области соустья и нормализуют вентиляцию пазух полости носа; лекарства этой группы вызывают зависимость, безопасно использовать их можно не более 5 дней подряд;
- антигистаминные средства — помогут, если киста вызвана аллергией;
- муколитики — нормализуют отток слизи;
- антисептики — помогают бороться с воспалением и очищают поверхность слизистой оболочки полости носа;
- топические глюкокортикостероиды — наиболее эффективны при лечении аллергической риносинусопатии, затяжных синуситов, гиперплазии слизистой оболочки в области соустья и остиомеатального комплекса;
- обезболивающие — уменьшают боль, возникшую из-за давления кисты на окружающие ткани [6] ;
- пробиотики — нормализуют микрофлору полости носа и носоглотки, что важно при лечении хронического воспаления верхних дыхательных путей.
Хирургическое лечение
- киста более 8 мм;
- неэффективность консервативного лечения;
- признаки нагноения внутри кисты [7] .
Самый популярный метод лечения кист — это прокалывание, или пункция. Хирург прокалывает стенку кисты тонкой иглой и откачивает гнойное отделяемое [1] . Однако этот метод имеет только временный эффект. Прокалывание кисты, как и самопроизвольное вытекание её содержимого, на некоторое время избавляет от боли. Но постепенно киста снова срастается и начинает накапливать гнойную жидкость. Чтобы удалить её полностью, потребуется более серьёзное хирургическое вмешательство [8] .
Гайморотомия по Колдуэллу — Люку
Проводится через разрез под верхней губой в полости рта. Это классический метод удаления кисты пазухи, однако сейчас он практически не используется из-за высокой травматичности: после операции могут формироваться рубцы, спайки и нарушаться работа пазух.
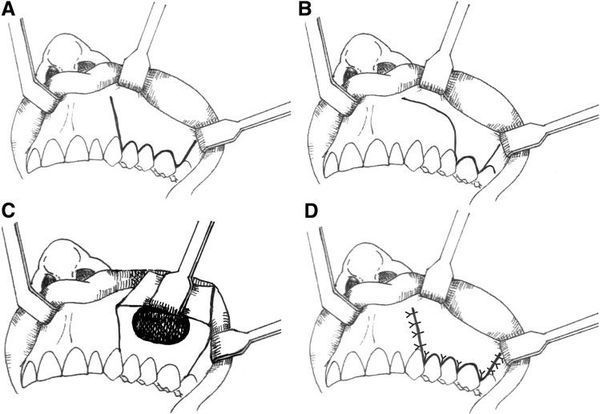
Микрогайморотомия
Малоинвазивная хирургическая методика, которая проводится через переднюю стенку гайморовой пазухи. В кости формируется отверстие 4–8 мм, и киста удаляется специальными инструментами. Выполняется под общим обезболиванием. Недостатком является риск повреждения ветвей тройничного нерва и формирование стойкой лицевой невралгии.
Функциональная эндоскопическая ринохирургия (Functional Endoscopic Sinus Surgery, FESS-хирургия)
Этот метод считается самым щадящим и эффективным: при процедуре не делаются ненужные надрезы и проколы на лице пациента. Выполняется через полость носа под контролем эндоскопа. Позволяет достигнуть всех околоносовых синусов, включая клиновидную, лобную пазухи и клетки решётчатого лабиринта. Операцию проводят под местной и общей анестезией [17] .
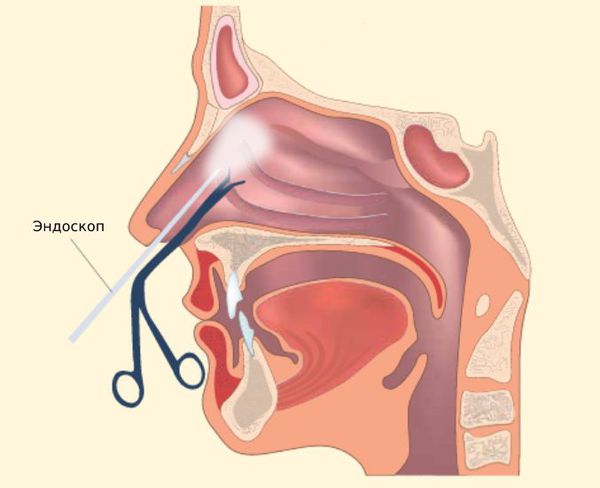
- можно применять для лечения детей;
- уменьшают вероятность рецидива кисты;
- в стационаре нужно находиться не более двух дней;
- разрез быстро заживает;
- операция не оставляет шрамов;
- нет риска, что появятся спайки [18] .
Относительные недостатки: требуются подготовленные специалисты и специальное оборудование, из-за чего операция стоит дорого.
Прогноз. Профилактика
Кисты околоносовых пазух возникают при длительном отёке слизистой оболочки полости носа и пазух. Причина этого — воспалительные и аллергические заболевания, поэтому прогноз зависит от их течения. Важно не допускать обострения болезни, которая привела к образованию кисты.
Если нормализовать функции носа, поддерживать адекватную вентиляцию околоносовых пазух и корректно провести операцию по удалению кисты, то прогноз благоприятный и риск рецидива крайне мал.
Чтобы предотвратить появление кист пазух, необходимо:
- своевременно лечить насморк и синусит;
- регулярно посещать стоматолога и вовремя лечить зубы;
- своевременно устранять аллергию и избегать аллергенов;
- проходить профилактические осмотры у оториноларинголога и аллерголога, соблюдать их рекомендации [6][8] .
При появлении боли и других симптомов кисты пазухи нужно немедленно обратиться к врачу.
Сфеноидит
Общие сведения об этой группе заболеваний, а также о строении и функциях околоносовых придаточных пазух (параназальных синусов) представлены в обзорном материале «Синусит».
Глубоко внутри черепной коробки находится крупная воздухоносная костная структура – т.н. основная кость (клиновидная, сфеноидальная), одна из наиболее сложно устроенных костей человеческого организма. Пневматизированная пазуха, называемая сфеноидальным или клиновидным синусом, занимает бо́льшую часть объема основной кости; расположена эта пазуха примерно в центре черепа, изнутри выстлана тонкой слизистой оболочкой и может быть разделена костной перегородкой на две условные, более или менее симметричные половины, которые выходят через соустье в сфеноэтмоидальный карман носовой полости. Перед клиновидной костью расположен решетчатый лабиринт, сзади и сверху – внутричерепные пространства, занимаемые головным мозгом; в частности, верхняя часть клиновидной кости имеет обособленное углубление сложной формы (т.н. турецкое седло), предназначенное для гипофиза.
, – воспаление слизистой оболочки клиновидных синусов, один из четырех основных вариантов синусита.
В силу труднодоступного глубокого расположения клиновидных пазух сфеноидит является наиболее сложным и наименее изученным синуситом. Кроме того, сфеноидит принято считать самой редкой (не более 5% от всех случаев) локализацией воспаления в околоносовых придаточных пазухах. При этом точных эпидемиологических данных нет. Сообщается, что практически всегда воспаление сфеноидальных пазух выступает как элемент полисинусита, т.е. сопровождает или является вторичным следствием воспаления верхнечелюстных синусов (гайморит), лобных (фронтит) или, чаще всего, решетчатых (этмоидит). В предыдущие десятилетия сфеноидит практически отсутствовал в медицинской отчетной документации как самостоятельная нозологическая единица.
Однако в последнее время появляются публикации, основанные, например, на результатах посмертной аутопсии (вскрытия) и патоморфологических исследований. Согласно этим работам, признаки свежего, хронического или перенесенного в прошлом воспалительного процесса обнаруживаются в клиновидных пазухах примерно в 10% случаев. Очевидно, что это коренным образом опровергает представления о сфеноидите как о редкой ЛОР-патологии.
Очевиден также дефицит исследований, посвященных сфеноидиту, – его этиопатогенетическим, клиническим, эпидемиологическим, возрастным аспектам. Этот дефицит ощущается как в отечественной, так и в мировой оториноларингологии, и нет сомнений в том, что «белые пятна» будут быстро заполняться достоверными научными данными. Скажем, в периодике последнего десятилетия уже отмечается, что сфеноидит на самом деле встречается чаще фронтита (воспаление лобных пазух) и главная проблема заключается в диагностике.
Причины
Реснитчатый эпителий устроен таким образом, чтобы слизистый секрет продвигался из пазухи в одном направлении – к дренажному устью, откуда он эвакуируется через носовые ходы. Однако местная иммунно-воспалительная реакция на инфекционные токсины и/или аллергены приводит к отеку и значительному утолщению слизистой. Анатомическое строение этмоидальной и сфеноидальной костей, несущих задние параназальные синусы, является весьма сложным; кроме того, в индивидуальных случаях широко варьирует площадь просвета, форма и, в целом, проходимость соустий. Поэтому всегда есть вероятность того, что воспаление в этой зоне разовьется по принципу «замкнутого круга»: отек сокращает возможность естественной вентиляции и эвакуации секрета через сузившийся канал, что приводит к застою и тканевой гипоксии, нарушая многочисленные функции слизистой оболочки, в т.ч. моторную функцию. При повышенной, в ответ на воспаление, экссудации это способствует быстрому накоплению и повышению вязкости секрета, что, в свою очередь, может полностью закупорить пазуху и привести к ее нагноению.
Описанный механизм является общим для всех риносинуситов и объясняет тот факт, что абсолютное их большинство развивается на фоне и вследствие острых респираторных вирусных инфекций (ОРВИ ). Вентиляционно-дренажная функция соустья почти у половины пациентов, – например, с острой катаральной формой, – остается частично сохранной, но именно «частично».
Первичные бактериальные или грибковые синуситы встречаются лишь в 1-2% случаев (инфекция может попасть в стерильный синус при интенсивном высмаркивании и дальнейшем восходящем распространении патогена, реже гематогенным или лимфогенным путем), однако устойчиво растет доля полимикробных и комбинированных инвазий, присоединяющихся к первичному инфекционно-воспалительному процессу вирусной этиологии. В литературе упоминается также протозойный сфеноидит (вызываемый микроорганизмами подцарства простейших), но это скорее теоретическая возможность.
Основными факторами, повышающими риск сфеноидита, являются:
- состояния, при которых ослабляется общий и местный иммунитет (истощение, переохлаждение, дефицит витаминов, тяжелые соматические заболевания, эндокринные расстройства, послеоперационная реабилитация и т.п.);
- аллергический ринит;
- частые ОРЗ и ОРВИ;
- наличие очагов хронической инфекции в полости рта или носоглотке;
- врожденные и приобретенные анатомические аномалии (разного рода деформации, гипертрофии, гиперплазии, неоплазии);
- табакокурение;
- экологические факторы и профессиональные вредности;
- растущая устойчивость патогенной микрофлоры к антибиотикам;
- тяжелые специфические инфекции (сифилис, туберкулез и т.п.), способные вызывать деструкцию и деформацию сфеноидальной кости.
Симптоматика
Клиническая картина собственно сфеноидита (в отличие от симптоматики прочих синуситов и полисинуситов) изучена недостаточно. Различают острое и хроническое течение, экссудативную и продуктивную формы, – но это, опять же, касается скорее синуситов вообще.
Острый сфеноидит протекает в экссудативной форме: катаральной, серозной или гнойной.
Хронический, кроме того, может приводить к значительным гистологическим и патоморфологическим изменениям: различают гиперпластический, полипозный, гнойно-полипозный, кистозный, смешанный варианты.
Выделения из полости носа значительно варьируют по количеству, оттенку, реологическим свойствам (вязкость, плотность), запаху. Ряд больных отмечают постоянный неприятный привкус во рту, что обусловлено стеканием скопившегося экссудата по задней стенке глотки.
Один из наиболее типичных признаков сфеноидита – головная боль тянущего, ноющего, давяще-распирающего характера, локализованная «за глазами», «где-то в глубине головы», с иррадиацией в затылочные и/или теменные зоны. Во многих случаях болевой синдром усиливается после ночного сна и не облегчается (в отличие от боли при других синуситах) применением местных сосудосуживающих средств.
Температура при сфеноидите остается, как правило, на субфебрильном уровне (исключение составляются бурные бактериальные инфекционно-воспалительные процессы, которые могут проявляться симптоматикой тяжелой интоксикации и лихорадочным состоянием).
Отмечается выраженное в той или иной степени общее недомогание, снижение аппетита, настроения, работоспособности, нарушения сна, слабость и другие неспецифические симптомы инфекции. Хронический сфеноидит в периоды ремиссии может протекать малосимптомно, хотя головные боли присутствуют практически всегда.
Возвращаясь к вопросу об анатомической позиции клиновидного синуса, следует отметить следующее. Непосредственное соседство с крупными нервными узлами (в частности, с перекрестом зрительных нервов) и ключевыми структурами головного мозга делает сфеноидит очень опасным в плане осложнений, – вероятно, самым опасным из всех синуситов. К известным и неоднократно описанным осложнениям относятся (флегмона глазницы), поражения зрительного нерва с исходом в косоглазие или тотальную слепоту, полное выпадение обонятельных функций (аносмия), воспаление мозговых оболочек (менингит), тромбоз кровоснабжающих сосудов мозга, сепсис, некоторые эпилептиформные синдромы (которые ранее считались этиологически неясными и лишь в последнее время стали гипотетически связываться именно со сфеноидитом – что требует, как и многие другие вопросы, дальнейших масштабных исследований).
Диагностика
В силу неоднократно упомянутых выше причин, диагностика сфеноидита является более сложной, чем распознание синуситов иной локализации. Традиционная рентгенография, которая по сей день остается наиболее часто назначаемой диагностической процедурой при подозрении на гайморит или фронтит, малоинформативна при исследовании сфеноидальных синусов: слишком много структур оказывается на пути рентгеновского излучения, в какой проекции ни делай снимок. Поэтому предпочтительным методом является компьютерная или магнитно-резонансная томография на аппаратах с высокой разрешающей способностью.
Применяется также эндоскопическая диагностика, пунктирование пазухи с отбором материала для лабораторного исследования (гистологического, бактериологического и т.д.).
Однако первым этапом во всех случаях выступает, конечно, сбор жалоб и анамнеза, а также тщательный осмотр ЛОР-органов (ото-, рино- и фарингоскопия).
Лечение
Во многих случаях восстановить надежный естественный дренаж и вентиляцию клиновидной пазухи возможно только хирургическим путем; если это доказано в ходе многопланового обследования, четко сформулировано лечащим оториноларингологом, подтверждено консилиумом или мнениями независимых экспертов – пренебрегать такой возможностью не рекомендуется. В самом деле, паллиативное и симптоматическое лечение (анальгетики, противовоспалительные средства, антибиотики и пр.) не способно устранить первопричины и условия, благоприятствующие рецидивам и обострениям. В случаях своевременного обращения за помощью и принятия решительных действий, – например, беспункционной ЯМиК-катетеризации (введение мягкого латексного катетера в пазуху, если выходное соустье остается проходимым), – удается произвести принудительную эвакуацию скопившегося содержимого и антисептическую обработку, что позволяет надежно прервать острый процесс. Однако консервативное местное лечение сфеноидита, особенно хронического, значительно менее эффективно, чем аналогичная комплексная терапия (включая физиотерапию) других синуситов. При наличии тканевой дегенерации или гиперплазии, новообразований, анатомических деформаций и аномалий ставится вопрос о хирургическом вмешательстве, которое сегодня может быть произведено микроэндоскопическим, эндоскопическим или открытым способом (по конкретным индивидуальным показаниям). Оставлять в центре черепа, – непосредственно под головным мозгом, – подобную мину замедленного действия слишком опасно.
Травмы придаточных пазух носа
Травмы придаточных пазух носа – это переломы стенок одного или нескольких параназальных синусов с возникновением косметического дефекта и функциональных нарушений. Основные симптомы: острая локальная боль, выраженный отек тканей, подкожные гематомы или раны, носовые кровотечения, деформация наружного носа и «проваливание» тканей в зоне проекции пазух. Постановка диагноза проводится на основе данных анамнеза, результатов физикального обследования, рентгенографии, магнитно-резонансной и компьютерной томографии. Основный метод лечения – хирургический, подразумевающий реконструкцию синусов.
МКБ-10


Общие сведения
Травмы придаточных пазух носа – наиболее распространенный вариант повреждений ЛОР-органов. Согласно данным различных источников, они составляют от 45 до 55% среди всех травм в отоларингологии. Чаще всего наблюдается травматическое поражение лобной пазухи – порядка 60% от общего числа случаев.
Статистически чаще травмы околоносовых синусов встречаются у мужчин. Средний возраст пациентов колеблется в пределах 20-35 лет. Бактериальные осложнения развиваются преимущественно на фоне открытых, комбинированных повреждений. Более чем в 70% случаев внутричерепные гнойные процессы формируются после травм фронтальной пазухи.

Причины
Повреждения околоносовых синусов могут иметь различное происхождение. В современной травматологии с учетом условий, в которых была получена травма, выделяют несколько этиопатогенетических групп. В их список входят следующие травматические поражения:
- Бытовые. К ним относятся случайные падения с высоты собственного роста, падения при эпилептических приступах, в состоянии алкогольной или наркотической интоксикации, травмы криминального характера.
- Спортивные. Повреждения параназальных пазух часто наблюдаются у профессиональных боксеров, мастеров различных видов единоборств.
- Дорожно-транспортные. Сюда входят комбинированные травмы, которые характеризуются нарушением структурной целостности всего лицевого скелета и, как результат, околоносовых пазух.
- Производственные. Это травмы, связанные с несоблюдением правил техники безопасности или техногенными катастрофами.
- Военные. Нарушение целостности стенок синусов может быть обусловлено огнестрельными или осколочными ранениями, ударной волной при сильном взрыве.
Патогенез
Травмы околоносовых пазух типа 1 по Gruss возникают после прямого удара по спинке носа, который смещает носовые кости и срединные стенки орбиты в межорбитальное пространство. При этом фронтальный отросток верхней челюсти смещается назад и в сторону, образуя 1-2 обломка. Травмы 2 типа формируются при ударе по костно-хрящевой части носа и центральной области лица. Они дополняются деструкцией перпендикулярной пластинки, сошника и четырехугольного хряща, что приводит к седловидной деформации наружного носа.
Переломы 3-го типа являются сопутствующим явлением при тяжелых переломах лобной кости, глазницы, верхней или нижней челюсти. 4 тип характеризуется сочетанными переломами скуловых костей и верхней челюсти, вследствие чего нижняя стенки орбиты смещается вниз. Травмы 5-го типа – это открытые повреждения, при которых происходит обширное разрушение костной ткани и ее частичная утрата через кожные дефекты.
Классификация
Основываясь на механизме получения травмы и характере ранящего предмета, все травматические повреждения параназальных синусов можно разделить на два варианта:
- Открытые. При них нарушается целостность кожных покровов, в результате чего образуются края, стенки и дно раны. В роли последнего чаще всего выступает одна из стенок синуса.
- Закрытые. Характеризуются переломом костей без разрыва покрывающей их кожи.
Согласно классификации по Gruss J. S., выделяют пять клинических типов повреждений придаточных пазух носа:
- Тип 1. Изолированное повреждение носо-глазнично-решетчатого комплекса.
- Тип 2. Переломы вышеупомянутой анатомической структуры в сочетании с травмами верхних челюстей. На основе локализации переломов выделяют 3 подтипа: центральный, центральный и правый или левый боковой, центральный и двусторонний.
- Тип 3. Массивное травматическое повреждение костного комплекса. Может комбинироваться с черепно-мозговыми травмами (подтип А) или переломами ФОР-1, ФОР-2 (подтип Б).
- Тип 4. Переломы стенок пазух с дистопией и деформацией обриты. Имеет два подтипа: с глазо-глазничным смещением (вариант А) и с глазничной дистопией (вариант Б).
- Тип 5. Травмы пазух, которые сопровождаются потерей костной ткани.

КТ ППН. Геморрагическое содержимое (красная стрелка) в левой в/челюстной пазухе, перелом (синяя стрелка) латеральной ее стенки.
Симптомы травм ППН
Сочетанные повреждения околоносовых пазух почти всегда сопровождаются сотрясением головного мозга. Клинически это проявляется разлитой головной болью, звоном в ушах, головокружением, тошнотой, рвотой или потерей сознания, обильным носовым кровотечением. Последнее требует немедленного проведения передней или задней тампонады носа. Тяжелые открытые травмы характеризуются разрывом кожи, выстоянием из раны костных обломков и визуализацией полостей синусов, быстро заполняющихся кровью.
Изолированные закрытые переломы стенок фронтальной или гайморовой пазухи могут наблюдаться и без сопутствующего сотрясения. Их основными симптомами являются ноющая боль в месте удара, которая усиливается при касании, ярко выраженный местный отек, нарушение носового дыхания, подкожные кровоизлияния и скудные кровянистые выделения из носа.
Общее состояние пациента остается удовлетворительным. Через некоторое время отечность тканей уменьшается, визуализируются внешние дефекты – углубления на лице, отвечающие западению передней стенки лобной или верхнечелюстной пазухи. В первые 24 часа температура тела может повышаться до субфебрильных цифр, затем при отсутствии бактериальных осложнений – возвращаться к нормальным показателям.
Осложнения
Все возможные осложнения делятся на две группы: гнойные и негнойные. Наиболее распространена первая группа, а именно – гнойно-полипозные воспаления лобной и решетчатой пазухи. Довольно часто встречаются гаймориты и сфеноидиты. Реже развиваются гнойные пахименингиты, эпидуральные и субдуральные абсцессы, вызванные травмами фронтального синуса. Также может наблюдаться остеомиелит костей лицевого черепа и острые гнойные поражения кожи в области травмы – рожистое воспаление, фурункулы, подкожная эмпиема.
Основная причина всех этих осложнений – отсутствие современной антибактериальной терапии. К негнойным последствиям травм относятся стойкая назальная ликворея, клапанная пневмоцефалия и склонность к регулярным кровотечениям из носа.
Диагностика
Подобные травмы диагностируются без особых сложностей. В подавляющем большинстве случаев для постановки диагноза достаточно объективного осмотра, анамнестических сведений и результатов рентгенографии. При полном обследовании, необходимом для точного определения характера травмы и возможных осложнений, используется:
- Опрос пациента. Важнейшую роль играет определение условий и механизма получения травмы. Также уточняются первичные симптомы, наличие эпизодов потери сознания, характер носовых выделений.
- Физикальный осмотр. При внешнем осмотре травматолог или отоларинголог определяет выраженность местного отека, наличие открытых ран или костной деформации. Проведение пальпации, как правило, невозможно из-за сильного болевого синдрома. При наличии глубоких ран в зонах проекции пазух осуществляется их зондирование с целью изучения глубины раневого канала и структурной целостности других стенок полости синуса.
- Передняя риноскопия. Позволяет оценить выраженность отека слизистых оболочек носовой полости и общую деформацию носовых ходов, найти участки разрывов, источники кровотечения.
- Рутинные лабораторные анализы. На фоне травм в общем анализе крови может возникать незначительное повышение уровня лейкоцитов и увеличение СОЭ. Развитие инфекционных осложнений сопровождается высоким нейтрофильным лейкоцитозом и СОЭ выше 15-20 мм/ч. При открытых травмах и массивных кровопотерях определяются признаки постгеморрагической анемии – снижение уровня гемоглобина и эритроцитов.
- Рентгенография околоносовых пазух. Показана при всех вариантах травм придаточных синусов носа. Позволяет визуализировать нарушение структурной целостности костей, образование костных обломков, их размеры и характер смещения, формирование гематом, заполнение полостей пазух кровью, наличие инородных тел. При недостаточной информативности рентгенограммы или подозрении на повреждение внутримозговых структур используется КТ и МРТ.
- Компьютерная и магнитно-резонансная томография. Проведение КТ лицевого скелета позволяет детализировать обнаруженные изменения, выявить минимальные скопления крови в пазухах и маленькие костные фрагменты, идентифицировать эмфизему орбиты и пневмоцефалию. МРТ головного мозга с контрастным усилением используется для диагностики сопутствующих повреждений головного мозга и разрывов регионарных кровеносных сосудов, поиска рентгенонегативных костных обломков.

КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение травм ППН
Основное лечение – хирургическое. Его суть заключается в устранении наружного дефекта, восстановлении функциональных возможностей синусов и проходимости носовой полости, профилактике внутричерепных осложнений. Все используемые мероприятия разделяются на следующие группы:
- Первая медицинская помощь. Оказывается пострадавшему непосредственно на месте происшествия, включает в себя остановку кровотечения путем наложения повязки на рану, тампонаду носа, приложение к области травмы пакетов со льдом, введение обезболивающих препаратов.
- Оперативное вмешательство. Хирургическая тактика варьируется в зависимости от характера повреждений и присутствующих неврологических нарушений. В ходе операций проводится удаление некротизированных тканей, репозиция костных отломков, восстановление нормальной формы полости пазух, установка дренажных систем и другие ситуативные мероприятия. При легких закрытых изолированных травмах допускается консервативное лечение путем пункционной аспирации крови из пораженной пазухи.
- Медикаментозное лечение. Заключается в системной антибиотикотерапии препаратами широкого спектра действия, местном использовании антисептических растворов, вазоконстрикторов, антигистаминных и гемостатических средств. Сильный болевой синдром купируется введением наркотических анальгетиков. При сопутствующем сотрясении головного мозга показана дегидратационная и седативная терапия.
Прогноз и профилактика
Исход во многом зависит от степени тяжести травматических повреждений, своевременности и полноценности проведенного лечения, характера развившихся осложнений. При своевременно оказанной первой помощи, правильно проведенной операции и адекватной антибиотикотерапии прогноз благоприятный. Приблизительный срок потери трудоспособности – до 1 месяца с момента оперативного вмешательства. Профилактика включает предотвращение травматизации черепно-лицевой области, соблюдение техники безопасности на производстве, использование средств индивидуальной защиты при управлении транспортом и др.
Рентгенологические методы исследования носа и околоносовых пазух
Такое ЛОР-заболевание, как синусит является в настоящее время самой распространённой ЛОР патологией. Пациенты с воспалительными процессами околоносовых пазух (ОНП) составляют в настоящее время около 40% всех госпитализированных в ЛОР-стационары больных. Основным методом диагностики заболеваний ОНП является рентгенологический.
Обусловлено это тем, что воздухосодержащие пазухи носа находятся в глубине костей лицевого черепа, сообщаясь с носовой полостью только через небольшие отверстия – соустья.
Принято различать следующие парные ОНП, расположенные в одноименных костях (рис. 1):
- верхнечелюстные;
- лобные;
- решетчатые;
- передние и задние;
- клиновидные.
В ряде случаев к околоносовым пазухам относят также воздушные полости, встречающиеся редко у отдельных пациентов и расположенные в толще носовой перегородки носовых раковин (буллы раковин). Эти полости, выстланные эпителием, почти никогда не имеют сообщения с полостью носа и поэтому не могут считаться истинными пазухами носа.
У новорожденного ребенка развиты только верхнечелюстная и решетчатая пазухи (рис. 3), представляющие собой полости, объёмом менее миллилитра. К 2 – 3 годам становится пневматизированной клиновидная пазуха, к 5 – 6 годам – лобная. Окончательное развитие пазух носа достигается к 20 годам.
Недоразвитие лобных пазух или их гипоплазия встречается у каждого 10-го человека. Недоразвитие других пазух отмечается достаточно редко. Может быть односторонняя гипо- и аплазия верхнечелюстных, клиновидных и лобных пазух, что обязательно надо отметить в описании рентгенограммы. Это создаёт трудности при диагностике синусита и пункции такой пазухи (рис.4). Возможна избыточная пневматизация ОНП, чаще лобной и клиновидной.
Рентгенограмма черепа не позволяет оценить состояние всех ОНП. Для получения качественного изображения ОНП необходимо проводить исследование в специальной проекции.
Различают следующие виды проекций:
- носоподбородочную;
- носолобную;
- подбородочную или аксиальную.
Эти проекции нужны, чтобы сместить изображение пирамид височных костей и всего основания черепа ниже дна верхнечелюстных пазух (носоподбородочное положение) или выше них в орбиту (носолобное положение). При несоблюдении этого условия пирамиды височных костей – симулируют уровни жидкости в верхнечелюстных пазухах.
Носоподбородочная проекция выполняется при вертикальном положении пациента (сидя, стоя). Пациента просят открыть рот и прижаться им к экрану (рис. 5). Центральный луч направлен перпендикулярно к кассете и проходит в сагиттальном направлении на уровне наружных углов глазниц. Видны хорошо все передние пазухи (лобные, решетчатые, верхнечелюстные). В проекции открытого рта можно увидеть клиновидную пазуху (рис. 1).
Иногда в таком положении пирамиды височных костей всё равно наслаиваются на нижние отделы верхнечелюстных пазух и рекомендуют выполнять подбородочную (переднюю полуаксиальную) проекцию, когда сидящий больной касается кассеты подбородком.
Линия, соединяющая наружный слуховой проход и подбородок (ментальная) перпендикулярна к плоскости кассеты. Центральный луч идет через крылья носа параллельно ментальной линии. Решетчатая пазуха в этом случае видна плохо из-за наслоения передних клеток на задние и на скаты носа. Лобные пазухи смотрятся увеличенными.
Носолобная проекция используется для изучения лобной и решетчатой пазух. Пациент прижимается к кассете лбом и кончиком носа. Центральный луч проходит перпендикулярно кассете через затылок.
В настоящее время наиболее часто применяется носоподбородочная проекция.
Обзорная рентгенография черепа в боковой проекции позволяет оценить глубину и состояние стенок лобных, клиновидных пазух, верхнечелюстных и носоглотки (рис. 6).
Иногда применяются специальные укладки для прицельного обследования конкретной пазухи: рентгенограмма по Г.М. Земцову для выявления клиновидной пазухи в проекции открытого рта (носоподбородочная укладка с максимальным запрокидыванием головы), по Я.А. Фастовскому прицельное обследование решетчатого лабиринта и другие.
Существуют сложности выполнения рентгенологических исследований подвижным и возбудимым пациентам, маленьким детям. Требуется их удерживать в нужном положении или проводить исследование под наркозом. В этом случае лечащий врач должен определить, насколько рентгенологическое исследование необходимо в постановке диагноза.
Иногда выполнению необходимой проекции препятствует тугоподвижность суставов (позвоночника, височно-нижнечелюстных) или ригидность мышц (например, ригидность мышц затылка при менингите).
В норме при рентгенологическом исследовании содержащие воздух ОНП выглядят, как светлые участки с чётко обозначенным тёмным контуром, соответствующим их костной границе. Обычно описывают негативное рентгеновское изображение, поэтому более тёмными называются участки, содержащие больше белого цвета. Пневматизированные ОНП соответствуют прозрачности орбит. Если содержимое пазух темнее содержимого орбит, то говорят о затемнении, которое означает наличие патологического процесса. При этом нужно охарактеризовать затемнение по нескольким параметрам. Первый из них – размер или степень заполнения пазухи патологическим процессом.
Различают (рис.- схема 8):
- тотальное (полное) затемнение пазухи, почти полное – субтотальное (рис.8 а), которые соответствуют полному заполнению пазухи содержимым, которым может быть как экссудат, так и отёчные мягкие ткани.
- затемнение в нижних отделах с верхним горизонтальным уровнем означает наличие жидкости, экссудата (рис. 8 б).
- пристеночное затемнение, повторяющее контур стенок пазухи, соответствует утолщению слизистой оболочки (рис.8 в).
Если в норме толщина слизистой оболочки в ОНП составляет 120 – 1000 мкм и не видна на рентгенограмме, то при воспалении и аллергическом отёке она может увеличиваться в десятки и сотни раз, давая пристеночное затемнение.
- В пазухе может быть ограниченное затемнение, исходящее из какой-то одной или двух стенок (рис.10 а). В этом случае у него должны быть обозначены форма (округлое, овальное, неправильной формы), размер (в сантиметрах или миллиметрах) и контуры (гладкие или неровные). Подобные ограниченные процессы соответствуют полипам, кистам, опухолям.
Вторая обязательная характеристика затемнения – интенсивность, означает степень задержки рентгеновского луча при прохождении через пазуху. Различают три её степени: малую, среднюю и высокую.
Высокая интенсивность означает полное поглощение рентгеновского излучения в ткани и соответствует костным структурам и рентгеноконтрастным инородным телам. В пазухе затемнение высокой интенсивности сравнивают с интенсивностью рядом расположенных костных образований: зубов, носовых костей. Высокую интенсивность затемнения в пазухах могут давать добавочные (суперкомплект) зубы, остеомы, отломки костей и инородные материалы (дробь, пули, пломбировочный материал, попавший в верхнечелюстную пазуху при лечении пульпита моляров или премоляров верхней челюсти, и т.п.).
Затемнение малой интенсивности соответствует серозному экссудату, отёку слизистой оболочки и выглядит на рентгенограмме лишь немного темнее орбит.
Средней интенсивности затемнение меньше задерживает рентгеновский луч, чем окружающие костные структуры, и соответствует мягкотканным образованиям (ими могут быть опухоли, кисты, полипы) или густому экссудату (гнойному или мукозному).
В разных пазухах могут быть разные патологические процессы и разная степень их выраженности. Например, левосторонний гнойный верхнечелюстной синусит и киста правой лобной пазухи.
Синусит характеризуется утолщением слизистой оболочки пазухи, наличием в ней экссудата, определяющего форму заболевания (гнойный, катаральный, серозный). При катаральном процессе в пазухе отмечается пристеночное затемнение, увеличение отёка может привести к равномерному тотальному затемнению. При экссудативной форме синусита выявляется затемнение в нижних отделах с верхним горизонтальным уровнем (рис. 9). Этот уровень не доходит до костных стенок пазухи при выраженном отёке ее слизистой оболочки.
Интенсивность затемнения может помочь для дифференцирования характера экссудата: средняя интенсивность соответствует гнойному процессу, малая – серозному. При скоплении большого количества экссудата уровень не определяется – затемнение тотальное гомогенное. Это может означать формирование эмпиемы пазухи. Тотальное гомогенное затемнение пазухи малой и средней интенсивности может соответствовать выраженному отёку слизистой оболочки.
Для правильной интерпретации рентгенологической картины важно знать данные клинического обследования: наличие гнойного секрета в полости носа, гипертермии тела, выраженности болевого синдрома. Болевой синдром может быть более выраженным при отёке в пазухе, нежели при её эмпиеме, когда происходит сдавление и гибель нервных окончаний. В подобных трудных случаях прибегают к компьютерной томографии или диагностической пункции пазух.
Дренирование экссудата рентгенологически проявляется восстановлением прозрачности, начиная с верхнемедиального угла верхнечелюстной пазухи и верхнего отдела лобной и клиновидной пазух. После рассасывания или удаления экссудата определяется утолщение слизистой оболочки в виде остаточных пристеночных наслоений, сохраняющихся несколько недель. Особенно это касается верхнечелюстных пазух, в которых уровень жидкости может быть за счет вводимого лекарства при предшествовавшем их дренировании.
В повседневной клинической практике целесообразно производить контрольные рентгенологические исследования непосредственно после окончания лечения только для определения состояния лобных пазух.
Хронический синусит не имеет характерных проявлений, но чаще встречаются продуктивные формы в виде затемнений округлой формы, исходящих из разных стенок пазух, соответствующих полипам, кистам (рис.10 а), гранулёмам. Последние могут быть одонтогенной (зубной) природы.
Большие кисты могут дать тотальное затемнение пазухи, симулирующее её эмпиему. От кисты следует отличать мукоцеле пазухи, не имеющее собственной оболочки и приводящее к растяжению стенок пазухи из-за облитерации её естественного соустья (рис.10 б). При растяжении пазухи воздухом в результате клапанного механизма также отмечается растяжение и истончение стенок, но пневматизация пазухи при этом повышена. При попадании в пазуху инородных тел (пломбировочного материала) возможно формирование вокруг них грибкового тела – мицетомы, имеющей округлые очертания на рентгенограмме (рис. 11).


