Анокопчиковый болевой синдром
Анокопчиковый болевой синдром или кокцигодиния – это патологическое состояние, характеризующееся приступообразными или постоянными болевыми ощущениями различной степени интенсивности в зоне копчика, прямой кишки и заднего прохода, не связанными с актом дефекации. Характерно также усиление болевого синдрома при сидении, в положении стоя или при ходьбе – то есть, при изменении положения тела или при физических нагрузках.
К сожалению, данные пациенты чаще всего попадают изначально на прием к проктологу, потому что «У меня же там болит – значит, это геморрой или рак!» – вот такой вывод делают практически все пациенты. Но оно и понятно, так как агрессивная реклама геморроя по ТВ и в печатных изданиях гласит, что если боли в попе (и неважно, где именно), то нужно срочно бежать к проктологу, чтоб не было поздно. Жестко, но эффективно – реклама работает.
Но не все так однозначно. На приеме у таких пациентов при разборе жалоб в итоге выясняется, что боли не связаны со стулом, что и крови нет, а болит копчик, и болит при этом, когда пациент сидит на любимой работе, после усердной работы в саду или от тренажерного зала – то есть при физических нагрузках.
При пальпации ануса и копчика в том числе врач может выявить деформацию копчика (что говорит о перенесенных травмах – вывих, подвывих или перелом копчика), определяет подвижность или неподвижность копчика, наличие болевого синдрома при пальпации. Также врач пальпирует тазовые мышцы, которые чаще всего при анокопчиковом болевом синдроме могут быть спазмированы с одной стороны или с обеих сторон (что встречается реже).
После данного осмотра проктолог, естественно, направляет пациента к неврологу для дальнейшего дообследования и назначения терапии.
Что же может послужить причинами болей в копчике?
Основной причиной развития болезни выступает травма копчика вне зависимости от срока давности её получения, при этом пациент может даже не помнить о ней. Также причиной может являться остеохондроз поясничной, крестцовой и копчиковой области, воспаление мышц тазового дна, стойкие запоры.
Есть и другие причины анокопчикового синдрома:
– длительное нахождение в положении “сидя”;
– рубцовые поражения тканей после операции на промежности, прямой кишке;
– перелом костей таза;
– с возрастом мышцы, связки промежности теряют эластичность;
– воспалительный процесс с болевым синдромом в прямой кишке, прилегающих участках;
– вредная привычка долго сидеть в уборной;
– невриты, миозиты в зоне малого таза и промежности;
– психосоматика.
– постоянное перенапряжение мышц, избыточное давление на зону, расположенную рядом с копчиком, отрицательно сказывается на состоянии позвоночных структур;
– нервное перенапряжение на протяжении длительного периода.
Классификация
– Первичная кокцигодиния – характеризуется широким спектром повреждений непосредственно копчика;
– Вторичная кокцигодиния – обуславливается патологиями органов малого таза.
В зависимости от места локализации болевого синдрома, заболевание делится на:
– истинную кокцигодинию — очаг болезненности находится в копчике;
– аноректальный болевой синдром – боли иррадиируют в зону анального отверстия, промежность и ягодицы;
– прокталгию – боль поражает прямую кишку.
Симптоматика
Самая первая жалоба таких пациентов: “У меня боли в копчике”.
Болевые ощущения могут распространяться в промежность, анальное отверстие, внутреннюю область бедра, крестец, половые органы и ягодицы; носить ноющий, колющий, тупой и приступообразный характер. Крайне редко болезненность является постоянной.
Боли могут усиливаться во время акта дефекации, при длительном сидении, резкой смене положения тела и в ночное время суток.
Окончательно подтвердить наличие подобного заболевания могут инструментальные методы обследования пациента:
– УЗИ органов брюшной полости и малого таза;
– рентгенография позвоночника;
– КТ и МРТ с целью выявления грыж, протрузий позвоночника.
Адекватное и правильное лечение кокцигодинии может определить только специалист на основании данных лабораторно-инструментальных диагностических обследований.
Терапия заболевания направлена не только на купирование болевых ощущений, но и на устранение провоцирующего недуга. Консервативная тактика терапии включает в себя: приём лекарственных препаратов; физиотерапевтические процедуры; ЛФК – гимнастика при кокцигодинии составляется в индивидуальном порядке для каждого пациента; использование рецептов народной медицины. Медикаментозное лечение такой болезни направлено на применение: НПВП – для нейтрализации болезненности лёгкой и средней степени тяжести; лекарственных блокад в нервные сплетения, находящиеся в зоне копчика; психотропных веществ – для улучшения настроения и ликвидации депрессивного состояния; миорелаксантов и транквилизаторов; анестетиков.
Для определения, к какому все же специалисту вам нужно обратиться в первую очередь, подведем итоги:
1. Если у вас боли в копчике, боли отдают в промежность, в нижние конечности, в низ живота, не связаны со стулом, усиливаются при изменении положения тела – вам в первую очередь стоит обратиться к неврологу, вертебрологу или остеопату.
2. Если у вас боли в копчике возникают после акта дефекации, есть выделения крови – от мазков до обильных кровотечений – вам нужно обратиться к проктологу.
Заботимся о вашем здоровье
Анокопчиковый болевой синдром — болезнь полиэтиологическая. Чтобы узнать причину, почему возникают боли и начать курс лечение, пациент должен пройти полное медицинское обследование. Когда диагноз подтвердится, врачи назначат ему комплексную терапию.
Боль здесь главный синдром. В Международной классификации это заболевание называют «кокцигодинией» либо «прокталгией». В специальной литературе терминов больше.
Симптомами здесь является боль в районе копчика, промежности либо заднего прохода. Если вы травмировали копчик и потому возникли боли, такой случай рассматривается отдельно.
Проявления этого болевого синдрома:
- 1. Анизм.
- 2. Анальная невралгия.
- 3. Кокцигодиния.
- 4. Аноректальная боль.
- 5. Прокталгия.
Причины появления синдрома
- – нарушений в тазовом дне или нервов и мышц позади анальной области;
- – человек перенёс операцию на заднем проходе.
- – образовался рубец/ы, они деформировали анус;
- – промежность опустилась;
- – запор;
- – привычка слишком долго находиться по нужде в туалете;
- – диарея.
Боли, ощущаются в области копчика или крестца, являются последствиями давней травмы. Пациент часто забывает, когда травмировался. Возможно, вас ударили в драке ногой, вы постоянно ездите по отвратительным дорогам. Имеете лишний вес или сидячая работа? Боли возникают и от домашнего образа жизни.
Симптомы и как протекает болезнь?
- – боли в районе копчика или кокцигодиния.
- – боли прямо в прямой кишке с задним проходом (аноректальные). Явных причин нет.
- – боль ощущается постоянно ноющей или внезапно появляться и быстро исчезает.
Боли различные: тупые либо колющие, подобные иголками в промежность или бедро либо ягодицы и другие места. Бывает, что больной не в состоянии описать, в какой области сама сильная боль. Делают прокталгию и боль возникает неожиданно в прямой кишке и продлится от 2 сек. до от 15 и даже до 30 мин.
Чаще всего подобные боли возникают ночью. От приступа к приступу может пройти час, день, неделя и т. д. При болях случаются спазмы в кишечнике, человек бледнеет, повышается потоотделение. Подобные симптомы могут появиться сразу после окончания интимного общения супругов.
Чаще всего аноректальной невралгией страдают женщины за 50. Они ощущают боли в разных местах: крестце, области бедра, ягодицах либо влагалище. Кроме этих симптомов довольно часто у женщин наблюдается: иные неврологические расстройства. Из неврастенических: депрессия с ипохондрией. Некоторые больные уверенны, что у них органическое нарушение в организме и хотят, чтобы врачи их прооперировали.
При движении или если человек садится, надавливает на копчик, кокцигодиния может усилиться. Иногда человек не понимает где и не рассказывает врачу место болит и описывает, как плохие ощущения в прямой кишке. Например, жжение либо тяжесть у копчика.
Типы. Классификация
Боли без очевидной причины в прямой кишке либо возле анального входа – «аноректальные» или «перианальный синдром».
Диагностика
Чтобы диагностировать болезнь, врач проводит осмотр. Пациент становится на колени и локти. Доктор делает пальпацию и анализирует какие болезненные ощущения у человека в области крестца, анального отверстия, промежности. В гинекологическом кресле женщине проводят осмотр в позе, которую принимают при камнесечении.
Врач, чтобы поставить такой диагноз, должен исключить, что боли происходят от органического поражения тканей, костей. У многих неврологических и проктологических болезней похожие симптомы. Например, трещина в анальном проходе, парапроктит, ишиас, геморрой с радикулитом в области крестца и иные. Только когда эти заболевания врач исключит или их больной вылечит, а боли не пройдут, доктор отошлёт вас на обследование, есть ли анокопчиковый синдром.
Когда доктор пальцем исследует анальный канал и дальше прямую кишку, морганевые крипты, он чувствует, есть ли воспаления либо рубцы? Внимательно щупает и анализирует состояние в зоне крестца и копчика, на боли или спазмы при пальпации тазового дна.
Бимануально женщинам исследуют прямую кишку и обязательно влагалище. Делают ректороманоскопию, чтобы не сомневаться, если ли проктит либо иные болезни в толстой кишке (дистальном её отделе).
Для исследования копчика с крестцовой областью, больному проводят рентгенографию. Так исключаются боли, возникающие от недавних травм. Электрофизиологическое исследование направлено на выяснение, есть ли спазм в мышцах тазового дна или запирательного аппарата в прямой кишке? В отделе дистальном смотрят какая моторика. Положительная или отрицательная?
У человека уточняют, как проходит дефекация? Больные сдают кал, который проверяется на посев микрофлоры. Если врач хочет отбросить и не подозревать интраректальную инвагинацию, исследуют ультразвуком с датчиком ректальным, делают проктодефекографию с ирригоскопией.
Доктор стремится всё исследовать и исключить у мужчин заболевания, связанные с предстательной железой, а у женщин с заболеваниями органов. Расположенных в малом тазу. Если надо, подключаются к осмотру узкие специалисты: травматолог, гинеколог с урологом, другие. Осмотр у невропатолога проходят обязательно. Когда явно органических поражений нет, все другие версии несостоятельны, ставят диагноз анокопчиковый болевой синдром.
Лечение
Зарекомендовали себя лечебные методы: электроакупунктура с иглотерапией. Если невропатолог назначит, то лекарства, которые воздействуют, как седативное. Если такое лечение не даёт позитивного результата и копчик, травмированный продолжает неестественно двигаться, вызывают чтобы проконсультироваться врача-травматолога.
Комплексно больному назначают терапию, чтобы скорректировать найденные в организме отклонения. У больных часто обнаруживаются сопутствующие проблемы в проктологической области. Главное, провести общую терапию и убрать боли.
Классически проводят физиотерапию: грязевые аппликации с тампонами, диадинамические токи, ректальную дарсонвализацию, процедуры с использованием ультразвука, УВЧ-терапию. Если у больного наблюдаются спазмы, то назначают массаж тех зон, микроклизмы. Раствор для них — 0,5% антипирина, далее проводят микроклизмы с маслами. В крайнем случае копчик удаляют (кокцигэктомия).
Профилактика
Пейте минимум 2 л воды в сутки, ешьте овощи и фрукты и предотвратите развитие запоров. Не засиживайтесь за телевизором или у компьютера помногу часов в сутки. Старайтесь много двигаться. Заведите собаку и прогуливайтесь с ней. Обследование раз в году профилактически проходите у гинеколога — женщины и у уролога — мужчины. Не деритесь и не получите опасную травму копчика.
Прогноз
Диагностировать анокопчиковый болевой синдром тяжело, как и лечить. Главное, выяснить боль возникла после какой травмы или от других причин и правильно назначить обширную терапию. Методы лечения при этом применяются самые разнообразные.
Боль в анусе и области ануса – причины ректальной боли

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 25.01.2021
- Время чтения: 1 mins read
Анальная боль, то есть боль в анусе или его окрестностях, – распространенный симптом проктологических заболеваний.
Сама по себе боль может быть острой или хронической, а симптомы очень серьезными из-за богатой сенсорной иннервации этой зоны. Многие триггеры боли также вызывают ректальное кровотечение. Причины боли обычно легко распознать и вылечить простыми методами. Однако существует группа недугов, причины которых до конца не изучены, носят тяжелый характер и их лечение может быть очень сложным. Это так называемые спонтанные жалобы на боль в области заднего прохода и прямой кишки.
Большинство причин боли в анусе – доброкачественные заболевания, не связанные с раком. Но иногда это именно симптом рака прямой кишки. Поэтому в любом случае, почувствовав болевые ощущения, нужно обратиться к проктологу.
Причины боли в прямой кишке
В анальном канале слизистая оболочка толстой кишки нечувствительна к боли, но последняя часть анального канала выстлана кожей. Этот участок плотно иннервируется и очень чувствителен к болевым раздражителям.
Наиболее частая причина боли – геморрой, особенно при воспалении.
Боль в прямой кишке также может быть связана со следующими патологиями:
-
, небольшая анальная рана . Боль острая и может сопровождаться сокращением мышц сфинктерного аппарата, что еще больше ее усиливает и увеличивает ее продолжительность.
- Абсцесс, бактериальная инфекция. Наиболее частыми дополнительными симптомами являются жар и ночная потливость. Боль носит постоянный характер и может со временем усилиться.
- Грибковая инфекция , вызывающая продолжительную, менее сильную боль.
- Опухоль, иногда злокачественная . Вызывает боль, которая со временем усиливается.
- Сокращение мышц таза . Вызывает внезапную боль, которая быстро проходит самостоятельно. , представляющий собой неестественное соединение анального канала с кожей вокруг него. Боль возникает, когда он блокируется, и развивается абсцесс.
- Язва прямой кишки .
- Венерические заболевания , расположенные в анальной области: гонорея, хламидиоз или герпес.
- Дерматологические проблемы с кожей вокруг ануса : псориаз, воспаление. Могут дополнительно вызывать зуд или жжение
Также необходимо помнить о группе заболеваний, не связанных напрямую с анусом, но способных вызывать боль в этой области:
- Причины, связанные с изменением топографии таза . В их числе: неполное выпадение ануса или прямой кишки, перекрут яичника, анальная трещина, пролапс промежности, предыдущие операции на тазе.
- Ортопедические причины . Травма копчика, изменения позвоночника из-за дегенерации пояснично-крестцового отдела, опухоли костей.
- Неврологические причины . Рассеянный склероз, дегенеративное воспаление периферических нервов.
Когда и почему появляется ректальная боль?
Описание силы, характера и времени возникновения боли в прямой кишке и анусе часто помогает проктологу поставить предварительный диагноз.
- Если боль чаще всего возникает при дефекации, в этом случае причиной, скорее всего, является трещина или рана в анальном канале. В этом случае боль уходит, когда акт дефекации закончен.
- Если есть экссудат вокруг ануса, сопровождаемый болью в этой области, вероятно, симптом вызван грибковой инфекцией.
- Если боль постоянная, независимо от стула, она, скорее всего, вызвана абсцессом или инфекцией, иногда геморроем или опухолью.
- Если со временем становится хуже, это может указывать на запущенный геморрой, инфекцию или опухоль.
- Резкая и интенсивная, мешающая сидению боль, возникает на почве абсцесса, мышечного спазма или опухоли.
Расположение боли
Важно обращать внимание и на расположение боли:
- Боль, локализованная в определенном месте анального канала, чаще всего вызвана трещиной заднего прохода. Также может быть небольшая геморроидальная шишка.
- Боль, сопровождающаяся отеком и покраснением, вызвана абсцессом или другим инфекционным заболеванием. Также часто ощущается отек, опухоль.
- Внезапно появляющееся твердое болезненное уплотнение, скорее всего, представляет собой геморрой с узлами.
- Болезненное уплотнение, которое продолжает увеличиваться в течение длительного периода времени, может быть раком
- Боль в коже вокруг ануса может быть вызвана травмой, грибковой инфекцией или чрезмерной гигиеной в этой области.
При боли в прямой кишке, которая не проходит в течение 24-48 часов после применения простых мер, необходимо проконсультироваться с проктологом. Симптомы хронической боли, которые со временем ухудшаются, могут указывать на серьезное заболевание и требуют срочной консультации специалиста.
Кровотечение, сопровождающее боль, чаще всего вызвано трещиной заднего прохода. Свернувшийся геморрой также может вызывать подобные симптомы. Кровотечение и боль, не связанные со стулом, скорее всего, вызваны грибковой инфекцией.
Способы облегчить боль в анальном канале
Очень важно соблюдать диету с высоким содержанием клетчатки и пить много жидкости (около 2 литров в день). Каждый прием пищи должен содержать 25-30 граммов клетчатки.
- Избегайте травм заднего прохода.
- Не используйте мыло для мытья этой области.
- Избегайте царапин.
- Следите за тем, чтобы область заднего прохода не была влажной.
- Нельзя использовать мази и кремы, непрописанные врачом.
Спонтанные болевые синдромы заднего прохода и прямой кишки
Спонтанные болевые синдромы заднего прохода и прямой кишки – это группа симптомов, связанных с дискомфортом в области ануса и часто нарушениями опорожнения кишечника в виде запоров или частых позывов к дефекации. Частоту возникновения отдельных болевых синдромов установить сложно, поскольку обращаются к врачу только некоторые пациенты с тяжелыми симптомами.
Замечено, что спонтанные болевые синдромы диагностируются вдвое чаще у женщин. Возраст пациентов от 10 до 60 лет, большинство случаев приходится на возрастную группу от 20 до 45 лет.
Количество случаев распознавания этих заболеваний значительно увеличилось в последние годы. Это связано с лучшими диагностическими методами и адекватным поведением многих людей, понимающих насколько серьезными могут быть последствия проктологических заболеваний.
Одна из важнейших и одновременно самых сложных проблем, связанных со спонтанными ректальными болевыми синдромами, – это правильный диагноз. Особенно трудно диагностировать и лечить синдромы хронической идиопатической боли в прямой кишке.
При диагностике спонтанных болевых синдромов следует особо подчеркнуть, что такой диагноз может быть поставлен только после очень тщательного клинического анализа и исключения других причин недугов, особенно рака. Пациентам часто приходится проходить: аноскопию , ректоскопию, трансректальное УЗИ, рентген обследуемого участка, а в сомнительных случаях компьютерную томографию или магнитно-резонансную томографию.

Аноскопия
Синдромы ректальной боли – неприятная проблема для пациентов. Иногда обращению к врачу-специалисту предшествуют многолетние недуги. Хотя синдромы хронической анальной и ректальной боли не опасны для жизни, они значительно ухудшают комфорт и физическую форму. Часто боли бывают настолько сильными, что вести нормальный образ жизни невозможно.
Синдромы идиопатической ректальной боли включают: синдром Леватора, кокцигодинию, приступообразную анальную боль.
Синдром Леватор Ани
Синдром леваторов чаще всего поражает женщин. Проявляется болями, повышенным напряжением и дискомфортом в области ануса. Иногда боль поражает также ягодицы и бедра, и является основной причиной обращения к проктологу.
Для этого синдрома характерна хроническая и усиливающаяся боль в сидячем положении . Кроме того, возможны запоры и функциональное недержание кала. Заболевания при этом синдроме возникают в результате сокращения мышцы levator ani, поднимающей задний проход. Факторы, вызывающие его сокращение, остаются неизвестными. У многих пациентов симптомы усиливаются в стрессовых ситуациях. К предрасполагающим факторам относятся: малоподвижный образ жизни, частое и продолжительное вождение, предыдущие травмы, перенесенные операции на органах малого таза.

Боль в сидячем положении при синдроме Леватора
Лечить этот синдром сложно. Один из способов – электрогальваническая стимуляция мышц-леваторов. Кроме того, используются обезболивающие, упражнения для мышц таза и массаж.
Кокцигодиния
Определяется болевым синдромом, возникающим в области копчика. Боли хронические, возникают в положении стоя или сидя. Они часто связаны с радикулитом. Более трех четвертей пациентов – женщины в возрасте от 20 до 45 лет.
В большинстве случаев симптомы кокцидий возникают в результате травмы копчика, в том числе после родовой травмы. Спонтанная кокцигодиния иногда считается психосоматическим заболеванием, часто встречается у больных депрессией. У многих пациентов наблюдается чрезмерная подвижность копчика, растяжение связок или чрезмерное развитие его хрящевой и костной ткани. Фактор, предрасполагающий к этим изменениям, – малоподвижный образ жизни.

Кокцигодиния
Лечение кокцидий может быть консервативным или оперативным. Консервативное лечение является комплексным, частично эмпирическим и включает: постельный режим, физиотерапию (упражнения, массаж копчика и мышц таза), использование смягчителей стула, использование обезболивающих свечей, блокаду крестца и области копчика. У пациентов с депрессией облегчение симптомов кокцидий наблюдалось при применении оптимальных антидепрессантов.
Приступообразная анальная боль
Характеризуется эпизодами внезапной острой боли в заднем проходе, длящейся от нескольких секунд до нескольких минут, чаще ночью. Обезболивание часто достигается с помощью сгибания конечностей в тазобедренных суставах.
Эпизоды повторяются через неравные промежутки времени, а интервалы между приступами могут варьироваться от нескольких часов до нескольких месяцев. Пациенты с приступообразной анальной болью обычно не имеют дисфункции кишечника, хотя есть группа пациентов с запорами.
Синдром поражает 8-14% населения и чаще встречается у мужчин, проявляется в ранней молодости и проходит спонтанно в среднем возрасте.
Этиология синдрома остается неизвестной. Известен фактор, предрасполагающий к боли – это стресс. Лечение приступообразной анальной боли обычно эмпирическое, симптоматическое и, как правило, консервативное.
Что делать если болит при геморрое копчик
Синдром мышцы, поднимающей задний проход, включает в себя неоднородный набор болезненных состояний (боль, давление, дискомфорт, жжение) в прямой кишке, крестце и/или анокопчиковой области, который часто усугубляется при длительном пребывании в положении сидя или стоя и не связан с видимыми патологическими изменениями.
Однако данное состояние изначально может провоцироваться местными заболеваниями, а затем протекать в виде самостоятельного болевого синдрома.
Синонимы: хроническая прокталгия, спазм леватора, пуборектальный синдром, синдром грушевидных мышц, тазовая миалгия напряжения, кокцигодиния.
Определение в соответствии с Римскими критериями III: три обязательных критерия (предпочтительно, но не обязательно продолжительностью >3 месяцев):
• Хроническая или рецидивирующая ноющая боль в прямой кишке.
• Длительность эпизодов > 20 минут.
• Исключены другие причины боли в прямой кишке.
а) Эпидемиология. Точная заболеваемость неизвестна; приблизительная – 3-6% среди взрослых, из которых только одна треть обращается за врачебной помощью.
б) Симптомы. Дискомфорт в области заднего прохода и прямой кишки, иногда с иррадиацией в ягодичные мышцы и нижние конечности => тупая боль, ощущение постоянного давления в прямой кишке («раздувающийся шарик») или тяжести, иногда чувство жжения. Возможно ухудшение при дефекации.
в) Дифференциальный диагноз:
• Анальная трещина, тромбированный наружный геморроидальный узел, абсцесс и свищи, простатит, кокцигодиния, прокталгия, ВИЧ-ассоциированная язва, новообразования (рак, меланома, лейкемия, лимфома и т.д.), ишемия, ВЗК, криптит.
г) Патоморфология. Видимые патологические изменения отсутствуют.
д) Обследование при синдроме мышцы поднимающей задний проход
Необходимый минимальный стандарт:
• Анамнез: начало/характер симптомов, отсутствие специфических симптомов (пролапс, узлы/шишки, кровотечение, лихорадка/озноб и т.д.)? Предшествующие обследования и лечение? Характер кала и дефекации? Эмоциональное состояние: психологическое страдание, напряженность, тревожность?
• Клиническое обследование, включая аноскопию/ректороманоскопию: отсутствие любых зон болезненности в аноректальной области, за исключением болезненности в боковых отделах: болезненность мышц леватора => локальное надавливание пальцем провоцирует у больного дискомфорт.
• Ограниченное/полное исследование толстой кишки в соответствии с общими руководствами по скринингу.
Дополнительные исследования (необязательные):
• Анофизиологические исследования, включая баллонный тест и ЭМГ.
• Дефекография.
е) Классификация:
• Синдром мышцы, поднимающей задний проход.
• Неспецифическая функциональная аноректальная боль (отсутствие болезненности леватора).
ж) Лечение без операции синдрома мышцы поднимающей задний проход:
• Поддержание регулярного стула (дополнительная клетчатка, прием жидкости, препараты, размягчающие стул и т.д.).
• Теплые сидячие ванночки => общее расслабление и релаксация мышц тазового дна.
• Физиотерапия, тренировка обратной биологической связи, пальцевой массаж мышцы, поднимающей задний проход.
• Электростимуляция: напряжение с низкочастотным колебанием => вызывает сокращение мышечных пучков и их утомление => прерывание и десенсибилизация циклических мышечных спазмов.
• Миорелаксанты: гиосциамин, нитроглицерин местно, блокаторы кальция.
• Акупунктура?
• Неясная эффективность инъекций ботулинотоксина А.
• Психотерапия?
з) Операция при синдроме мышцы поднимающей задний проход
Показания – операция не показана.
Хирургический подход – не применим.
и) Результаты. Сочетанные меры позволяют достичь улучшения в 50-75% случаев.
к) Наблюдение и дальнейшее лечение. Повторный осмотр больного через 4-6 недель после начала лечения.
Учебное видео анатомии диафрагмы таза, промежности, мочеполовой диафрагмы

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Боль в копчике при геморрое: причины, методы лечения
Основной и самый неприятный симптом геморроя – боль. На начальных этапах заболевания пациенты жалуются на боли только во время акта дефекации, но с прогрессированием геморроя ощущения становятся постоянными. Боль при геморрое может отдавать в поясницу, во внутреннюю поверхность бедра, а иногда даже болит копчик при геморрое, также болит низ живота при геморрое.
Почему возникает при геморрое боль в копчике, окончательно выяснить так и не удалось. Мнения специалистов здесь расходятся: одни считают, что болеть копчик при геморрое априори не может, а другие связывают это с особенностями иннервации малого таза. Попытаемся разобраться с вопросами: почему болит, где болит, куда отдает и как с этим бороться?

Боль при геморрое может отдавать в поясницу.
Анатомия и физиология малого таза
Перед тем как приступить к вопросу, может ли болеть копчик, рассмотрим особенности строения малого таза, пути его иннервации и кровоснабжение.
Все нервы и сосуды малого таза проходят через массу мышц. Кровь нормально циркулирует в том случае, если мышечный аппарат таза нормально функционируют. Сокращенные мышц сдавливают сосуды, и кровь из них выталкивается, а наполнение вен происходит в фазу расслабления мышечных волокон. Поэтому важно тренировать тазовое мышечное дно.
Малоподвижный образ жизни приводит к слабости тазового дна, а это, в свою очередь, нарушает кровоток в сосудах.
К мышцам подходят не только сосуды, но и нервные волокна, которые регулируют работу тазовых органов. Нервы инициируют сокращение мышц, а те – активизируют кровоток.
При нарушении иннервации мышц происходит переполнение кровью венозных сосудов таза, что способствует геморрою.
Тазовое сплетение нервных волокон регулирует работу органов малого таза. Это сплетение образуется ветвями межбрыжеечного сплетения и крестцовых симпатических волокон тазовых парасимпатических нервов и узлов.

Так как крестцовое и тазовое нервные сплетения связаны между собой, то при поражении прямой кишки может болеть в области крестца и копчика.
Так как крестцовое и тазовое нервные сплетения связаны между собой, то при поражении прямой кишки может болеть в области крестца и копчика.
Виды геморроя
Геморрой делят на три вида, в зависимости от локализации геморроидальных узлов. Различают внутренний, наружный и комбинированный геморрой.
Причины и патогенез общие у всех видов геморроидальных узлов. Но симптомы болезни отличаются.
Более болезненный – внутренний геморрой. Боль при этом виде геморроидального процесса «во всю мочь» отдает в копчик, крестец, низ живота, спину и т. д. Также при внутреннем геморрое наблюдаются осложнения, такие как выпадения и ущемление геморроидальных узлов, их некроз и тромбоз, свищи прямой кишки.
Для наружного геморроя характерно наличие воспаленных геморроидальных узлов в области заднего прохода, которые также болят, кровят, зудят, а иногда трескаются, травмируются, некротизируются и тромбируются.

Для наружного геморроя характерно тромбирование.
Болевой синдром при геморрое и копчик: механизм возникновения
Геморрой – это заболевание с постепенным и часто незаметным началом. Первый признак болезни – дискомфорт в заднем проходе или копчике, который не все замечают или относятся к этому несерьезно.
К болям в копчике как при геморрое, так и в случае нормального состояния могут привести следующие факторы:
- травмы таза;
- длительное пребывание в сидячем положении;
- тяжелый физический труд и подъем тяжестей;
- ожирение;
- нетрадиционный половой акт;
- запор;
- беременность и естественные роды.
Интересно! Третья часть молодых мам на протяжении 2-3 недель после родов жалуются на болевые ощущения в копчике, когда они сидят. В большинстве случаев боль проходит самостоятельно.
Но если боли в копчике продолжаются длительный период времени, следует обратиться к акушеру-гинекологу, а он уже решит, требуется ли вам консультация других специалистов.
Как говорилось ранее, головной мозг по нервным волокнам направляет импульсы к мышцам, которые сокращаются и сдавливают венозные сосуды. Таким образом кровь выталкивается из вен.
При нарушениях иннервации и работы мышц кровь застаивается в геморроидальных венах, которые расширяются и деформируются – происходит образование геморроидальных узлов.
При малоподвижном образе жизни мышцы таза постепенно теряют свой тонус и даже атрофируются. Недостаток их функций пытаются компенсировать крестцовые мышцы. Постоянно перенапряжение этих мышц головной мозг расценивает как боль в копчике, крестце или пояснице.
Характеристика боли в копчике
Кокцигодиния – это копчиковый болевой синдром, который чаще наблюдается у рожавших женщин во время сидения, при резкой смене положения тела, а также при запоре, опорожнении кишечника, половом акте.
Наличие послеродового геморроя повышает риск возникновения кокцигодинии. Боль, возникшая из-за воспаления геморроидальных узлов, отдает в копчик.
Болевой синдром при геморрое, отдающий в копчик, имеет постоянный тянущий характер, а также нарастает во время опорожнения кишечника.

Болевой синдром при геморрое, отдающий в копчик, имеет постоянный тянущий характер, а также нарастает во время опорожнения кишечника.
Лечение болей в копчике при геморрое
В данном случае боль в копчике связана с наличием геморроидальных узлов. Поэтому избавиться от кокцигодинии можно, только вылечив геморрой. Кроме этого, нужна и симптоматическая терапия, которая уменьшит и устранит боль в копчике.
Но, к сожалению, геморрой – это хронический процесс, который можно залечить, а не вылечить. Поскольку геморрой не лечится, то нужно уделить должное внимание укреплению мышц тазового дна с помощью лечебной физкультуры, гимнастики, йоги и т. д.
Симптоматическая терапия болей в копчике
Чтобы уменьшить боль, избегайте длительного сидения. Если же ваша профессиональная деятельность связана с длительным пребыванием в сидячей позе, то старайтесь делать двигательные разминки по 5-10 минут через каждые 2 часа.
Отличным обезболивающим эффектом обладают следующие медикаментозные средства:
- свечи от геморроя (Релиф, Прокто-Гливенол, Анестезол, Нео-Анузол, Постеризан и другие);
- мази и гели от геморроя (Релиф, Проктозан, Ауробин, Проктоседил, Нефлуан и другие);
- таблетки (Ибуклин, Найз, Нимесил, Пенталгин и другие).
При выраженных болях в копчике, которые значительно нарушают состояние пациента, проводятся новокаиновые блокады в область копчика.
Патогенетическая терапия болей в копчике при геморрое
Боль в копчике при геморрое связана со слабостью мышц тазового дна, которая возникает из-за недостаточной физической нагрузки. Поэтому лечебная физкультура и гимнастика будут тренировать мышцы таза, и, соответственно, устранять боль в копчике.
Тренировать мышцы таза можно эффективно с помощью гимнастического комплекса Кегеля, а также следующих несложных упражнений:
- Для этого упражнения вам понадобится резиновый мяч и гимнастический коврик. Упражнение выполняется в положении лежа на спине. Положите мяч между стоп и сожмите его на 7-8 секунд, после чего расслабьтесь. Выполните 8-10 повторений.
- Лежа на спине с согнутыми ногами в коленных и тазобедренных суставах, расположите мяч между колен и сожмите его на 7-8 секунд, после чего расслабьтесь. Повторите упражнение 8-10 раз.
- Упражнение выполняется без мяча. Положение тела прежнее, ноги сведите вместе. Поднимите вверх таз и задержитесь так на 7-8 секунд, после чего опуститесь на пол. Выполните упражнение 8-10 раз.
Народные методы борьбы с болью в копчике при геморрое
Существуют и некоторые народные методы лечения боли в копчике при геморрое:
- смазывание геморроидальных узлов мазью Вишневского;
- йодная сетка на область копчика;
- компресс на копчик из настойки, которая состоит из этилового и камфорного спирта, йода и 50%-го раствора Анальгина;
- нанесение на геморроидальные узлы и область копчика мазей на основе мумие;
- компрессы на копчик из травяных отваров, например, ромашки, почечуйной травы, коровяка, алоэ;
- теплые или прохладные ванночки с отварами чеснока, луковой шелухи, календулы или зверобоя;
- микроклизмы с отварами ромашки, семян льна, листьев земляники, полыни или ромашки.
Любое народное средство имеет свои противопоказания и может вызывать побочные эффекты у пациентов, поэтому их применение должно быть согласовано с лечащим врачом.
В большинстве случаев боли в копчике не связаны с геморроем, а вызываются тесной одеждой, патологией костей таза, травмами, ущемлением нервов, болезнями мочеполовой системы. Но если боль в копчике все-таки вызвана геморроем, то следует уделить должное внимание лечению первопричины, а также лечебной физкультуре и гимнастике.
Кокцигодиния
Кокцигодиния – заболевание, при котором постоянно присутствуют или регулярно возникают болевые ощущения разной степени интенсивности в копчике, области прямой кишки и анального отверстия. При этом не удается обнаружить никаких органических отклонений от нормы, что свидетельствует о невралгической природе болевого синдрома.

У женщин кокцигодиния диагностируется в 3 раза чаще, чем у мужчин, что обусловлено особенностями строения органов малого таза. Причем чаще всего заболевание возникает у людей 40–50 лет.
Причины развития кокцигодинии
Основной причиной возникновения кокцигодинии является ущемление или травмирование нервов в области крестца и копчика. Подобное может быть даже следствием длительного сидения на твердой поверхности, за рулем автомобиля, особенно с упором на копчик. Особенная нагрузка на него приходится при сидении в позе с подтянутыми к животу ногами. Многие именно в такой позиции проводят большое количество времени перед телевизором, что становится предпосылкой для возникновений нейродистрофической кокцигодинии.

Также причиной развития болевого синдрома может становиться остеохондроз, в особенности пояснично-крестцового отдела, и травмы крестцово-копчикового отдела:
- переломы;
- растяжение связок;
- ушибы;
- травмы мягких тканей.
Они возникают в результате падения с высоты на ягодицы или прямого удара в область копчика тяжелым предметом. На фоне полученных травм, развития воспалительных процессов и развивающейся в результате этого ишемии в надкостнице возникают функциональные и морфологические изменения, нередко присоединяется миозит. В результате появляются стойкие боли.
При отсутствии грамотного лечения образованная соединительной тканью наружная оболочка копчика начинает утолщаться и склерозироваться. Постепенно остеогенные клетки надкостницы изменяются, развивается отечность и сдавление капилляров, что приводит к формированию очагов патологического костеобразования. В таких случаях диагностируют травматическую кокцигодинию.

Также боль в копчике может возникать на фоне формирования кисты на нем. Длительное время новообразование существует незаметно для больного. Но по мере роста оно начинает сдавливать окружающие ткани или происходит инфицирование его жидкого содержимого. Это запускает цепочку воспалительных реакций и требует немедленной медицинской помощи.
Нередко причины возникновения болей в копчике кроются в развитии изменений и болезней органов малого таза, что становится причиной возникновения ложной кокцигодинии. У женщин в качестве таковых может выступать:
- эндометриоз;
- кисты яичника;
- аномальное положение матки;
- беременность и роды.
Также боли в копчике могут ощущаться при колитах, наружном и внутреннем геморрое, анальных трещинах, проктите и парапроктите, а у мужчин и при заболеваниях предстательной железы. Ведь аденома простаты и патологи мочевого пузыря так же способны провоцировать боли в копчике.

Ожирение тоже не способствует укреплению здоровья. Повышенная нагрузка на позвоночник и копчик в частности приводит к увеличению риска его повреждения или вывиха, что и станет причиной возникновения болевого синдрома.
Предпосылками для развития кокцигодинии служат:
- синдром Бехтерева;
- наличие новообразований разной природы в области таза;
- системные заболевания соединительной ткани, в частности ревматоидный артрит;
- хронические запоры;
- перенесенные ранее операции в области органов малого таза, провоцирующие формирование грубых рубцов мягких тканей;
- слабость мышечно-связочного аппарата.
В трети всех случаев определить причины возникновения болей в копчике не удается, поскольку любые органические нарушения отсутствуют, а травм не наблюдалось. Тогда говорят об идиопатической кокцигодинии. Считается, что она является следствием поражения соответствующих нервных сплетений, что приводит к развитию болевого синдрома и нарушению оттока венозной крови.
Виды и симптомы кокцигодинии
Основным симптомом заболевания является ноющая, тянущая, иногда жгучая и резкая боль в копчике, возникающая при сидении или продолжительном стоянии. Боли склонны усиливаться в момент подъема из сидячего положения и затем постепенно уменьшаться. Она появляется в области копчика и может отдавать в близлежащие органы. Болевой синдром усиливается при физических нагрузках, кашле, чихании, наклонах или непосредственном надавливании на копчик, а в области ниже поясницы постоянно присутствует давление или чувство тяжести.
При сильных приступах боли возникает потливость и бледность кожи. Иногда они провоцируют возникновение синдрома раздраженного кишечника. Это сопровождается диареей, рвотой, нарушениями работы органов брюшной полости и органов малого таза, дискомфортом внизу живота. Это может провоцировать раздражительность, проблемы со сном, повышенную утомляемость и снижение работоспособности.

Провокаторами приступов могут выступать:
- смена времени года;
- физическая усталость;
- психологическая нагрузка;
- обострение хронических заболеваний;
- переохлаждение;
- повторные травмы;
- гинекологические или ректальные осмотры.
В тяжелых случаях боли могут достигать такой выраженности, что человек практически неспособен согнуть ноги в тазобедренных суставах, развести ноги в стороны или приседать, а также нарушается походка.

Если заболевание развивается на фоне травмы, диагностируют первичную форму кокцигодинии. В таких ситуациях боли возникают сразу же после удара и исчезают через несколько дней. Спустя несколько недель или месяцев они возвращаются, но больной редко может связать их появление с произошедшей травмой.

В случаях, когда причиной ее возникновения стали гинекологические, урологические, проктологические нарушения, кокцигодиния является вторичным заболеванием.
В течение кокцигодинии боли могут преобладать в разных областях. Они могут наблюдаться также в ягодицах, области промежности, анального отверстия и в прямой кишке. В любом случае кокцигодиния отрицательно сказывается на качестве жизни человека. Она вызывает:
- боли во время дефекации, что заставляет человека стараться как можно реже испражняться, следствием чего становятся запоры;
- снижение качества и регулярности сексуальной жизни, поскольку интимная близость провоцирует усиление болей в копчике;
- снижение социальной активности, так как больной не может долго сидеть и вынужден отказываться от посещений массовых мероприятий или даже менять род трудовой деятельности.
Боль в копчике у ребенка
Кокцигодиния у детей – довольно редкое явление. Хотя в последние годы отмечается тенденция к увеличению частоты появления болей в копчике у подростков. Это обусловлено склонностью проводить много времени за компьютером или с другими гаджетами, низким уровнем физической активности и неправильным питанием. Травмы, а также другие заболевания, могут являться одной из причин появления болей в копчике.
Диагностика и лечение кокцигодинии у детей проводится так же, как и у взрослых. Причем в зависимости от показаний для устранения болей могут применяться как консервативные, так и хирургические методы лечения.
Диагностика
При возникновении болей в копчике, прямой кишке и половых органах следует получить консультацию невролога, проктолога или гинеколога. Благодаря визуальному и ручному осмотру специалист сможет обнаружить признаки органических заболеваний и назначить дополнительные методы исследований: УЗИ, колоноскопию, лабораторные анализы и т. д.
В результате удается обнаружить или исключить опухоли, геморрой, простатит, уретрит и ряд других заболеваний, для которых характерна боль в копчике и промежности. Если подобные патологии не обнаружены, больного направляют на рентген или КТ позвоночника, результаты которого позволяют диагностировать кокцигодинию.

Лечение кокцигодинии
Лечение боли в копчике включает мероприятия, направленные на улучшение состояния пациента и устранение причин, приведших к их появлению. Эффективность терапии зависит от правильности определения причин возникновения заболевания. Пациентам с болями в копчике назначаются:
- медикаментозная терапия;
- физиотерапия;
- ЛФК;
- диета.
В части случаев консервативная терапия оказывается безрезультатной, и людей продолжают донимать мучительные боли в копчике. В таких ситуациях, а также при наличии переломов, рекомендовано хирургическое лечение кокцигодинии. Современные методы нейрохирургии позволяют проводить полноценные операции, практически не травмируя здоровые ткани и получать превосходные результаты. Они отличаются минимальным риском, а также быстрым и легким периодом восстановления.
Медикаментозная терапия
Целями медикаментозной терапии являются уменьшение болевого синдрома, улучшение состояния костной и хрящевой ткани, нервной проводимости, устранение воспалительного процесса и повышение качества перистальтики. Поэтому пациентам назначаются:
- НПВС в виде таблеток, средств для наружного применения;
- миорелаксанты;
- хондропротекторы;
- витамины группы В;
- слабительные средства.
При сильном болевом синдроме проводятся новокаиново-спиртовые и лидокаиновые околокопчиковые блокады. Для ее выполнения больной должен лечь на правый бок и подогнуть ноги. Кожа в области крестца и копчика обрабатывается раствором антисептика, например, раствором Люголя. Медсестра вводит указательный палец левой руки в прямую кишку больного. Это обеспечивает точность выполнения блокады.
Непосредственно укол анестетика делается длинной иглой, вводимой по средней линии между задним проходом и верхушкой копчика. Меняя направление иглы, раствор анестетика вводится вокруг всего копчика, но особое внимание уделяется его передней части. При необходимости блокаду повторяют через 10–15 дней.

Обязательно проводится терапия обнаруженных гинекологических, урологических и проктологических заболеваний. Ее характер подбирается индивидуально в зависимости от вида имеющегося нарушения, возраста пациента и его общего состояния.
Физиотерапия
Методы физиотерапевтического лечения способствуют улучшению состояния больного и повышению эффективности медикаментозного лечения. Они включают сеансы:
- электрофореза;
- УВЧ-терапии;
- ректальной дарсонвализации;
- диадинамических токов;
- лазеротерапии;
- лечебного массажа;
- иглорефлексотерапии;
- парафиновых аппликаций.
Процедуры проводятся курсами по 10–15 сеансов.
Лечебная гимнастика положительно сказывается на состоянии пациента. Регулярные занятия по индивидуально составленному плану способствуют уменьшению болей и нормализации кровотока в органах малого таза.
Диета
Всем пациентам с целью повышения качества пищеварения назначается диета. Ее соблюдение позволяет устранить запоры и дискомфорт при дефекации, что положительно сказывается на самочувствии больного.
В рационе должны преобладать овощные блюда, отварное нежирное мясо и рыба, а также каши и цельнозерновые продукты. В меню можно включать кисломолочную продукцию, кислые фрукты, компоты, зелень и растительные масла.
Отказаться придется от жареной, жирной пищи, газированных напитков и алкоголя. Предпочтение отдается блюдам, приготовленным на пару или запеченным в духовке, хотя также допускается употребление отварной пищи.
Хирургическое лечение боли в копчике
Показаниями к проведению операции на копчике являются:
- выраженный болевой синдром, не поддающийся устранению посредством консервативной терапии;
- патологическая подвижность копчика, что типично для его вывихов или переломов;
- кистозное новообразование на копчике.
До недавнего времени при переломах копчика или неэффективности консервативной терапии лечение кокцигодинии осуществлялось только путем открытой операции, в ходе которой восстанавливалась анатомия копчика или проводилось его удаление. Такое хирургическое вмешательство носит название кокцигэктомии и сопряжено с рисками травмирования нервных структур, крупных кровеносных сосудов и развития ряда других осложнений.
Сегодня альтернативой методу является радиочастотная абляция, отличающаяся минимальной травматизацией тканей, быстротой и легкостью восстановления, а также минимальным количеством интраоперационных рисков.
Кокцигэктомия
В ходе операции удаляется не только деформированный копчик, но и участки нервов. Также хирург рассекает сухожилия спазмированных мышц, что в комплексе приводит к устранению болевого синдрома.
Операция проводится путем удаления копчика от Со1 к последнему копчиковому позвонку (антеградное удаление) или в обратном порядке (ретроградное удаление). Методики отличаются видом созданного доступа.
Так, ретроградная операция выполняется из продольного доступа, который делают параллельно межягодичной складке на расстоянии пары сантиметров от анального отверстия. Такой подход предполагает высокий уровень повреждения мягких тканей и сопряжен с развитием достаточно большого количества послеоперационных осложнений и тяжелым восстановительным периодом. Одним из самых опасных последствий кокцигэктомии, проведенной ретроградным доступом, является повреждение наружного сфинктера и оболочек прямой кишки.
Кокцигэктомия антеградным методом осуществляется через сформированный вблизи крестцово-копчикового сочленения доступ. Нейрохирург выполняет разрез продольно или поперечно, не задевая межъягодичную складку. В результате врач получает возможность удалить копчик целиком вместе с надкостницей или частями.
На первом этапе осуществляется рассечение крестцового-копчиковой связки и удаление диска S5–Cо1. После этого последовательно удаляют позвонки копчика по принципу разборки столбика монет, начиная с Со1.
Но в результате удаления копчика на его месте формируется прямокишечно-копчиковая ямка, в которой скапливается кровь и экссудат. Это создает веские предпосылки для возникновения гематомы, серомы или присоединения инфекции, что впоследствии приводит к возникновению абсцесса. Предпринимаются разные попытки закрыть образовавшийся дефект собственными тканями пациента, но это только незначительно уменьшает риск развития осложнений.
Таким образом, кокцигэктомия – довольно травматичная операция. Поэтому по возможности от нее стараются отказаться в пользу радиочастотной абляции.
Радиочастотная абляция (РЧА) при кокцигодинии
Радиочастотная абляция – малоинвазивный метод лечения заболеваний позвоночника, широко применяющийся в современной нейрохирургии с целью устранения сильных болей. Он обеспечивает получение длительно сохраняющегося эффекта за счет устранения пути передачи болевого импульса от места раздражения к ЦНС.
Суть радиочастотной абляции заключается во введении в тело пациента непосредственно в область прохождения нерва проблемой зоны длинной проводниковой иглы. Ее погружение контролируется посредством ЭОП.

Сквозь иглу погружается повреждающий электрод, который имеет оголенный рабочий конец. С другой стороны копчика устанавливают индифферентный электрод. Первый подключают к радиочастотному генератору, который поддерживает требуемое напряжение. В результате на рабочий конец активного электрода подается электрический ток, требуемую частоту которого выбирают индивидуально. Таким образом, между двумя электродами формируется электрическое поле, что создает тепловую энергию, под действием которой происходит разрушение нервных волокон, провоцирующих возникновение болевого синдрома.
После завершения РЧА в область копчика вводится раствор местных анестетиков и гидрокортизона. Только после этого проводниковая игла удаляется из тела пациента, а оставшиеся проколы закрываются стерильной повязкой.
После операции пациенты могут уже через 2 часа самостоятельно передвигаться и возвращаться к повседневным обязанностям.
Единственным ограничением после нее является необходимость отказаться от подъема тяжелых предметов и приседаний. Таким образом, радиочастотная абляция представляет собой операцию одного дня, которая при минимальном количестве рисков способна надолго решить проблему болевого синдрома.

Но радиочастотная абляция при кокцигодинии не может быть проведена при:
- локальном или генерализованном инфекционном процессе;
- геморрагическом диатезе;
- беременности.
Возможные осложнения и последствия
От своевременности начала и правильности подбора терапии во многом зависит исход заболевания. Если игнорировать боль в копчике и пренебрегать медицинской помощью, это может привести к возникновению таких нежелательных явлений, как:
- хронические запоры;
- хронические заболевания органов малого таза;
- снижение работоспособности;
- выраженные боли при сексуальных контактах;
- болезненность эрекции;
- импотенция.
Таким образом, кокцигодиния представляет собой довольно проблемное заболевание, существенно отравляющее жизнь человеку, но не грозящее инвалидностью и смертельным исходом. Тем не менее оно провоцирует возникновение существенных ограничений в повседневной жизни и способно приводить к стойкой депрессии. Поэтому стоит внимательно относиться к причинам появления болей в копчике и сразу принимать меры для их устранения, например, с помощью радиочастотной абляции. Как показывает практика, именно этот метод дает наилучший результат в кратчайшие сроки и не связан с серьезными рисками ухудшения состояния.
Кокцигодиния – симптомы и лечение
Что такое кокцигодиния? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гавриловой Т. А., проктолога со стажем в 14 лет.
Над статьей доктора Гавриловой Т. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Кокцигодиния, или анокопчиковый болевой синдром — это группа заболеваний, объединённых таким симптомом, как боль в заднем проходе, области промежности и копчике, которая может иррадиировать в крестец, ягодицы и половые органы. Эти боли могут беспокоить человека в течение всей жизни, временно пропадая и возвращаясь. Заболевание часто является хроническим.
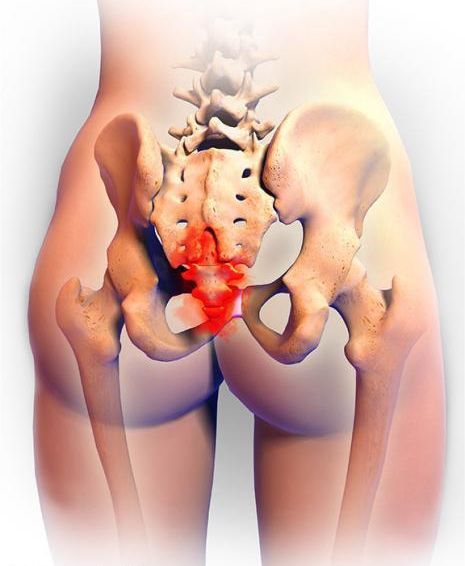
Копчик — самый нижний конечный фрагмент позвоночника. Он представляет собой слияние 4-5 позвонков, прикреплённых к крестцовому отделу посредством хрящевого диска. Особенностью это соединения является отсутствие между позвонками желеобразной структуры — пульпозного ядра. Поэтому в норме движение в суставе отсутствует, а основная причина проявлений болей при данном заболевании — повреждение, ущемление нервов, расположенных в копчиковой и крестцовой зоне.
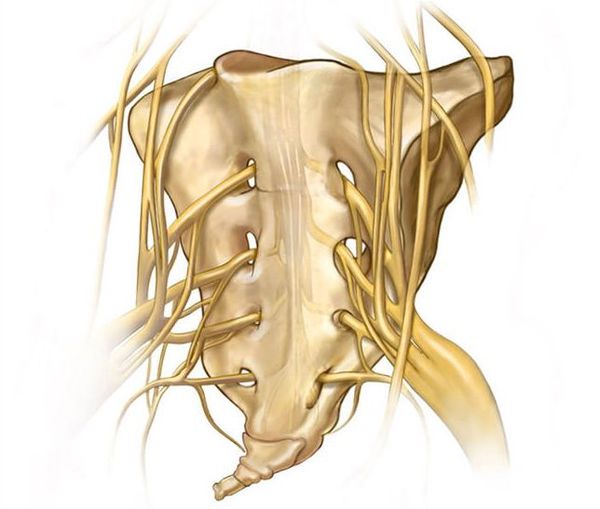
Характер причин данной патологии до сих пор неточен [1] . Пусковыми механизмами кокцигодинии могут быть:
- опухолевый процесс в крестцово-копчиковой области: метастазы опухоли , первичный рак, доброкачественные опухоли по типу хондромы, пресакральная киста;
- роды, осложнённые крупным плодом;
- ортопедические дефекты малого таза: врождённые патологии развития спинного мозга (незарастание дужки позвонка, дисплазия тазовых костей), а также приобретённые, т. е. посттравматические;
- ишемизация (уменьшение кровоснабжения) копчикового, пресакрального нервного сплетения;
- артрит, остеохондроз , возникновение кальцификатов (отложений солей кальция) в крестцово-копчиковом сочленении [5] ;
- воспалительные процессы в пространстве малого таза: проктиты, уретриты , простатиты , сальпингоофориты (воспаление яичников и маточных труб );
- хирургическое вмешательство на органах малого таза и промежности [2] .
Выделяют также идиопатическую кокцигодинию, т.е. не связанную с другими патологическими состояниями. Важную роль в её возникновении играет эмоциональное напряжение и стрессы.
Кокцигодиния чаще встречается у женщин, что можно объяснить гендерными особенностями строения (широкий таз и большая его ротация), а также детородными функциями (осложнённые роды). Она часто сочетается с заболеваниями органов малого таза, такими как простатит, эндометриоз , цистит и др. Данные пациенты длительное время наблюдаются у уролога, гинеколога, проктолога и хирурга.
Часто боли возникают у людей, вынужденных длительное время находиться в положении сидя: бухгалтеров, программистов, офисных работников. Это связано с дегенеративными изменениями и статической деформацией копчика.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы кокцигодинии
Проявляется кокцигодиния болевым синдромом тупого, ноющего, распирающего, тянущего, монотонного характера в области копчика с иррадиацией в ягодицы, промежность, половые органы и крестец. Сила боли может меняться в зависимости от положения тела больного: усиливается при положении сидя (особенно на жёсткой поверхности), уменьшается при ходьбе, проявляется порой в положении лёжа, в ночное время, при чихании, кашле, физических нагрузках, занятиях спортом или сексе. Часто проявляется при дефекации в связи с растяжением ампулы прямой кишки газами и каловыми массами. Иногда пациент испытывает временное облегчение после опорожнения кишечника [3] .
Больной становится осторожным в движениях, в положении сидя чаще перемещает вес тела на одну ягодицу, передвигается плавно. Такие изменения при нагрузке на мышцы и суставы влекут за собой сколиотические изменения позвоночника, деформацию суставов, перенапряжение мышц.
Из-за постоянного болевого синдрома меняется и настроение человека, появляется страх, депрессия , раздражительность, бессонница , утомляемость, снижение трудоспособности. Нередко проявление болей сопровождается вегетативными реакциями: повышением потоотделения, периферическим приходящим ангиоспазмом (спазмом сосудов), диареей, рвотой.

Заболевание носит хронический характер, обострения провоцируются стрессовыми ситуациями, общим переохлаждением, чрезмерной или непривычной физической нагрузкой. Существует сезонность заболевания.
Патогенез кокцигодинии
Слово “копчик” происходит от древнегреческого слова “κόκκυξ” — “кукушка”, что говорит о его клювовидной форме. Ранее в области копчика был хвост, с помощью которого человек мог цепляться за ветви. Также хвост служил органом равновесия, с его помощью распределялась нагрузка на кости и мышцы таза. Человеческие эмбрионы до сих пор на определённом этапе развития имеют хвост, который потом перестаёт выступать над поверхностью тела.
Основные роли копчика:
- Крепление мышц и связок, которые принимают участие в работе органов малого таза: мочевого пузыря, влагалища, прямой кишки, матки, предстательной железы. К ним относятся прямокишечно-копчиковая, крестцово-седалищная связки, несколько крестцово-копчиковых связок, копчиковая мышца, мышца, поднимающая анус, волокна ягодичной мышцы, элементы тазового апоневроза. Опосредовано копчик связан с твёрдой мозговой оболочкой, а непарный вегетативный ганглий расположен на уровне крестцово-копчикового соединения.
- Крепление ягодичных мышц, которые участвуют в разгибательно-сгибательном движении, подвижность тазобедренных суставов.
- Участие в родовом процессе женщины: расхождении тазового дна и формировании родового пути.
- Опора для позвоночного столба.
Особенностью крестца и копчика является губчатое строение их костной ткани. Она состоит из разнонаправленных костных пластинок с обильным кровоснабжением. Это строение обеспечивает лёгкость конструкции, поддерживающей все органы малого таза.
Боли в копчике возникают при спастических и тонических изменениях в мышцах малого таза. Происходит это из-за патологии крестцово-копчикового сплетения, изменений в области суставов, мышц и костей. Часто это связано с прежним травмированием, которое ведёт к развитию фиброзных процессов (образованию рубцов) и миозиту леваторов — мышц, поднимающих задний проход [4] . Данные изменения провоцируют причины, указанные выше:
- крупный плод во время родов травмирует крестцово-копчиковый сустав;
- ортопедические дефекты малого таза приводят к изменению осевой нагрузки скелета;
- нарушение кровоснабжения копчикового, пресакрального нервного сплетения ведёт к спастическим и тоническим изменениям мышц малого таза;
- появление остеохондроза и кальцификатов в крестцово-копчиковом соединении ведёт к нарушению мобильности [5] ;
- воспаление в области малого таза ведёт к нервальным раздражениям и тоническим реакциям в мышцах малого таза. Появляется гипертонус мышц, триггерные точки;
- операция, связанная с органами малого таза или промежности, может привести к фиброзу и, как следствие, кокцигодинии.
Существует процент пациентов, у которых появление анокопчикового болевого синдрома не связано ни с одним из перечисленных патогенетических процессов. В связи с этим вопрос проявления кокцигодинии до сих пор актуален, а этиопатогенитические факторы изучены не полностью.
Классификация и стадии развития кокцигодинии
Единой классификации кокцигодинии на сегодняшний день не существует. Мы рассмотрим самые распространённые из них.
Аминев А. М. в 1969 году составил классификацию кокцигодинии, основанную на причинах её возникновения [11] . Он выделил четыре группы заболевания:
- идиопатическая кокцигодиния — нет чёткой связи с патологическими процессами в тканях в области крестца и копчика;
- посттравматическая кокцигодиния — падения на копчик, переломы, смещение;
- вторичная кокцигодиния — связана я воспалительными процессами в органах малого таза;
- спинальная кокцигодиния — возникает при поражениях в спинном мозге и его оболочках.
Через шесть лет Перов Ю. А. предложил классификацию, которая стала пользоваться большей популярностью, особенно среди врачей общей практики [4] . Он также разделял болезнь по этиопатогенетическим признакам:
- травматическая кокцигодиния — возникает при падении на копчик, переломах, смещениях;
- воспалительно-токсическая кокцигодиния — является следствием воспаления органов малого таза;
- нейродистрофическая кокцигодиния — проявляется при поражениях в спинном мозге и его оболочках;
- идиопатическая кокцигодиния — нет чёткой связи симптомов болезни с патологическими процессами в тканях крестцово-копчиковой области.
Антадзе А. А. в 1986 году структурировал данное заболевание по-иному, предложив объединить некоторые группы причин:
- нейродистрофическая кокцигодиния — является последствием травм, остеохондроза, врождённых пороков развития;
- воспалительно-токсическая кокцигодиния — разнообразные патологические процессы, протекающие в органах малого таза;
- сосудистая кокцигодиния — возникает при ишемизации, атеросклерозе , сахарном диабете;
- идиопатическая кокцигодиния — нет чёткой связи с патологическими процессами в тканях крестцово-копчиковой области [4] .
Существенных отличий в предложенных классификациях нет. В настоящее время доктор на своё усмотрение определяет, какой из них пользоваться.
Осложнения кокцигодинии
Частота осложнений при кокцигодинии составляет не более 5 % [4] . Длительный ноющий болевой симптом заставляет пациентов обращаться за медицинской помощью, не доводя ситуацию до пика. Однако на фоне доминанты боли могут возникать функциональные расстройства органов малого таза и порой даже брюшной полости, такие как поллакиурия (учащённое мочеиспускание ) , запоры, диарея, рвота.
В связи с неравномерным распределением веса при опоре в положении сидя возникает асимметрия, ведущая к сколиотическим изменениям позвоночника (сколиозу), идёт нагрузка на суставы малого таза и нижних конечностей.
На фоне длительного болевого синдрома возникает депрессия и страх “неизлечимого заболевания”. Периодически возникающие фобические состояния порой требуют специализированной психотерапии.
В литературе зафиксированы случаи образования хронических язв на ногах на фоне ангионевроза (нарушение иннервации сосудистой стенки) нижних конечностей, причём боли, начинаясь в крестцово-копчиковой области, распространялись на стопы.
У пациента меняется характер передвижения в пространстве, меняется походка. Человек передвигается в полусогнутом положении мелкими шагами, будто между ног он несёт какой-то предмет. Описаны случаи настолько выраженной острой и длительной боли, что пациент не мог передвигаться, приседать, сгибать нижние конечности [10] .
Диагностика кокцигодинии
Для диагностики кокцигодинии крайне важно собрать анамнез, уточнить характер болей. Часто выявляются давние забытые травмы, падение на копчик, трудные роды крупным плодом, хирургические вмешательства в малом тазу (например, удаление кисты яичника, устранение опущения влагалища и множество других). Эти данные позволяют предположить патогенез процесса и в дальнейшем выбрать точки воздействия на симптом боли [6] .
В обязательный перечень исследования входит ректальный пальцевой осмотр. При кокцигодинии проявляется болезненность при исследовании в области копчика, определяется тугой тяж (шнуровидное уплотнение) крестцово-остистой связки. Данное исследование позволяет оценивать состояние мышц малого таза, присутствие в них гипертонуса (перенапряжения).
Также всем назначается ректороманоскопия — исследование слизистой оболочки прямой кишки и иногда части сигмовидной кишки с помощью ректороманоскопа. Его проведение необходимо для исключения патологии прямой кишки, а также определения наличия опухолей. Ректороманоскопия должна выполняться на пустой желудок. Перед исследованием кишечник нужно очистить с помощью клизм.
Кроме того, пациентам назначается рентгенография крестцово-копчикового отдела позвоночника в двух проекциях. Часто с помощью данного метода визуализации можно определить посттравматический подвывих копчика, дегенеративные изменения в крестцово-копчиковом диске, склероз или спондилёз [7] . Для более точной диагностики выполняется КТ или МРТ малого таза, которые позволяют выявить отёк тканей у копчика.
В неясных случаях возможно дополнительно привлечение других методов диагностики. К ним можно отнести:
- ирригографию — рентгенологическое исследование кишечника с введением в него контрастного вещества;
- дефекографию — оценка процесса дефекации путём введения в кишечник контрастного вещества под рентген-контролем;
- манометрию — измерение давления в исследуемых органах пищеварительного тракта.
Диагноз кокцигодинии порой требует исключения заболеваний органов малого таза, поэтому пациент консультируется с урологом, гинекологом на наличие хирургических вмешательств, миомы тела матки, а также с ревматологом на наличие коксартрозов (воспаления тазобедренных суставов ) , синовитов малого таза (множественного воспаления суставов ) . Также в обязательном порядке проводится ультразвуковое исследование.
Лечение кокцигодинии
Данное заболевание крайне плохо поддаётся лечению. Результат терапии часто зависит от причины проявления болей. Хороший эффект даёт именно комплексная терапия.
К формам лечения можно отнести:
- медикаментозную терапию;
- мануальную терапию;
- физиотерапию;
- оперативное лечение [9] .
Медикаментозная терапия
Основная группа препаратов данного вида лечения — это нестероидные противовоспалительные средства (НПВС). Они не только борются с воспалением, но и позволяют устранить боль. Их желательно вводить ректально, т. е. использовать в виде свечей или микроклизм.
Не последнее место в лечении кокцигодинии занимают препараты группы миорелаксантов. Они позволяют снизить тонус мышц. Применяют антидепрессанты, так как они пролонгируют и усиливают действие обезболивающих средств. Также их принимают в связи с тем, что на фоне постоянной боли возникают фобии и депрессивный синдром.
При недостаточной эффективности показано местное введение обезболивающих средств в виде блокад: препараты лидокаина в комбинации с глюкокортикостероидами, например с дипроспаном . Данный вид терапии позволяет в 80 % случаев справиться с интенсивностью боли.
Мануальная терапия
Определённой эффективностью обладает массаж спазмированных мышечных структур, в том числе и через прямую кишку, определение триггерных точек. Мануальные врачебные манипуляции направлены на снятие спастических явлений. Хороший результат даёт акупунктура (иглорефлексотерапия). Её лечебный эффект связан с непосредственным влиянием на иннервацию и кровоснабжение мышц путём воздействия на тонус сосудов [8] .

Физиотерапия
В комплексной терапии кокцигодинии также широко используются физиотерапевтические методики [8] . К ним относятся:
- электрофорез с новокаином — введение в организм лекарственного средства путём воздействия на кожу слабого электрического тока;
- ректальная дарсонвализация — воздействие высокочастотного тока на триггерные зоны;
- лазеротерапия.
При системном подходе они ускоряют процесс расслабления тонической мускулатуры мышц тазового дна.
Хирургическое лечение
Операция при кокцигодинии проводится только в случае перелома или вывиха копчика, а также при неэффективности консервативной терапии. Видов оперативного лечения существует несколько. Самые распространённые — кокцигэктомия (удаление копчика) и ламинэктомия (удаление части копчика). В последнее время операции проводятся путём локального радиочастотного воздействия (радиочастотной абляции).
Лечение кокцигодинии, особенно хронической, протекающей длительное время, требует большого терпения от больного и от врача. Многое зависит от доверия пациента: ему необходимо объяснять, что процесс является доброкачественным, призвать к спокойствию и терпению.
Прогноз. Профилактика
Проблема кокцигодинии на современном уровне решена не полностью. Часто результаты лечения многофакторны и зависят от причины возникновения заболевания.
Так как болезнь является хронической, сезонной, провоцируется физическим воздействием или стрессовой ситуацией, пациентам требуется наблюдаться у проктолога, невролога и время от времени проходить курс назначенной терапии [10] .
Порой длительный болевой синдром и стойкие спастические, а затем и дегенеративные изменения в структурах малого таза меняют осевую нагрузку, влияют на органы не только малого таза, но и брюшной полости. Лечение, не приносящее эффекта продолжительный период, может привести к изменениям в личности: возникают фобии , проявляется депрессия, страдает вегетативная нервная система, что сказывается на работе всего организма.
В профилактике заболевания большую роль играет образ жизни. Необходимо донести до больного о необходимости соблюдения правильного расположения при положении сидя, а также перерывов в работе. Большую роль играет лечебная физкультура, которая правильно задействует мышцы скелета.
Своевременное обращение к доктору при падениях, травмах в области малого таза ведёт к быстрому купированию процессов локального воспаления, и, как следствие, уменьшает возможность образования рубцов и спастических изменений в малом тазу.
Правильное ведение родов и беременности, умение вовремя распознать клинически узкий таз минимизирует возможность травматизации тканей копчика.
Профилактические беседы о правильной осевой нагрузке на позвоночник, проводимые в школе и на больших предприятиях, могут помочь людям сформировать правильные привычки, а значит снизить вероятность развития дегенеративных процессов в малом тазу и предотвратить возникновение кокцигодинии.


