Гипокортицизм
Синдром гипокортицизма (хроническая недостаточность коры надпочечников) обусловлен недостаточной секрецией гормонов коры надпочечников при повреждении (первичный гипокортицизм) или нарушениях гипоталамо-гипофизарной регуляции (вторичный и третичный гипокортицизм).
Гормоны, которые синтезируются в корковом веществе надпочечников, относятся к кортикостероидам. Сама кора надпочечников морфо-функционально состоит из трёх слоёв (зон), каждая из которых продуцирует определенный вид гормонов:
- Клубочковая зона – отвечает за производство гормонов, называемых минералкортикоидами (альдостерон, кортикостерон, дезоксикортикостерон).
- Пучковая зона – отвечает за производство гормонов, называемых глюкокортикоидами (кортизол, кортизон)
- Сетчатая зона – отвечает за производство половых гормонов (андрогены).
Этиология и патогенез
Первичный гипокортицизм (болезнь Аддисона). Предрасполагающие факторы — аутоиммунные заболевания различного характера с вовлечением в процесс коры надпочечников, туберкулезный процесс, амилоидоз, ВИЧ-инфекция, сифилис и грибковые заболевания. Причиной гипокортицизма могут быть метастазы раковых опухолей. Наследственная предрасположенность реализуется через нарушения системе иммунного контроля. Имеется ассоциация с антигенами системы HLAB8 и DW3, DR3, A1.
В основе первичного гипокортицизма лежит атрофия коры надпочечников, чаще всего как следствие аутоиммунного процесса (аутоиммунный адреналит). При этом нарушается иммунологическая толерантность к ткани коры, которая сопровождается развитием органоспецифических реакций. Тканевую специфичность определяют антигены, содержащиеся в клеточных структурах коры надпочечников. При попадании их в кровь образуются антитела к ключевому ферменту стероидогенеза — 21-гидроксилазе, которые служат специфическими маркерами заболевания.
При гистологическом исследовании в коре надпочечников выявляются атрофия паренхимы, фиброз, лимфоидная инфильтрация, преимущественно и клубочковой или пучковой зонах. В связи с этим уменьшается число клеток, продуцирующих глюкокортикоиды (кортизол) и минералокортикоиды (альдостерон).
Вторичный гипокортицизм. Вторичная недостаточность коры надпочечников развивается при опухолях головного мозга, после перенесенных операций, травматических повреждений мозга, при аутоиммунном гипофизите, тромбозе кавернозного синуса, после массивных кровотечений. В основе патогенеза — недостаточная секреция кортикотропина. Обычно сочетается с недостаточностью других тропных гормонов гипофиза (гонадотропины, тиротропин). При длительном лечении глюкокортикоидными препаратами различных заболеваний также развивается вначале вторичная недостаточность коры надпочечников с угнетением секреции кортикотропина по закону обратной связи. Длительная терапия может привести к атрофии коры надпочечников.
Третичный гипокортицизм возникает при уменьшении секреции кортиколиберина вследствие опухоли или ишемии гипоталамической области, после лучевой терапии, операций, при нервной анорексии, интоксикации.
Симптомы
Ранние признаки: утомляемость и слабость во второй половине дня, повышенная чувствительность к действию солнечных лучей со стойким загаром, снижение резистентности к инфекциям и затяжное течение простудных заболеваний, ухудшение аппетита.
Развернутая клиническая симптоматика весьма типична и характеризуется пигментацией кожи и слизистых оболочек от золотистого до сероватого оттенков, особенно в местах трения (подмышечные впадины, паховая область, кисти и локти, губы и слизистая оболочка полости рта, рубцы и шрамы). Отмечаются стойкая артериальная гипотензия, тахикардия, диспептические расстройства, боли в животе, похудание, резкая мышечная слабость, затрудняющая передвижение даже медленным шагом.
Специфические признаки: повышенная потребность в соли и склонность к гипогликемическим реакциям. Клинические симптомы обусловлены недостатком глюкокортикоидов (мышечная слабость, диспептические расстройства, похудание, гипогликемия), минералокортикоидов (потребность в соленой пище, артериальная гипотензия) и повышенной секрецией меланоцитотропина (проопиомеланокортина). Выраженные клинические признаки развиваются при повреждении более 80% ткани коры надпочечников.
Первичный гипокортицизм может сочетаться с кандидозом, гипотиреозом, аутоиммунным тиреоидитом, токсическим зобом, сахарным диабетом 1-го типа. При вторичном и третичном гипокортицизме клиническая симптоматика менее выражена, пигментации, как правило, нет. Четкие признаки заболевания могут появиться только при стрессовых ситуациях.
Диагностика
Диагностические критерии: пигментация, похудание, артериальная гипотензия (особенность которой — неадекватная реакция на физическую нагрузку в виде снижения АД), снижение содержания кортизола в плазме крови ( 5 ммоль/л), снижение уровня натрия в сыворотке крови ( 100 нг/мл при первичном гипокортицизме и снижение его при вторичном.
В начальных стадиях для верификации диагноза применяются функциональные пробы: проба с синактеном-депо (синтетический аналог кортикотропина пролонгированного действия). Методика пробы следующая: внутримышечно вводится 1 мг препарата после забора крови для исследования базального уровня кортизола. Повторное исследование крови на содержание кортизола проводится через-24 ч. Признаком первичного гипокортицизма считается отсутствие повышения содержания кортизола в крови после стимуляции синактеном. При вторичном гипокортицизме концентрация кортизола заметно возрастает.
Тест с длительной стимуляцией надпочечников синактеном-депо проводится внутримышечно ежедневно в течение 5 дней в дозе 1 мг. Свободный кортизол в суточной моче определяют как до введения препарата, так и в течение 1-го, 3-го и 5-го дней стимуляции коры надпочечников. У здоровых людей содержание свободного кортизола в суточной моче увеличивается в 3—5 раз от исходного уровня. При вторичной недостаточности, напротив, в 1-й день стимуляции синактеном-депо может не произойти увеличения содержания свободного кортизола в суточной моче, а в последующие 3-и и 5-е сутки он достигает нормальных значений.
Дифференциальная диагностика проводится с состояниями, сопровождающимися гиперпигментацией, слабостью, артериальной гипотензией, похуданием:
- Диффузный токсический зоб
- Общие признаки: слабость, похудание, пигментация.
- Отличия токсического диффузного зоба: артериальное систолическое давление повышено, а диастолическое снижено (увеличение пульсового АД), аппетит повышен, мелкий тремор пальцев рук, увеличение щитовидной железы, возможна мерцательная аритмия.
- Гемохроматоз
- Общие признаки: гиперпигментация, мышечная слабость.
- Отличия гемохроматоза: наличие цирроза печени, гипергликемия, повышение уровни железа в крови. Однако обязательно исследование кортизола крови, так как может быть сочетание гемохроматоза и гипокортицизма.
- Хронический энтероколит
- Общие признаки: слабость, похудание, боли в животе, гипотонии, анорексия.
- Отличия хронического энтероколита: частый жидкий стул, изменение копрограммы, сезонный характер обострения, эффект от ферментной терапии.
- Невротические синдромы
- Общие признаки: слабость, анорексия, тахикардия.
- Отличия: артериальное давление нормальное или отмечается его лабильность, нет пигментации и похудания, слабость в утренние часы и улучшение самочувствия вечером, непостоянство симптомов.
Лечение
Лечение основано на стимуляции синтеза собственных гормонов и заместительной гормональной терапии под контролем следующих параметров: АД, масса тела, цвет кожных покровов, уровень кортизола и кортикотропина, содержание калия и натрия в крови. Показана диета с повышенным содержанием углеводов (не менее 60%), достаточным количеством поваренной соли, белка и витаминов; общая калорийность пиши должна быть на 20-25% выше обычной.
Если удается достигнуть компенсации состояния (по указанным далее критериям) назначением аскорбиновой кислоты в дозе 1,5 до 2,5 г/сут, больные не нуждаются в постоянной гормональной терапии (обычно при латентной форме). В таких случаях стероидные гормоны (глюкокортикоиды) назначаются только на период стрессовых ситуаций (заболевание, тяжелая физическая нагрузка, нервное перенапряжение, хирургическое вмешательство).
В случае сохранения признаков болезни на фоне приема аскорбиновой кислоты назначаются гормоны с преимущественно глюкокортикоидной активностью, предпочтительнее натуральные — кортизон, кортизона ацетат. Доза кортизона ацетата подбирается индивидуально до достижения признаков компенсации (от 25 до 50 мг/сут).
Если не удается компенсировать состояние глюкокортикоидными гормонами, к лечению добавляют минералокортикоиды — кортинеф (флоринеф, 0,1-0,2 мг/сут). Необходимо избегать передозировки для предотвращения задержки жидкости и развития синдрома артериальной гипертензии.
Главное в заместительной терапии хронической недостаточности коры надпочечников — достижение и сохранение клинико-гормональной компенсации заболевания.
Критерии клинической компенсации:
- стабилизация массы тела;
- нормализация АД;
- устранение пигментации кожи и слизистых оболочек;
- восстановление мышечной силы.
Показатели гормонально-метаболической компенсации:
- базальный уровень кортизола плазмы > 350 ммоль/л;
- уровень калия — 4,0-4,5 ммоль/л;
- уровень натрия — 135— 140 ммоль/л;
- гликемия от 4,5 до 9,0 ммоль/л в течение суток.
Помимо заместительной терапии назначается этиопатогенетическое лечение, которое зависит от причины, вызвавшей болезнь.
При аутоиммунном генезе больные получают курсами 1—2 раза в год иммунокоррегирующие препараты для стимуляции Т-супрессорной функции клеточного звена иммунитета. С целью подавления антителообразования к ферменту 21-гидроксилазе периодически увеличивается доза глюкокортикоидов (особенно при интеркуррентных заболеваниях, когда повышается активность аутоагрессии).
При туберкулезной этиологии назначается специфическая противотуберкулезная терапия. В этих случаях контроль над ее продолжительностью и характером осуществляется врачом-фтизиатром. Показано назначение анаболических стероидов.
Гипокортицизм: клинические проявления, диагностика и лечение

Гормональные нарушения могут быть вызваны различными причинами, а их последствия сказываются на функционировании всего организма.
Так и Синдром Уотерхауса-Фредериксена или гипоркортицизм проявляется в деятельности разных систем организма: от кожи до психо-эмоциональной сферы.
Что такое Гипокортицизм?
Гипокортицизм – это общее заболевание, определяемое недостаточной выработкой гормонов коры надпочечников вследствие физической травмы или сбоя гипоталамо-гипофизарной регуляции. Женщины подвержены данному заболеванию чаще, при среднем показателе 7-8 случаем на 100 тысяч населения, среди представительниц женского пола этот показатель в 1,5 раза выше.
Кора надпочечников имеет трехслойное строение, и каждый слой вырабатывает свою группу гормонов:
- Клобучковая зона производит гормоны – минералкортикоиды, к которым относятся дезоксикортикостерон, альдостерон, кортикостерон.
- Пучковая зона секретирует глюкокортикоидные гормоны: кортизон и кортизол.
- Сетчатая зона продуцирует половые гормоны, в частности, андрогены.
При нарушениях происходит сбой во всех зонах, что оказывает общее воздействие на организм.
В то же время кора надпочечников регулируется другими механизмами. Так, ренин-ангиотензиновая система подает сигналы, воздействующие на клобучковую зону. Пучковая и сетчатая зоны более активно регулируются гормонами гипофиза.
Сама работа железы подчиняется суточным ритмам: рано утром увеличивается поступление в кровеносное русло кортизола и других глюкокортикоидов, а вечером их уровень сильно снижается. Такой механизм позволяет организму подготовиться к началу нового дня, так же он помогает снизить аллергическую и воспалительную реакцию.
Причины развития заболевания, как правило, носят аутоиммунный характер. Клетки надпочечников начинают восприниматься иммунитетом организма как чужеродные, в результате происходит борьба с ними как с воспалительными, что приводит к их разрушению и невозможности выполнять свои функции. Кроме того, среди причин развития гипокортицизма выделяют:
- нарушения обмена веществ (амилоидоз, гамехроматоз);
- последствие туберкулеза;
- онкологические заболевания;
- хирургическое вмешательство на надпочечниках;
- резкое прекращение лечения гормональными препаратами;
- инфекционные заболевания (сифилис, ВИЧ)
- кровоизлияние в надпочечники.
Этиология и клинические проявления
 Гипокортицизм классифицируют на первичный, вторичный и третичный.
Гипокортицизм классифицируют на первичный, вторичный и третичный.
Первый носит аутоиммунную природу и проявляется в виде отмирания коры надпочечников. За счет нарушения иммунологической толерантности тканей коры развиваются органоспецифические реакции, в кровь попадают антитела, действующие на фермент гидроксилазу – 21 и выступающие в качестве маркеров заболевания.
Гистологической исследование показывает атрофию паренхимы, лимфоидную инфильтрацию, фиброз. Количество клеток, способных производить глюкокортикоиды и минералокортикоиды снижается, что приводит к сокращению их выработки.
Клиническая картина гипокортицизма имеет следующие симптомы:
- сильной слабостью;
- снижение аппетита и нарушением функции пищеварения;
- потерей веса;
- сниженным артериальным давлением;
- изменением вкусовых привычек;
- психосоматическими расстройствами;
- гипогликемией.
Дополнительными признаками выступают:
- гиперпигментация кожи и слизистых оболочек;
- появление депрессии, головных болей;
- обмороки;
- желание есть соленые продукты;
- нарушение половой функции.
Причиной вторичного гипокортицизма является нарушение работы головного мозга, точнее, гипофиза, контролирующего работу надпочечников. В результате снижается иди прекращается синтез АКТГ.
При данной форме заболевание протекает легче, из симптомов проявляются только слабость, пониженное давление и потеря веса. Гиперпигментации не происходит.
Третичный гипокортицизм связан с патологией гипоталамуса и прекращением выработки кортиколиберина, воздействующего на клетки коры надпочечников.
Диагностика заболевания
 Выявление заболевания происходит на основании сбора анамнеза и осмотра больного, по результатам которых назначаются диагностические процедуры. В первую очередь, гормональное обследование на содержание гормонов надпочечников, гипофиза и гипоталамуса. Для исследования берется кровь и моча, может быть использована слюна.
Выявление заболевания происходит на основании сбора анамнеза и осмотра больного, по результатам которых назначаются диагностические процедуры. В первую очередь, гормональное обследование на содержание гормонов надпочечников, гипофиза и гипоталамуса. Для исследования берется кровь и моча, может быть использована слюна.
В крови оценивается уровень содержания кортизола и АКТГ. Для этого используется:
- короткий АКТГ-стимулирующий тест, применяемый при подозрении гипокортицизма у больного;
- продленный АКТГ-стимулирующий тест, актуальный при выявлении заболевания вторичной или третичной формы;
- метирапоновые тесты, используемые, когда есть подозрение на неполный дефицит выработки АКТГ.
Кроме того, для оценки осложнений заболевания применяются:
- рентгенологическое обследование;
- электрокардиограмма;
- спиномозговая пункция.
Получив полную картину заболевания, врач может приступать к лечению.
Лечение и предупреждение болезни
Лечение при гопокортицизме направлено на восстановление нормального обмена веществ в организме, артериального давления и самочувствия пациента. Больному назначается гормон заместительная терапия, включающая прием:
- глюкокортикоидов (гидрокортизона, преднизолона, дексаметазона), применяемых в виде таблеток. Стандартная доза гидрокортизона включает трехразовый прием в течение дня: 10 мг с утра и по 5 – днем и вечером. Преднизолона: 3мг. утром, 2 — вечером;
- минералокортикоидов (флудокортизона);
- дегидроэпиандростерона, положительно влияющего на настроение и общее самочувствие, средняя доза – 20-25 мг. в сутки.
Первоначально лекарство вводятся в виде инъекций, а в дальнейшем больнойначинает принимать таблетки. Доза препаратов должна быть назначена и контролироваться в течение всего лечения врачом. Она подбирается исходя из показателей:
- артериального давления;
- изменения массы тела;
- работы пищеварительной системы;
- общего состояния пациента.
 Вторичную и третичную форму лечат аналогами кортизола. При стрессовой ситуации или во время тяжелой болезни рекомендуется увеличивать прием препаратов.
Вторичную и третичную форму лечат аналогами кортизола. При стрессовой ситуации или во время тяжелой болезни рекомендуется увеличивать прием препаратов.
Применяется также симптоматическое лечение. Однако, при правильно подобранной дозировке дополнительные симптомы исчезают через пару недель. Тем не менее, необходимо контролировать результат лечения постоянно с помощью клинических и биохимических методов.
Профилактические меры по борьбе с заболеванием направлены на ведение поддерживающей терапии. Препараты, назначаемые врачом, после нормализации состояния принимаются самостоятельно.
Прогноз
Лечение гипокортицизма происходит на протяжении всей жизни. При соблюдении рекомендаций врача и регулярном приеме лекарственных средств наблюдается положительная динамика, и пациент в может вести нормальный образ жизни. Резкий отказ от лекарств может спровоцировать серьезные осложнения, которые способны привести к инвалидности.
Гиперкортицизм – причины, симптомы, диагностика и лечение
Гиперкортицизм – это заболевание надпочечников, в результате которого значительно повышается уровень кортизола в организме. Эти глюкокортикоидные гормоны принимают непосредственное участие в регулировании обмена вещества и множества физиологических функций. Надпочечники контролируются гипофизом, посредством выработки адренокортикотропного гормона, который активизирует синтизацию кортизола и кортикостерона. Что происходит с людьми при данном синдроме, какие причины его возникновения и как лечить заболевания, мы рассмотрим далее в статье.

Гиперкортицизм: что это такое?
Гиперкортицизм или синдром Иценко-Кушинга, представляет собой эндокринную патологию, связанную с продолжительным и хроническим воздействием на организм избыточного количества кортизола. Такое воздействие может возникать вследствие имеющихся недугов или на фоне приема некоторых медикаментов. Женщины в 10 раз чаще мужчин страдают гиперкортицизмом, и, в основном, в возрасте от 25 до 40 лет.
Чтобы нормально функционировал гипофиз, необходима достаточная выработка конкретных гормонов гипоталамусом. Если нарушается эта цепочка, то страдает весь организм и это сказывается на состоянии здоровья человека. Впервые клиническая картина эндогенного гиперкортицизма была описана в 1912 г. Гарвеем Кушингом.
Гиперкотицизм проявляется тем, что кортизол в больших количествах замедляет выработку глюкозы, которая очень необходима нашим клеткам. В результате этого, функциональность многих клеток падает и наблюдается атрофирование тканей.
Патогенез
Основу болезни составляет нарушение обратной связи в функциональной системе гипоталамус-гипофиз – кора надпочечников, характеризующееся постоянно высокой активностью гипофиза и гиперплазией кортикотропов или, значительно чаще, развитием АКТГ- продуцирующих аденом гипофиза и гиперплазией коры обоих надпочечников.
В результате этого повышается скорость продукции и суммарная суточная экскреция практически всех фракций кортикостероидов с развитием симптомов гиперкортицизма. В основе синдрома Иценко-Кушинга лежит формирование автономной доброкачественной или злокачественной опухоли надпочечника или дисплазии надпочечника.
Синдром гиперкортицизма приводит к снижению либидо как у женщин, так и у мужчин. У последних он проявляется еще и импотенцией.
Причины
На сегодняшний день медикам не удалось до конца изучить причины, которые влияют на нарушение функции надпочечников. Известно лишь, что при любом факторе, который провоцирует повышение выработки гормонов надпочечниками, развивается заболевание. Провоцирующими факторами гиперкортицизма считаются:
- аденома, возникшая в гипофизе;
- образование опухолей в легких, поджелудочной, бронхиальном дереве, которые продуцируют АКТГ;
- длительный прием глюкокортикоидных гормонов;
- наследственный фактор.
Помимо вышеперечисленных факторов, на возникновение синдрома могут повлиять такие обстоятельства:
- травмирование или сотрясение мозга;
- черепно-мозговые травмы;
- воспаление паутинной оболочки спинного или головного мозга;
- воспалительный процесс в головном мозге;
- менингит;
- кровотечение в субарахноидальное пространство;
- повреждения центральной нервной системы.
Иногда признаки синдрома могут быть вызваны совсем другими факторами, но это только временное явление и не означает, что у человека истинный гиперкортицизм.
Частые причины развития псевдо – синдрома Кушинга – это ожирение, хроническая алкогольная интоксикация, беременность, стресс и депрессия, а иногда даже прием оральных контрацептивов, которые содержат смесь эстрогенов и прогестерона.
Повышение уровня кортизола в крови может произойти даже у грудных детей, когда в их организм вместе с грудным молоком поступает алкоголь.
Избыточный синтез глюкокортикоидов происходит под влиянием кортикотропина и кортиколиберина или независимо от них. В связи с этим выделяют АКТГ-зависимые и АКТГ-независимые формы патологии. К первой группе относятся:
- Центральный гиперкортицизм.
- АКТГ-эктопический синдром.
В медицине различают три вида гиперкортицизма, которые основываются на разнице причин возникновения патологии:
Во врачебной практике также встречаются случаи юношеского синдрома гиперкортицизма. Юношеский выделен в отдельный вид и обусловлен возрастными гормональными изменениями в организме подростка.
Экзогенный
Под влиянием внешних причин, таких как применение для лечения лекарственных средств, содержащих глюкокортикоиды может развиться ятрогенный или экзогенный гиперкортицизм. В основном он проходит после отмены провоцирующего патологию лекарства.
Эндогенный
Факторами развития эндогенного гиперкортицизма могут быть следующие причины:
- опухоли гипофиза (микроаденома гипофиза);
- бронхов;
- опухоли яичек, яичников;
- опухоль или гиперплазия коры надпочечников.
Провоцирующей опухолью бронхов или половых желез чаще всего бывает эктопированная кортикотропинома. Именно она вызывает повышенную секрецию кортикостероидного гормона.
Псевдо-синдром
Неистинный гиперкортицизм возникает по следующим причинам:
- алкоголизм;
- беременность;
- прием оральных контрацептивов;
- ожирение;
- стрессы или затяжные депрессии.
Наиболее часто причиной псевдо-синдрома становится сильное отравление организма алкоголем. При этом любые опухоли отсутствуют.
Симптомы гиперкортицизма у женщин и мужчин
Клиническая картина гиперкортицизма характеризуется симптомами:
- прогрессирующая слабость;
- постоянная утомляемость;
- бессонница;
- усталость;
- гипотония;
- психическая астения;
- отсутствие аппетита;
- тошнота;
- рвота;
- запоры,
- сменяющиеся поносами;
- боли в животе;
- снижение массы тела.
Патологическое увеличение показателя глюкокортикоидов приводит к появлению синдрома гиперкортицизма. Пациенты утверждают о жалобах, связанных с изменением внешности и сбоем функционирования сердечно-сосудистой системы, а также костно-мышечной, репродуктивной, нервной систем. Клинические проявления заболевания также вызваны повышенным содержанием альдостерона и андрогенов, вырабатываемых надпочечников.
Симптомы у женщин

Гиперкортицизм у женщин проявляется следующими симптомами:
- гирсутизмом;
- вирилизацией;
- гипертрихозом;
- сбоем менструальных циклов;
- аменореей и бесплодием.
Самым «популярным» проявлением гиперкортицизма со стороны опорно-двигательного аппарата является остеопороз (он обнаруживается у 90 % людей, страдающих синдромом). Данная патология имеет свойство прогрессировать: сначала она дает знать о себе болью в суставах и костях, а затем – переломами рук, ног и ребер. Если остеопорозом страдает ребенок, у него наблюдается отставание от сверстников в росте.
Признаки у мужчин

Мужской гиперкортицизм проявляется проблемами в половой системе: снижением потенции и либидо, атрофией яичек и гинекомастией. Так же, гиперкотицизм может проявить себя сбоями нервной и сердечно-сосудистой систем.
- психозы и стрессы;
- смена эйфорического состояния депрессией;
- заторможенность;
- суициидальные попытки.
Кожа у пациентов имеет характерный «мраморный» оттенок с хорошо заметным сосудистым рисунком, склонна к шелушению, сухости, перемежается с участками потливости. На коже плечевого пояса, молочных желез, живота, ягодиц и бедер образуются полосы растяжения кожи – стрии багровой или цианотичной окраски, длиной от нескольких миллиметров до 8 см и шириной до 2 см. Наблюдаются кожные высыпания (акне), подкожные кровоизлияния, сосудистые звездочки, гиперпигментация отдельных участков кожи.
Негативно сказывается синдром на гормональном фоне пациента, наблюдается нестабильное эмоциональное состояние: депрессия чередуется с эйфорией и психозом.
Осложнения
Одним из самых опасных осложнений гиперкортицизма является адренолиновый криз, который проявляется:
- нарушением сознания;
- рвотой и высоким давлением;
- гиперкалиемией;
- гипонатриемией;
- гипогликемией;
- болями в животе;
- метаболическим ацидозом.
Синдром Кушинга, который перешел в хроническую форму способен привести к гибели человека, поскольку провоцирует ряд тяжелых осложнений, а именно:
- декомпенсация сердца;
- инсульт;
- сепсис;
- пиелонефрит тяжелой степени;
- недостаточность почек хронической формы;
- остеопороз, при котором происходят многочисленные переломы позвоночника.
Диагностика
Для диагностики данного заболевания используют следующие методы:
- анализ крови на адренокортикотропный гормон и кортикостероиды;
- гормональные пробы мочи;
- рентген головы, костей скелета;
- МРТ или КТ головного мозга.
Диагноз ставится четко при наличии всех исследований. Его следует дифференцировать с сахарным диабетом и ожирением.

Ни один из лабораторных диагностических тестов на гипер-кортизолизм нельзя считать абсолютно надёжным, поэтому часто рекомендуют их повторять и комбинировать. Диагноз гиперкортицизма устанавливают на основании повышенной экскреции свободного кортизола с мочой или нарушенной регуляции гипоталамо-гипофизарно-надпочечниковой системы:
- суточная экскреция свободного кортизола и 17-гидроксикортикостерона повышена;
- суточный биоритм секреции кортизола отсутствует;
- содержание кортизола в 23—24 ч повышено.
Исследования в амбулаторных условиях
-
Свободный кортизол в суточной моче. Доля ложноотрицательных результатов в этом тесте достигает 5-10%, поэтому исследование рекомендуют проводить 2—3 раза. Ложноположительные результаты также провоцируют приём фенофибрата, карбамазепина и дигоксина, а ложноотрицательные результаты возможны при сниженной клубочковой фильтрации ( Если в обоих указанных выше тестах не подтверждается гиперкортизодизм, его наличие у больного маловероятно.
Лечение
На основании данных, полученных в ходе диагностики, врач может предложить один из трех методов лечения гиперкортицизма:
Лекарственные препараты
Препараты могут назначаться как самостоятельно, так и в составе комплексной терапии. Основу медикаментозного лечения гиперкортицизма составляют лекарственные средства, действие которых направлено на снижение выработки гормонов в надпочечниках. К подобным медикаментам относятся такие препараты, как Метирапон, Аминоглютетимид, Митотан либо Трилостан. Обычно их назначают при наличии противопоказаний к остальным методам лечения и в тех случаях, когда эти методы (например, оперативный) оказались неэффективными
Лучевая терапия
Лучевую терапию назначают в том случае, когда синдром спровоцирован аденомой гипофиза. В таком случае оказывается на пораженную область лучевое воздействие, что провоцирует понижение выработки адренокортикотропного гормона. Вместе с лучевой терапией применяется медикаментозное или хирургическое лечение. Таким образом, удается добиться максимально позитивного результата в лечении гиперкортицизма.
Хирургическое вмешательство
Гипофизный синдром Кушинга на поздних этапах нуждается в оперативной терапии. Больному назначают транссфеноидальную ревизию гипофиза и устраняют аденому посредством микрохирургической техники. Этот терапевтический метод приносит наибольший эффект и отмечается быстрым улучшением состояния после проведения операции. В тяжелых случаях при хирургическом вмешательстве больным удаляют два надпочечника. Таким пациентам показан пожизненный прием глюкокортикоидов.
От чего зависит эффективность лечения?
У гиперкортицизма может быть стремительное развитие, то есть все симптомы появляются в течении 6-12 месяцев и может быть постепенное развитие клинической картины в течении 3-10 лет. Лечение будет зависеть от правильной диагностики, от тяжести заболевания и от быстроты развития симптоматики. Лечение должно быть нацелено на устранение клинических проявлений и нормализацию уровня кортизола.
При средней и легкой степени тяжести применяются лекарственные препараты, которые не будут давать организму вырабатывать лишнее количество гормонов надпочечников или назначается лучевая терапия, которая снижает активность гипофиза. Если это всё не дает должного эффекта, то применяют хирургическое лечение. В процессе такого вмешательства опухоль гипофиза удаляют. Либо проводится адреналэктомия, то есть устранение одного из надпочечников, но после такой операции необходима постоянная заместительная терапия.
Прогноз синдрома
При игнорировании лечения синдрома гиперкортицизма развиваются необратимые изменения, приводящие к летальному исходу у 40-50% пациентов. Если причиной синдрома явилась доброкачественная кортикостерома, прогноз удовлетворительный, хотя функции здорового надпочечника восстанавливаются только у 80% пациентов. При диагностике злокачественных кортикостером прогноз пятилетней выживаемости – 20-25% (в среднем 14 месяцев). При хронической надпочечниковой недостаточности показана пожизненная заместительная терапия минерало- и глюкокортикоидами.
В целом прогноз определяется своевременностью диагностики и лечения, причинами, наличием и степенью выраженности осложнений, возможностью и эффективностью оперативного вмешательства. Пациенты с синдромом гиперкортицизма находятся на динамическом наблюдении у эндокринолога, им не рекомендуются тяжелые физические нагрузки, ночные смены на производстве.
Гипокортицизм – что это такое, причины, симптомы синдрома, лечение первичной и вторичной формы
Гипокортицизм – это полиэтиологический синдром (надпочечниковая недостаточность), основные проявления которого являются следствием недостаточного выделения гормонов коры надпочечников в кровь. Симптомы надпочечниковой недостаточности или гипокортицизма – эндокринного заболевания, появляются преимущественно у мужчин и женщин старше 20 лет. Далее детально рассмотрим, что это такое за синдром, какие причины возникновения, а также что из симптомов характерно для первичной и вторичной формы, и как правильно лечить заболевание.

Что такое гипокортицизм?
Гипокортицизм – это полиэтиологический синдром (надпочечниковая недостаточность), основные проявления которого следствие недостаточного выделения гормонов коры надпочечников в кровь.
Гипокортицизм – это общее заболевание, определяемое недостаточной выработкой гормонов коры надпочечников вследствие физической травмы или сбоя гипоталамо-гипофизарной регуляции. Женщины подвержены данному заболеванию чаще, при среднем показателе 7-8 случаем на 100 тысяч населения, среди представительниц женского пола этот показатель в 1,5 раза выше.
Надпочечники весят 5-6 г. Каждый на 2/3 состоит из коры, и на 1/3 – мозгового слоя. Если оба надпочечника удалить, то человек умирает. В коре надпочечников (НП) вырабатывает три группы гормонов:
- Минералкортикоиды (альдостерон), функция которого – сохранение натрия в организме. Вырабатывается в клубочковой зоне.
- Глюкокортикоиды– кортизол, кортизон. Вырабатываются в пучковой зоне.
- Надпочечниковые андрогены – обладают анаболическим свойством. А также эстрадиол и тестостерон в малом количестве.
В практике наиболее часто бывает первичный гипокортицизм (в 95% случаев). Который впервые был описан в 1855 г. английским доктором Томасом Аддисоном.
- Е27.1 Первичная недостаточность коры надпочечников.
- Е27.3 Медикаментозная недостаточность коры надпочечников.
- Е27.4 Другая и неуточнённая недостаточность коры надпочечников.
Виды гипокортицизма в зависимости от причины возникновения:
- Первичный. Развивается после поражения непосредственно надпочечников, вследствие чего 90% их коры, где синтезируются кортикостероиды, разрушается.
- Вторичный. Развивается после поражения гипофиза, в результате чего вырабатывается недостаточное количество адренокортикотропного гормона (АКТГ), а сами надпочечники интактны. Третичный. Развивается после поражения гипоталамической области опухолевым или воспалительным процессом.
- Ятрогенный. Развивается после остановки терапии глюкокортикоидами, из-за быстрого падения уровня глюкокортикоидных эндогенных гормонов на фоне угнетения синтеза АКТГ экзогенными глюкокортикоидами.
На практике в 95% случаев встречается именно первичный гипокортицизм, который был впервые описан в 1855 г. английским доктором Томасом Аддисоном.
Причины развития синдрома
Первичный гипокортицизм возникает в большинстве случаев из-за аутоиммунного воспаления. Клетки коры подвергаются агрессии со стороны защитных сил организма. Постепенно большая часть ткани разрушается и перестает выполнять свою функцию. Причины аутоиммунного поражения надпочечников изучены недостаточно.
Первичный гипокортицизм
Что это такое? При первичном гипокортицизме в случае деструкции свыше 90% коры двух надпочечников развивается недостаток альдостерона и кортизола. Недостаток альдостерона приводит к утрате натрия, задержке калия и прогрессирующему обезвоживанию.
Уменьшение кортизола является причиной срыва адаптивных способностей организма, замедлению глюконеогенеза и выработки гликогена, по механизму обратной связи происходит увеличение синтеза адренокортикотропного гормона. Протеолиз адренокортикотропного гомона характеризуется повышенным образованием меланоцитстимулирующего гормона и, как следствие, гиперпигментацией кожи и слизистых оболочек.
- туберкулез (при поражении 90-100 % объема железистой ткани);
- обменные нарушения (гемахроматоз, амилоидоз, саркоидоз);
- кровоизлияние или ишемия;
- онкологическая опухоль;
- метастазы рака другой локализации в оба надпочечника;
- последствия облучения радиацией;
- последствия хирургического вмешательства на надпочечниках.
Вторичный гипокортицизм
Вторичный гипокортицизм характеризуется недостатком адренокортикотропного гормона с последующим формированием дефицита кортизола. Причины (разрушение или отсутствие клеток, секретирующих АКТГ):
- Опухоли селлярной и параселлярной области (аденомы гипофиза, краниофарингиома, менингиома, глиома, мукоцеле);
- Ишемия гипофиза:
- послеродовая (синдром Шихана),
- системные заболевания (височный артериит, серповидно-клеточная анемия).
- Кровоизлияние в гипофиз;
- Ятрогенная (после облучения гипофиза, хирургического вмешательства);
- Синдром «пустого» турецкого седла;
- Аутоиммунный лимфоцитарный гипофизит;
- Внутричерепная аневризма внутренней сонной артерии;
- Тромбоз кавернозного синуса;
- Инфекционные заболевания (туберкулез, сифилис, малярия, менингит);
- Инфильтративные поражения (гемохроматоз, гистиоцитоз X);
- Метаболические нарушения (хроническая почечная недостаточность);
- Идиопатические или генетические (недостаточная продукция ACTH, синтез аномальных форм АКТГ).
Симптомы гипокортицизма у взрослых

Клиническая картина гипокортицизма имеет следующие симптомы:
- сильной слабостью;
- снижение аппетита и нарушением функции пищеварения;
- потерей веса;
- сниженным артериальным давлением;
- изменением вкусовых привычек;
- психосоматическими расстройствами;
- гипогликемией.
- Пигментация кожи (бронзовая болезнь) появляется на разных частях тела, рубцах, сосках, складках кожи, на слизистых щек, на деснах вдоль корней зубов.
- На коже могут иметься и участки депигментации, что бывает при аутоиммунных поражениях надпочечников.
- Чувство дурноты, головная боль из-за наклонность к гипогликемии. После еды состояние улучшается.
- Депрессия, которая сменяется раздражительностью. Может заканчиваться психозом. Резко падает настроение при стрессе.
- Пристрастие к соленой пище, что связано с потерей натрия, вплоть до употребления ее (соли) в чистом виде.
- Частые головокружения и обмороки – ортостатический коллапс.
- У мужчин аксиллярных (подмышечных) волос.
- У женщин проявляется отсутствием менструаций – аменорея.
Дополнительными признаками выступают:
- гиперпигментация кожи и слизистых оболочек;
- появление депрессии, головных болей;
- обмороки;
- желание есть соленые продукты;
- нарушение половой функции.
Осложнения
Основное и опасное осложнение надпочечниковой недостаточности – аддисонический криз. Его развитие вызывает предкоматозные и коматозные состояния.
- Вялость пациента, до полной потери способности двигаться.
- Падение артериального давления, вплоть до потери сознания.
- Постоянная и непрекращающаяся рвота и жидкий стул. Иногда наблюдаются и кровавые примеси.
- Обезвоживание, и как признак запах ацетона из ротовой полости.
- Нарушение сердечно — сосудистой деятельности, острая сердечная недостаточность.
- Нарушения со стороны нервной системы — судороги, бредовые состояния.
- Резкая гиперпигментация кожных покровов.
Надпочечниковый криз плохо поддается медикаментозному лечению и регулярно приводит к летальному исходу. Пациент должен быть немедленно госпитализирован.
Диагностика
Для установления верного диагноза необходимо проведение следующих мероприятий:
- тщательный расспрос позволяет выявить все детали начала и развития заболевания;
- при объективном осмотре выявляется бронзовый оттенок кожного покрова, низкие цифры артериального давления;
- неврологический осмотр позволяет выявить мышечную слабость;
- в общем анализе крови отмечается снижение белка гемоглобина (анемия);
- в биохимическом анализе крови отмечается снижение уровня глюкозы, натрия и повышение уровня калия;
- при биохимическом исследовании мочи отмечается выраженное снижение уровня основного глюкокортикоидного гормона кортизола;
- введение извне препаратов АКТГ позволяет дифференцировать первичную форму заболевания от центральной;
- исследование уровня АКТГ в крови также позволяет выявить уровень возникновения проблемы;
- электрокардиография позволяет выявить признаки влияния высокого уровня калия на сердечный ритм;
- компьютерная (магнитно-резонансная) томография позволяет визуализировать надпочечники и центральные органы эндокринной регуляции — гипоталамус и гипофиз, а также оценить их анатомическую структуру.
Лечение
При всех случаях первичного гипокортицизма назначают:
- Глюкокортикостероиды (например, гидрокортизон, преднизолон). Необходимо индивидуально подбирать дозу.
- Если держится сниженное артериальное давление, то добавляют минералкортикоиды (например, флюдракортизон).
- Заместительная терапия длится всю жизнь.
- При стрессе необходимо увеличить дозу.
- Если назначено оперативное вмешательство, то необходимо лечить как острую недостаточность надпочечников.
При вторичном гипокортицизме используют преднизолон. При стрессе увеличивают его дозу.
Прогноз
Продолжительность и качество жизни больных, которые имеют возможность качественно подбирать дозировку глюкокортикоидов при сопутствующих патологических состояниях, не допуская развития признаков передозировки кортикостероидами, ничем не отличаются от обычных. Прогноз становится проблематичным при развитии сопутствующих аутоиммунных заболеваний.
Прогноз при адренолейкодистрофии негативный и зависит от прогрессирования демиелинизирующего процесса в центральной нервной системе.
Смертельный исход при острой надпочечниковой недостаточности достигает 50%.
Диета
Соблюдение диетических рекомендаций чрезвычайно важно в лечении гипокортицизма. Необходимо придерживаться следующих принципов построения рациона:
- увеличение общей калорийности;
- увеличение содержания белка;
- дробное употребление углеводной пищи;
- дополнительное употребление поваренной соли;
- ограничение продуктов, содержащих большое количество калия: картофеля, изюма, мандаринов, чернослива;
- достаточное содержание витаминов;
- употребление свежих фруктов.
Физиотерапевтические методы используются для коррекции заболевания, приведшего к развитию надпочечниковой недостаточности. Конкретные методики подбираются врачом в зависимости от основного диагноза.
Средства народной медицины и гомеопатии в лечении гипокортицизма не доказали свою эффективность, поэтому в терапии не используются.
Применение терапии глюкокортикоидами в объёмах и продолжительности в соответствии с современными рекомендациями, поэтапная отмена терапии.
Гипокортицизм
Гипокортицизм (Надпочечниковая недостаточность) – характеризуется снижением или полным прекращением выработки гормонов корой надпочечников при деструкции (первичный гипокортицизм) или как результат изменения гипоталамо-гипофизарного влияния (вторичный и третичный гипокортицизм)
Этиология
Первичный гипокортицизм
Первичный гипокортицизм (Болезнь Аддисона) – развивается в результате разнообразных деструктивных процессов в коре надпочечников:
– аутоиммунные заболевания с распространением на надпочечники (аутоиммунный адреналит), составляют 98 % случаев;
– туберкулёз надпочечников, имеет распространение среди больных туберкулёзом лёгких и является результатом гематогенного распространения микобактерий туберкулёза;
– амилоидоз коры надпочечников;
– инфекционные поражения (ВИЧ-инфекция, сифилис, поражения грибами);
– адренолейкодистрофия – генетически обусловленное заболевание, которое сопровождается накоплением длинноцепочных жирных кислот в коре надпочечников с последующей дистрофией;
– нечастые причины (коагулопатии, двухсторонний инфаркт надпочечников, метастатические поражения, двухсторонняя адреналэктомия).
Вторичный гипокортицизм
Вторичный гипокортицизм – причиной являются:
– наличие новообразований в гипоталамо-гипофизарной области;
– послеоперационные нарушения, травматические поражения головного мозга;
– тромбоз кавернозного синуса, состояния после значительных кровотечений;
– аутоиммунные поражения гипофиза;
– длительное гормональное лечение и развитие атрофии надпочечников;
– острая надпочечниковая недостаточность (Аддисоновый криз).
Третичный гипокортицизм
Третичный гипокортицизм – развивается при снижении продукции кортиколиберина из-за развития опухоли или значительном снижении кровообращения в гипоталамической области, после лучевой терапии, в случаях психогенной анорексии, токсических влияний.
Патогенез
При первичном гипокортицизме в случае деструкции свыше 90% коры двух надпочечников развивается недостаток альдостерона и кортизола.
Недостаток альдостерона приводит к утрате натрия, задержке калия и прогрессирующему обезвоживанию.
Уменьшение кортизола является причиной срыва адаптивных способностей организма, замедлению глюконеогенеза и выработки гликогена, по механизму обратной связи происходит увеличение синтеза адренокортикотропного гормона. Протеолиз адренокортикотропного гомона характеризуется повышенным образованием меланоцитстимулирующего гормона и, как следствие, гиперпигментацией кожи и слизистых оболочек.
Вторичный гипокортицизм характеризуется недостатком адренокортикотропного гормона с последующим формированием дефицита кортизола.
Эпидемиология
Первичный гипокортицизм впервые диагностируется у 40–60 человек ежегодно на один миллион взрослого населения.
Частота распространения вторичного и третичного гипокортицизма неизвестна.
Клиническая картина
Заболевание начинается с возникновения общего недомогания, повышения восприимчивости к солнечной радиации и устойчивого загара. Нарушается аппетит, простудные заболевания приобретают затяжной и вялотекущий характер и трудно поддаются лечению.
Манифестация заболевания характеризуется увеличением пигментации кожи, особенно в местах с механическим влиянием: подмышечные и паховые области, кожа кистей и локтей, губы и слизистая оболочка ротовой полости. Окрашивание кожных покровов может варьировать от золотистого до серого оттенков.
Возникающая на этом фоне артериальная гипотензия трудно подается коррекции, частота сердечных сокращений увеличивается, появляются боли в животе, сопровождающиеся диспептическими расстройствами, прогрессирует мышечная слабость, которая усложняет перемещение замедленным шагом, снижается вес тела.
Характерными проявлениями являются увеличение потребности в поваренной соли и предрасположенность к падению уровня глюкозы в крови.
Первичный гипокортицизм часто сопровождается грибковыми поражениями, возможно сочетание с сахарным диабетом первого типа, аутоиммунным тиреоидитом, гипотиреозом, токсическим зобом.
Вторичный и третичный гипокортицизм сопровождаются менее характерной симптоматикой, пигментации кожи зачастую отсутствуют, заболевание может проявить себя при стрессовой ситуации.
Диагностика
Клиническими критериями подтверждения гипокортицизма являются: характерная пигментация кожи, снижение веса тела, нехарактерная реакция на физическую нагрузку (понижение артериального давления), уменьшение кортизола в крови (менее 100 нмоль/л), повышение количества калия в крови (свыше 5 ммоль/л), снижение натрия в сыворотке крови (менее 230 ммоль/л), гипогликемия. Кортикотропин при первичном гипокортицизме имеет тенденцию к нарастанию свыше 100 нмоль/л и снижается при вторичном.
На начальных стадиях заболевания с целью уточнения диагноза проводится функциональная проба аналогом кортикотропина продолжительного действия синактеном-депо. В случае первичного гипокортицизма заболевание характеризуется отсутствием нарастания кортизола в крови после проведенной стимуляции, при вторичном гипокортицизме концентрация кортизола явно возрастает.
Дифференциальная диагностика
Заболевание необходимо дифференцировать от состояний, которые могут сопровождаться гиперпигментацией кожи, общим недомоганием, снижением веса тела, устойчивой гипотензией: диффузный токсический зоб, гиперхроматоз, хронические поражения кишечника, невротические синдромы.
Лечение
Лечебные мероприятия направлены на активизацию выработки естественных собственных гормонов и заместительной терапией стероидами с постоянным мониторингом: артериального давления, веса тела, уровней кортизола и кортикотропина, концентрацией калия и натрия в сыворотке крови, цвета кожных покровов.
Диетическое питание должно содержать не менее 60% углеводов, необходимое содержание поваренной соли, белка и витаминов. Общий калораж должен быть выше на 25% в сравнении с обычным питанием. Назначается аскорбиновая кислота 1,5–2 г в сутки. Если удаётся добиться компенсаторного состояния, то стероидная терапия применяется при возникновении других сопутствующих заболеваний, повышении физической активности или при стрессовых ситуациях.
Если не удаётся добиться компенсации состояния больного, назначаются кортизон или кортизона ацетат, в случаях отсутствия положительного результата в схему лечения добавляются минералокортикоиды (кортинеф, флоринеф).
Результат лечения считается положительным при нормализации массы тела, стабилизации артериального давления в нормальных пределах, приобретении обычной окраски кожными покровами, восстановлении мышечной активности. Целью является также достижение нормальных гормонально-метаболических показателей.
В случае туберкулёзного поражения надпочечников осуществляется специфическая терапия противотуберкулёзными средствами.
Острая недостаточность коры надпочечников
Острая недостаточность коры надпочечников – критическое неотложное состояние, которое сопровождается внезапным уменьшением уровня гормонов коры надпочечников в случае значительного увеличения потребности в организме, не подкреплённого адекватной продукцией.
Клиническая картина
Сердечно-сосудистая форма характеризуется побледнением кожи лица, холодными конечностями с акроцианозом, падением артериального давления, учащением сердцебиения с нитевидным пульсом, прекращением выделения мочи, коллаптоидным состоянием.
Желудочно-кишечная форма сопровождается постоянной рвотой, тошнотой, преобладанием болей в животе приступообразного характера, метеоризмом и жидким стулом.
Нервно-психическая форма характеризуется головной болью с менингеальными симптомами, судорожным синдромом, признаками очаговости поражения центральной нервной системы, бредом, заторможенностью, переходящей в ступор.
Лечение
Лечебные мероприятия проводятся в отделении интенсивной терапии или реанимации. Целью лечения является патогенетическая терапия, направленная на немедленную коррекцию обезвоживания и электролитных нарушений, устранение гипогликемии и критического падения артериального давления, проведение коррекции недостаточности гормонов.
Прогноз
Продолжительность и качество жизни больных, которые имеют возможность качественно подбирать дозировку глюкокортикоидов при сопутствующих патологических состояниях, не допуская развития признаков передозировки кортикостероидами, ничем не отличаются от обычных. Прогноз становится проблематичным при развитии сопутствующих аутоиммунных заболеваний.
Прогноз при адренолейкодистрофии негативный и зависит от прогрессирования демиелинизирующего процесса в центральной нервной системе.
Смертельный исход при острой надпочечниковой недостаточности достигает 50%.
Гипокортицизм: клинические проявления, диагностика и лечение. Лечение гипокортицизма
Надпочечниковая недостаточность (гипокортицизм) – это клинический синдром, который обусловлен снижением секреции гормонов коры надпочечников. Гипокортицизм может быть первичным, при котором нарушение выработки гормонов связано с деструкцией коры надпочечников, и вторичным, при котором имеет место патология гипоталамо-гипофизарной системы. Первичную надпочечниковую недостаточность впервые описал английский врач Томас Аддисон в конце 19 века у больного туберкулезом, поэтому эта форма заболевания получила еще одно название: «болезнь Аддисона». В данной статье пойдет речь о том, как определить симптомы данного заболевания и как правильно лечить надпочечниковую недостаточность.
Причины
Причин возникновения первичного гипокортицизма достаточно много, основные из них следующие:
- аутоиммунное поражение коры надпочечников встречается в 98% случаев;
- туберкулез надпочечников;
- адренолейкодистрофия – наследственное генетическое заболевание, приводящее к дистрофии надпочечников и выраженным нарушениям функций нервной системы;
- другие причины (такие, как двусторонний геморрагический инфаркт надпочечников, коагулопатии, метастазы при опухолях близлежащих органов) встречаются крайне редко.
Симптомы заболевания обычно проявляются при двустороннем поражении, когда деструктивные процессы затронули более 90% коры надпочечников, в результате чего развивается дефицит гормонов кортизола и альдостерона.
Вторичная надпочечниковая недостаточность возникает при патологиях гипоталамо-гипофизарной системы, когда возникает недостаток выработки АКТГ (адренокортикотропного гормона), который необходим для выработки корой надпочечников гормона кортизола. Продукция альдостерона практически не зависит от этого фактора, поэтому его концентрация в организме практически не изменяется. Именно с этими фактами связывают то, что вторичная форма заболевания имеет более легкое течение, чем болезнь Аддисона.
Симптомы надпочечниковой недостаточности
Дефицит гормонов коры надпочечников приводит к тяжелым метаболическим нарушениям, при недостатке альдостерона происходит потеря натрия и задержка в организме, в результате чего возникает обезвоживание. Нарушения электролитного и водно-солевого обмена оказывают негативное влияние на все системы организма, в большей степени страдают сердечно-сосудистая и пищеварительная. Нехватка кортизола выражается в снижении адаптационных возможностей организма, нарушается углеводный обмен, в том числе синтез гликогена. Поэтому первые признаки болезни нередко возникают именно на фоне различных физиологических стрессовых ситуаций (инфекционные заболевания, травмы, обострение других патологий).
Признаки первичной надпочечниковой недостаточности
Гиперпигментация кожи и слизистых оболочек.
Гиперпигментация (чрезмерное окрашивание) – наиболее выраженный симптом этого заболевания. Это связано с тем, что дефицит гормона кортизола приводит к повышенной продукции АКТГ, при избытке которого возникает усиленный синтез меланоцитстимулирующего гормона, обуславливающего этот симптом.
Выраженность гиперпигментации зависит от тяжести процесса. В первую очередь темнеет кожа на открытых участках тела, которые наиболее подвержены воздействию ультрафиолетовых лучей (лицо, шея, руки), а также видимые слизистые оболочки (губ, щек, десен, нёба). При болезни Аддисона отмечается характерная пигментация ладоней, потемнение мест трения кожи одеждой (например, воротником или поясом). Участки кожи могут иметь оттенок от дымчатого, напоминающего цвет грязной кожи, до бронзового. Кстати, именно поэтому у данного недуга есть еще одно название – «бронзовая болезнь».
Отсутствие этого симптома, даже при наличии множества других, характерных для этой болезни, является поводом для более детального обследования. Однако следует отметить, что встречаются случаи, когда гиперпигментация отсутствует, так называемый, «белый аддисонизм».
Больные отмечают ухудшение аппетита, вплоть до его полного отсутствия, боли в эпигастральной области, расстройство стула, выражающееся в виде чередования и . При декомпенсации заболевания могут присоединиться и рвота. В результате потери натрия организмом возникает извращение пищевых пристрастий, больные употребляют очень соленую пищу, иногда доходит даже до употребления чистой поваренной соли.
Снижение массы тела.
 Похудение может быть признаком надпочечниковой недостаточности.
Похудение может быть признаком надпочечниковой недостаточности.
Потеря массы тела может быть очень значительной до 15-25 кг, особенно при наличии ожирения. Это связано с нарушением процессов пищеварения, в результате чего в организме возникает недостаток питательных веществ, а также с нарушением белковосинтетических процессов в организме. То есть похудение – это результат потери, в первую очередь, мышечной, а не жировой массы.
Выраженная общая слабость, астения, потеря трудоспособности.
У больных отмечается снижение эмоциональности, они становятся раздражительны, вялы, апатичны, у половины пациентов выявляются депрессивные расстройства.
Возникновение , – это симптом, который в подавляющем большинстве случаев сопутствует этому заболеванию. В начале болезни гипотензия может иметь только ортостатический характер (возникает при резком вставании из положения лежа или при длительном нахождении в вертикальном положении) или провоцируется стрессами. Если гипокортицизм развился на фоне сопутствующей гипертонической болезни, то давление может быть нормальным.
Признаки вторичной недостаточности функции надпочечников
Вторичный гипокортицизм по клинической картине отличается от первичной формы заболевания отсутствием симптомов, связанных с уменьшением продукции альдостерона: артериальная гипотензия, диспепсические расстройства, пристрастие к соленой еде. Так же обращает на себя внимание отсутствие гиперпигментации кожи и слизистых оболочек.
На первый план выступают такие неспецифичные симптомы, как общая слабость и похудение, а также приступы гипогликемии (снижения уровня сахара в крови), возникающие обычно через несколько часов после приема пищи. Во время приступов больные испытывают голод, жалуются на слабость, головокружение, озноб, потливость. Отмечается побледнение кожных покровов, учащение пульса, нарушение координации мелких движений.
Лечение надпочечниковой недостаточности
Людям, страдающим гипокортицизмом, необходима пожизненная заместительная гормональная терапия. После подтверждения диагноза в большинстве случаев лечение начинают с парентерального (способ введения лекарственных средств, минуя желудочно-кишечный тракт) введения препаратов гидрокортизона. При правильно установленном диагнозе после нескольких инъекций препарата отмечается выраженный положительный эффект, больные отмечают улучшение самочувствия, постепенное исчезновение симптомов болезни, положительная динамика наблюдается и в результатах анализов. Отсутствие эффекта от начатого лечения дает повод усомниться в правильности постановки диагноза.
После стабилизации состояния больного, а также нормализации лабораторных показателей, пациентам назначается постоянная поддерживающая терапия глюко- и минералокортикоидами. Так как продукция кортизола в организме имеет определенный циркадный ритм, врач назначает определенную схему приема препаратов, обычно 2/3 дозы необходимо принимать утром, а оставшуюся 1/3 в дневные часы.
Следует помнить, что инфекционные заболевания, даже сезонные и кишечные инфекции, травмы, операции, а также ситуации, связанные с сильным психоэмоциональным напряжением, являются физиологическим стрессом для организма, поэтому требуют повышения дозы препаратов, иногда в 2-3 раза, а при тяжелом течении инфекционных заболеваний может понадобиться внутримышечное или внутривенное введение препаратов. Увеличение дозировки препаратов необходимо согласовывать с врачом.
При правильно подобранной терапии качество и продолжительность жизни пациентов, страдающих надпочечниковой недостаточностью, практически такие же, как у здоровых людей. Наличие других сопутствующих аутоиммунных заболеваний (при болезни Аддисона у 50-60% больных случаев выявляется ) ухудшает прогноз для больных.
Состояние, которое связно с уменьшением продукции гормонов, которые синтезируются именно в коре надпочечников, и называется гипокортицизм, или надпочечниковая недостаточность. Патология может иметь как острое, так и хроническое течение.
В силу неярко выраженных симптомов хроническая надпочечниковая недостаточность довольно часто не распознается и не лечится на протяжении длительного времени (одним из симптомов патологии является любовь к пересоленной пище, что редко вызывает у больного опасения), и, как результат, приводит к развитию тяжелых осложнений.
Острая недостаточность в свою очередь имеет достаточно выраженные симптомы, поэтому не проходит незаметно: здесь и развитие шока с резким падением артериального давления и иногда – судороги и потеря сознания. Подобный криз может появиться без видимой на то причины и походить на патологию органов брюшины, однако чаще всего возникает вследствие резкого снижения дозы или полной отмены гормонов, которые до этого пациент принимал в качестве терапии хронического гипокортицизма.
Возникнуть надпочечниковая недостаточность может как в результате поражения надпочечников, так и вследствие развития патологии центральных органов, регулирующих деятельность эндокринной системы.
Знание симптоматики недостаточности надпочечниковых гормонов и своевременное диагностирование патологии сегодня, когда есть возможность полностью восполнить нехватку нужных гормонов, позволяет существенно улучшить итоговый прогноз заболевания.
Коротко о надпочечниках и их регуляции
Надпочечники – это небольшие парные органы, имеющие треугольную форму и размер 4*0,3*2 сантиметра, которые располагаются непосредственно над почками. Масса каждого надпочечника составляет приблизительно 5 граммов.
Надпочечник состоит из двух слоев. Наружный широкий слой называется корковым (cortex, откуда и происходит название гипокортицизм), в то время как центральный слой составляет около 20% от общей массы органа и называется мозговым. Именно последний слой и выполняет функцию синтеза гормонов, которые регулируют артериальное давление: норадреналин, дофамин, адреналин. Недостаточность гормонов, секретирующихся этим слоем органа, не является надпочечниковой недостаточностью, поэтому далее они рассматриваться не будут.
Корковый слой также продуцирует несколько видов гормонов:
женские половые гормоны (небольшое количество) – прогестерон и эстроген;
мужские половые гормоны – характерны для обеих полов: дегидроэпиандростерон, андростерон;
Руководя секрецией всех вышеперечисленных биоактивных веществ, центральные эндокринные органы локализируются в полости черепа и в анатомическом плане являются неотделимыми составляющими мозга – гипофиз и гипоталамус. Гипоталамус синтезирует кортиколиберин, который, доходя до гипофиза, регулирует выработку адренокортикотропного гормона (АКТГ), а последний регулирует работу надпочечников.
Надпочечниковой недостаточностью является состояние организма, когда в нем образуется дефицит двух гормонов:
Гипокортицизм
(болезнь Аддисона, надпочечниковая недостаточность)
Эндокринные болезни и нарушение обмена веществ
Общее описание
Гипокортицизм (болезнь Аддисона) — это заболевание, возникающее при недостаточной секреции кортизола и альдостерона надпочечниками.
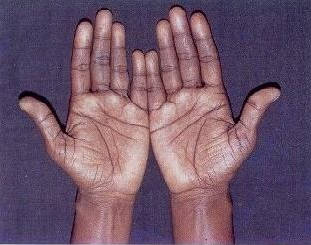 Первичная недостаточность коры надпочечников (первичный гипокортицизм, аддисонова или бронзовая болезнь) развивается в результате двустороннего поражения самих надпочечников. Встречается и у мужчин, и у женщин, как правило, в зрелом и пожилом возрасте (более 90% случаев).
Первичная недостаточность коры надпочечников (первичный гипокортицизм, аддисонова или бронзовая болезнь) развивается в результате двустороннего поражения самих надпочечников. Встречается и у мужчин, и у женщин, как правило, в зрелом и пожилом возрасте (более 90% случаев).
Виды гипокортицизма в зависимости от причины возникновения:
- Первичный. Развивается после поражения непосредственно надпочечников, вследствие чего 90% их коры, где синтезируются кортикостероиды, разрушается.
- Вторичный. Развивается после поражения гипофиза, в результате чего вырабатывается недостаточное количество адренокортикотропного гормона (АКТГ), а сами надпочечники интактны.
- Третичный. Развивается после поражения гипоталамической области опухолевым или воспалительным процессом.
- Ятрогенный. Развивается после остановки терапии глюкокортикоидами, из-за быстрого падения уровня глюкокортикоидных эндогенных гормонов на фоне угнетения синтеза АКТГ экзогенными глюкокортикоидами.
На практике в 95% случаев встречается именно первичный гипокортицизм, который был впервые описан в 1855 г. английским доктором Томасом Аддисоном.
Клиническая картина
- Гиперпигментация кожи преимущественно на открытых участках, подверженных воздействию солнечных лучей (лицо, руки, шея, а также складках и рубцах кожи). Цвет кожи чаще имеет бронзовый оттенок.
- Депрессия.
- Снижение артериального давления.
- Сердцебиение, ощущение перебоев в работе сердца.
- Снижение аппетита, похудение.
- Тошнота, рвота.
Диагностика гипокортицизма
- Определение уровня натрия, кальция в крови.
- Определение уровня глюкозы крови.
- Рентгенография органов грудной клетки.
- Суточная экскреция кортизола с мочой.
- Проба с АКТГ.
- Компьютерная томография, магнитно-резонансная томография.
Лечение гипокортицизма
Проводится заместительная терапия глюкокортикоидами — «Кортизол» 30 мг в сутки. При стрессе дозу препарата необходимо увеличивать:
- незначительный стресс (простуда, удаление зуба и др.) — 40–60 мг в сутки.
- умеренный стресс (грипп, небольшое хирургическое вмешательство) — 100 мг в сутки.
- сильный стресс (травма, большая операция) — 300 мг.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.



- Кортизон (глюкокортикоид). Режим дозирования: внутрь в дозе 12,5-25 мг/сут. в один или два приема. Если доза принимается один раз, то это делается утром после завтрака.
- Преднизолон (глюкокортикостероид). Режим дозирования: внутрь в дозе 5-7,5 мг после завтрака.
- Кортинефф (минералокортикостероид). Режим дозирования: внутрь, утром после еды, от 100 мкг 3 раза в неделю до 200 мкг/сут.
Рекомендации
- Консультация эндокринолога.
- Определение уровня натрия, кальция в крови.
- Определение уровня глюкозы крови.
- Рентгенография органов грудной клетки.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст, лет |
0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших |
0.2 | 0.2 | 0.3 | 0.2 | 0.4 | 0.4 | 0.5 | 0.5 | ||||||
Что нужно пройти при подозрении на гипокортицизм
- 1. Анализ на кортизол
- 2. Анализ на ТТГ
- 3. Гормональные исследования
- 4. Биохимический анализ крови
- 5. Биохимическое исследование мочи
- 6. Общий анализ крови
- 7. Анализ крови на антитела к тиреоидной пероксидазе
- 8. Анализ крови на сахар (глюкозу)
-
Анализ на кортизол
Уровень кортизола снижен при болезни Аддисона (гипокортицизме).
Анализ на ТТГ
Причиной повышения уровня ТТГ в крови может быть недостаточность функции надпочечников.
Биохимический анализ крови
При болезни Аддисона может наблюдаться понижение уровня глюкозы в сыворотке крови (гипогликемия); повышение уровня калия (гиперкалиемия).
Биохимическое исследование мочи
При болезни Аддисона-Бирмера возможно увеличение концентрации магния, уменьшение концентрации калия в моче.
Общий анализ крови
При болезни Аддисона-Бирмера наблюдается понижение количества лейкоцитов (WBC) (лейкопения).
Анализ крови на антитела к тиреоидной пероксидазе
Концентрация антител к тиреоидной пероксидазе выше нормы .
Анализ крови на сахар (глюкозу)
При болезни Аддисона наблюдается пониженный уровень глюкозы.
Симптомы
Вcтречаемость
(насколько часто симптом проявляется при данном заболевании)Общая слабость (утомляемость, усталость, слабость организма) 100% Потемнение кожи сосков 90% Рвота разного характера, в том числе неукротимая 90% Снижение массы тела (истощение, похудение, худоба, снижение веса, уменьшение веса) 90% Пристрастие к соленой пище 80% Апатия (безразличие, равнодушие) 50% Ухудшение самочувствия после употребления жирной, жареной пищи, шоколада, алкоголя, газированных напитков, работы в наклон 5% Вопросы пользователей (3)
При лечении ревматической полимиалгии принимала в течение года метипред с постепенным снижением до 1 таблетки – 4 мг. Ятрогенный кортицизм – кортизол в суточной моче менее 20. Увеличивать метипред… У моей дочки гипокортицин и гипертериоз она с 6 и лет пет преднизалон и еутирокс правилная ли ето личения 3 года пъю МЕТИПРЕД,назначили ревматологи.С 16мг,под контролем ан.крови,сбавляют мне до 2-3а в ясницы,плечевого пояса и далеее) Снова врачи поднимают дозу метипреда. И так по 2раза на… Медучреждения, в которые можно обратиться:
Красноярск, Ульяновский проспект, 4д
Новый Уренгой, Таежная, 42а
Улан-Удэ, Хахалова, 12а
Санкт-Петербург, Марата, 6
Энгельс, Волоха, 15а
Воронеж, Победы бульвар, 9
Краснодар, Чекистов проспект, 33/2
Омск, 70 лет Октября, 13/3
Казань, Вишневского, 49Б
Иркутск, Железнодорожная 2-я, 74
Хабаровск, Большая, 2а
Севастополь, Кулакова, 43
Пермь, Комиссара Пожарского, 19
Алматы, Жибек Жолы проспект, 67
Йошкар-Ола, Гагарина проспект, 17
Воронеж, Молодогвардейцев, 8
Калуга, Ленина, 81
Брянск, Ромашина, 60
Рязань, Фрунзе, 4
Нижневартовск, Северная, 20а
- facebook
- twitter
- odnoklassniki
- vkontakte
- youtube
- mail
Online диагноз
© ООО «Интеллектуальные медицинские системы», 2012—2020 гг.
Все права защищены. Информация сайта юридически защищена, копирование преследуется по закону.Размещение рекламы, сотрудничество: info@online-diagnos.ru
Сайт не несет ответственность за содержание и достоверность размещенного пользователями на сайте контента, отзывы посетителей сайта. Материалы сайта носят исключительно информационно-ознакомительный характер. Содержание сайта не является заменой профессиональной консультации врача-специалиста, диагностики и/или лечения. Самолечение может быть опасно для здоровья!
Источники:
http://urohelp.guru/nadpochechniki/gipokorticizm.html
http://travmatolog.net/giperkortitsizm/
http://travmatolog.net/gipokortitsizm/
http://www.piluli.kharkov.ua/encyclopedia/article/gipokorticizm/
http://wrfs.ru/symptoms/gipokorticizm-klinicheskie-proyavleniya-diagnostika-i-lechenie-lechenie/
http://online-diagnos.ru/illness/d/gipokortitsizm
http://nadpochechniki.ru/bolezni/incidentaloma.html


