Смертельно опасное осложнение беременности: кто в группе риска
Наблюдение за течением беременности, это на 50% высокохудожественное подклеивание анализов в карточку, а на 50% – выполнение совершенно рутинных процедур: взвешивания, измерения живота сантиметровой лентой, осмотр конечностей и измерение артериального давления (АД). На двух руках. Обязательно. С ранних сроков.
Когда-то давным давно в СССР удалось существенно снизить показатели материнской смертности простым, но удивительно эффективным способом.
В каждый небольшой населенный пункт посадили акушерку, которая могла измерить беременной АД и самостоятельно прокипятить порцию мочи для того, чтобы найти в ней белок.
Простые акушерки в СССР и многообразованные акушеры-гинекологи современной России занимаются одним и тем же – настойчиво ищут признаки надвигающейся преэклампсии – грозного и смертельно опасного осложнения беременности.
Что такое преэклампсия?
Это тяжелое осложнение беременности, при котором серьезно нарушается работа всего организма. Кроме повышения АД, в моче появляется большое количество белка, снижается количество тромбоцитов в крови, страдает работа печени и почек, появляются боли в эпигастрии, нарушения зрения, тяжелые головные боли.

Состояние может стремительно прогрессировать и приводить к судорогам с потерей сознания – эклампсии.
Преэклампсия начинается после 20 недель беременности. Чем раньше, тем опаснее. Развившаяся до 32 недель беременности преэклампсия считается ранней, беременность всегда завершается раньше срока, потому что попытки сохранения могут убить и мать, и ребенка.
Иногда преэклампсия развивается в послеродовом периоде, именно поэтому акушеры-гинекологи не расслабляются никогда.
Почему это происходит?
Наука до сих пор не может дать точный ответ на этот вопрос, несмотря на то, что патогенез заболевания хорошо изучен.
В некоторых случаях мы можем предсказать развитие заболевания, но почти никогда не можем предотвратить.
- первобеременные;
- женщины, у которых была преэклампсия в предыдущей беременности;
- преэклампсия у родственниц (мама, сестра);
- женщины, страдавшие артериальной гипертензией до беременности или впервые столкнувшиеся с повышением АД до 20 недель;
- женщины с заболеваниями почек в анамнезе;
- женщины с сахарным диабетом, аутоиммунными заболеваниями (системная красная волчанка, склеродермия, антифосфолипидный синдром), тромбофилические состояния;
- женщины с ожирением;
- женщины в возрасте 40+ (еще один привет всем фанатам идеи отложенного материнства);
- многоплодные беременности;
- беременность после ЭКО
Чем рискует ребенок?
Преэклампсия может потребовать экстренного родоразрешения в любом сроке беременности. Часто это единственный способ спасти жизнь матери.
Глубокая недоношенность новорожденного – тяжелое бремя, которое может оказывать влияние на всю дальнейшую жизнь человека. Несмотря на прорывные успехи современной неонатологии, позволившей выхаживать 500-граммовых младенцев, смертность среди недоношенных малышей очень высока.
Чем рискует женщина?
Женщины, пережившие преэклампсию, скорее всего будут сталкиваться с этим состоянием в каждой своей беременности, причем последующая преэклампсия всегда тяжелее предыдущей.
Несмотря на то, что преэклампсия проходит вместе с беременностью, остаются риски развития сердечно-сосудистых заболеваний, гипертонической болезни, инсульта и инфаркта.
Без адекватной помощи возможно развитие эклампсии – тяжелого судорожного припадка, похожего на эпилепсию. Стремительно нарастает острая почечная недостаточность, отек легких, может произойти инсульт или инфаркт миокарда, отслойка плаценты, внезапная внутриутробная гибель плода, отслойка сетчатки с потерей зрения.
Что такое HELLP синдром?
HELLP синдром впервые был описан в 1954 году. Это аббревиатура, составленная из первых букв: гемолиз – внутрисосудистое разрушение эритроцитов (Hemolysis), повышение активности ферментов печени (Elevated Liver enzymes) и тромбоцитопения (Lоw Platelet соunt).
Это тяжелое и потенциально смертельное состояние сопровождается тяжелым нарушением свертывания крови, некрозом и разрывам печени, кровоизлияниями в мозг.
Опасные симптомы
Следует немедленно обратиться к врачу при появлении отеков на лице и на руках, головных болях, которые не проходят после приема обычных средств, нарушении зрения – нечеткость, “пелена и туман”, мелькание “мушек” перед глазами.
Преэклампсия может проявляться болью в эпигастральной области, правом подреберье; опасны тошнота и рвота во второй половине беременности, затрудненное дыхание. Тревожным сигналом может быть внезапное увеличение веса (3-5 кг в неделю).
Преэклампсия легкой не бывает
Самое сложное для врача акушера-гинеколога – не паниковать раньше времени. Иногда ситуация позволяет немного потянуть время, что бы позволить созреть легким плода.

В сроке до 34 недель для профилактики синдрома дыхательных расстройств вводят кортикостероиды. Иногда ситуация быстро ухудшается и требует немедленных активных действий и родоразрешения
Как предотвратить преэклампсию?
К сожалению, многие акушерские осложнения врачи могут предсказать, но не могут предотвратить.
За долгие годы исследований накопился длинный список разочарований. Точно не поможет предотвратить развитие преэклампсии режим bed-rest (отдых в положении лежа в течение дня), ограничение поваренной соли, рыбий жир или прием чеснока в таблетках.
Не является профилактикой ни прием препаратов прогестерона, ни применение сульфата магния, ни прием фолиевой кислоты, ни применение гепаринов, в том числе низкомолекулярных (клексан, фраксипарин). Однако, все эти препараты могут быть применены во время беременности в иных целях
При высоком риске преэклампсии врач может предложить ежедневный приём ацетилсалициловой кислоты после 12-ой недели беременности.
Самое лучшее, что можно сделать – это позаботится о профилактике до наступления беременности. Артериальная гипертензия до зачатия должна хорошо контролироваться.
Ожирение требует снижения веса, сахарный диабет — компенсации и надежного контроля. К сожалению, это правильный, но сложный путь.
Чаще всего женщины приходят в беременность с целым букетом проблем, требующих неотложного решения.
Акушеры гинекологи всего мира продолжают измерять артериальное давление. На двух руках. На каждом визите. И просят не забывать регулярно сдавать общий анализ мочи. Это стратегия, спасающая жизни.
Беременность и инфекции мочевыводящих путей (ИМВП)

Во время беременности инфекции мочевыводящих путей (ИМВП) встречаются не редко. К урологам обращаются женщины как впервые столкнувшиеся с этой ситуацией, так и с обострением хронического, ранее существовавшего, заболевания.
Беременные более уязвимы для инфекций мочевыводящих путей, так как организм женщины испытывает состояние физиологического иммунодефицита, из-за чего он становится более восприимчивым к различного рода инфекционным факторам. И мочевыделительная система не в последнюю очередь подвергается воспалительным процессам, особенно если до беременности не пролечены все хронические заболевания.
Второй момент, влияющий на ИМВП – это увеличивающаяся в размерах “беременная” матка, которая по мере своего роста начинает сдавливать мочеточник (больше правый), вызывая тем самым нарушение оттока мочи. По УЗИ в этом случае можно увидеть каликопиелоэктазию – расширение чашечек и лоханок почек. Это является физиологическим состоянием, но оно может способствовать развитию инфекции.
Так как во время беременности риск развития инфекции мочевыводящих путей повышен, вы будете периодически сдавать анализы мочи: общий анализ и посев, для ранней диагностики возможных ИМВП. С какой периодичностью, расскажет гинеколог, наблюдающий беременность. Если в анализах мочи будут изменения – вас направят к урологу, не удивляйтесь, урологи лечат не только мужчин, который и будет в дальнейшем разбираться с ИМВП.
Существует несколько состояний, характеризующий ИМВП при беременности:
Первое: если есть жалобы на дизурию (учащенное болезненное мочеиспускание, примесь крови в моче) или боли в поясничной области + повышенная температура тела, а в анализах мочи – повышенное количество лейкоцитов и/или эритроцитов – это явная ИМВП, которую необходимо лечить антибактериальными препаратами.
Но есть и второй вариант: ничего не беспокоит, общий анализ мочи в норме, но в посеве мочи есть бактерии (концентрация бактерии должна быть более 10*5 КОЕ/мл в двух посевах с интервалом в 7-10 дней, причем в обоих посевах должна быть одинаковая бактерия) – это состояние называется бессимптомная бактериурия, которая также требует антибактериальной терапии.
Вопрос, который задают очень часто: “Зачем мне пить антибиотики, если я себя хорошо себя чувствую?”
– Да, конечно, симптомов ИМВП может не быть, но наличие большого титра бактерий в моче может в дальнейшем осложнить течение родов и послеродового периода, вплоть до преждевременных родов и внутриутробной инфекции плода, а также развиться в “явную” форму ИМВП уже с наличием симптоматики!
Хотелось бы также отметить, что не стоит бояться антибиотиков (часто после упоминания о них женщины начинают переживать) и их возможного воздействия на ребенка. Есть определенный перечень допустимых антибактериальных препаратов в разные триместры беременности!
В первом триместре допускается использование: защищенных пенициллинов (Ампициллин, Амоксициллина/клавулонат, Амоксициллин/сульбактам), Фосфомицина трометалол (Монурал) (можно использовать во всех триместрах), макролидов (Джозамицин, Азитромицин). Во втором и третьем триместре: к первому списку добавляются цефалоспорины третьего поколения (Цефиксим, Цефтриаксон, Цефотаксим, Цефтазидим). Но помните, что прием тех или иных препаратов, а при беременности особенно, должен быть только по назначению врача.
Кроме антибиотиков во время беременности часто назначаются растительные уроантисептики (Фитолизин, Канефрон, Цистон и др.) в качестве поддерживающей терапии наряду с антибактериальными препаратами. Довольно часто гинекологи назначают их как профилактической средство, порой на все время беременности. Но злоупотреблять ими не следует, а тем более принимать самостоятельно без рекомендации врача, так как они могу способствовать образованию оксалатных камней при длительном непрерывном приеме, особенно если уже есть нарушения минерального обмена, как иногда говорят, “песок” в почках по УЗИ. Принимать их следует курсами с перерывами, длительность курсового приема определяется только врачом!
К сожалению, порой обычная антибиотикотерапия оказывается не эффективной (особенно при хронических процессах) и приходится прибегать к инвазивным методикам, таким как цистоскопия с последующими инстилляциями в мочевой пузырь. Цистоскопия, а также инстилляции в мочевой пузырь, проводятся только по строгим показаниям, только в тех случаях, когда без них действительно не обойтись! Но иногда приходится прибегать к этим методам при беременности, поэтому не следует удивляться, если врач вам будет назначать вышеописанные исследования и процедуры.
Напоследок хотелось бы еще рассказать про такое состояние как Каликопиелоэктазия при беременности. Как уже было сказано ранее – каликопиелоэктазия является физиологическим состоянием во время беременности, но случается так, что на фоне расширенной чашечно-лоханочной системы (ЧЛС) почки – присоединяется бактериальная инфекция (в особенности при плохо пролеченных перед беременностью хронических пиелонефритах и циститах).
При таких состояниях как: наличие хронического пиелонефрита в активной фазе+расширения ЧЛС, а также болевом синдроме (например, вызванном острым инфекционным процессом или почечной коликой (миграция камня по мочевым путям) – выполняется стентирование почки.
Стент – это специально разработанная трубка, сделанная из гибкого пластикового материала, который помещается в мочеточник, позволяя осуществлять так называемое “закрытое дренирование” мочевых путей. Стенты разработаны специально для расположения их в мочевой системе. Верхние и нижние части стента имеют закругления – завитки не позволяющие ему смещаться. Стент устанавливают используя специальный инструмент – цистоскоп или уретероскоп, который проводится в мочевой пузырь через уретру (мочеиспускательный канал).
Стент может находиться в организме долгое время (до 3-х месяцев и более) вплоть до родоразрешения. В зависимости от качества стента – может потребоваться его замена через 2-3 месяца. Удаляется стент также по средствам цисто- или уретероскопа. Стоит сказать, что нахождение стента в организме может вызвать некоторое побочные эффекты: более частые, чем обычно, позывы к мочеиспусканию, примесь крови в моче, ощущение неполного опорожнения мочевого пузыря, боли в области почки при мочеиспускании и вне его.
В качестве профилактики проблем в работе мочевыделительной системы и для помощи почкам во время беременности очень полезно делать упражнение “дренажное положение” – это стояние в колено-локтевой позе по 5-10 минут несколько раз в день (желательно более 5 раз, но чем чаще тем лучше).
В заключении хочется сказать, что хоть беременность и связана с некоторыми дополнительными рисками – это естественное и прекрасное состояние женского организма! Главное помнить, что если возникают какие-то вопросы или жалобы – не надо бояться, необходимо вовремя обратиться к соответствующему специалисту.
Слизь в моче при беременности: норма и патология
Анализ мочи является одним из важных методов диагностики. Обязательным исследование считается при беременности. Часто у женщин, которые вынашивают ребенка, в моче обнаруживают слизистые выделения.
Причины такого явления разнообразны – от неправильной подготовки к анализу до патологических состояний, которые происходят в женском организме. Эта статья поможет разобраться, что же такое слизь в моче и о чем она может свидетельствовать. Кроме того, рассматриваются правила подготовки к исследованию и методы лечения, которыми можно устранить патологию.
Диагностика и норма

В норме в моче содержаться очень мало слизи, иногда ее даже невозможно обнаружить!
Слизь в моче при вынашивании ребенка обычно появляется вследствие того, что с мочевыводящих путей отторгается эпителий. Эти клетки способствуют выделению слизи, которая защищает органы мочевыводящей системы от раздражения. У здорового человека слизь выделяется в том количестве, которое необходимо для того, чтобы предотвратить воздействие мочевины. Кроме того, слизь не дает патогенным микроорганизмам цеплятся за стенки мочевого пузыря и мочеточника.
Когда показатель в норме, то слизь визуально не будет наблюдаться в моче, ее можно увидеть только с помощью микроскопа. Если результат анализа показывает отклонения выше нормы, то такое явление может свидетельствовать о различных патологических состояниях. Кроме того, слизистые выделения отчетливо визуализируются в урине – видны небольшие хлопья, нити белого цвета.
Для определения уровня слизи в моче у беременных, делают общий анализ мочи.
Чтобы получить точные результаты, важно соблюдать простые правила подготовки к исследованию:
- Необходимо, чтобы органы половой системы были чистыми. Кроме того, чтобы в урину не попадали выделения, необходимо во влагалище ввести перед сбором мочи тампон из ваты.
- Емкость для сбора материала должна быть стерильной. Специальный контейнер для урины можно приобрести в аптеках.
- Урину нужно собирать с утра на голодный желудок.
- Нежелательно перед сдачей анализа вступать в половой контакт.
- Собирают среднюю порцию мочи, первую пропускают.
- Сдать мочу требуется не позднее трех часов после сбора.
Наличие вещества в урине обозначают плюсами. Нормой для слизистых выделений в моче считается показатель от одного до четырех плюсов. Если результат превышает этот уровень, дают направление на повторное исследование и дополнительные методы диагностики. После установления основной причины назначают соответствующее лечение.
Причины повышения слизи в моче при беременности

Наличие слизи в моче – признак воспаления почек или мочевыводящих путей
Если в моче у беременной появилась слизь, то возможными причинами могут быть инфекционно-воспалительные процессы, которые происходят в органах мочеполовой системы:
- Цистит
- Нефрит
- Мочекаменная болезнь
- Нефропатия
- Уролитиаз
- Вагинит
- Вульвовагинит
- Кандидоз
Венерические заболевания, возбудителями которых являются хламидии, микоплазмы, гонококки, уреаплазмы, трихомонады. Иногда повышение количества вещества может быть при нарушении правил сбора мочи. Кроме того, на появление слизи влияет удержание мочеиспускания длительное время. Это объясняется тем, что во время застоя жидкости клетки эпителия начинают работать усиленно, что приводит к выделению слизи в большем количестве.
У беременных, начиная с четвертого месяца, увеличение матки препятствует оттоку урины, что объясняется сдавливанием мочевого пузыря и мочеточников.
К другим факторам, которые влияют на появление слизистых выделений, относятся:
- Гормональные изменения в организме будущей матери.
- Неправильное и несбалансированное питание беременной.
- Нарушение гигиены половых органов.
- Повышение в организме холестерина.
- Недостаточно стерильная емкость для сбора урины.
- Травмы мочевыводящих путей.
- Нейрогенные нарушения.
- Гиповитаминоз.
Также усиливается выработка слизи из-за ношения тугого и некачественного нижнего белья и редкого мочеиспускания. Слизистые выделения в моче могут появляться вследствие возникновения новообразований в органах мочеполовой системы.
Существует ли опасность для плода?

Если слизь появилась вследствие таких инфекций, как хламидиоз, микоплазмоз, гонорея, то такое состояние негативно воздействует и на развитие плода и здоровья беременной женщины.
При воспалительных процессах мочевыводящих органов, которые сопровождаются таким признаком, как слизь в моче, возможно развитие таких осложнений:
- Токсикоз
- Гестоз
- Плацентарная недостаточность
- Эклампсия
- Угроза выкидыша
Важно понимать, что на ранних этапах беременности инфекции быстро передаются плоду. Если болезнь запущена, то опасным осложнением является внутриутробная смерть ребенка.
Особенности лечения патологии

Лечение зависит от причины появления слизи в моче!
Лечение повышенного уровня в моче слизи зависит от основного диагноза. При определенном заболевании назначают различные методы лечения:
- Воспалительные процессы в почках лечат с помощью антибактериальных средств (например, Бисептол), уроантисептиков, фитопрепаратов (Канефрон).
- При цистите применяют такие антибиотики, как Аугментин, Норбактин или Нолицин. Важным нюансом лечения считается правильный питьевой режим. Кроме того, допускается использование народных средств: употребление отваров шиповника, овса, чаев и целебных растений.
- Если слизь в моче появилась из-за образования в почках камней, то возможно хирургическое вмешательство. При приступах назначаются обезболивающие лекарства и спазмолитики.
Важно помнить, что не разрешается заниматься самолечением. Самостоятельный подбор лекарств может только усугубить проблему и негативно повлиять на плод. Медикаментозные препараты при беременности может назначать только опытный специалист.
Необходимо знать, что в первом триместре происходит формирование плода, именно поэтому обычно женщинам назначаются средства на натуральной основе.
При назначении антибактериальных препаратов выбирают такие, которые оказывают на плод минимальное воздействие. Кроме того, врач должен одобрить и применение лекарств народной терапии.
Также при лечении беременной важно придерживаться диеты, которая исключает употребление жареных, соленых и жирных блюд, хлебобулочных изделий и сладостей. Будущей маме рекомендуется кушать свежие овощи и фрукты, растительные жиры и продукты, в которых содержится большое количество белка. Желательно, чтобы блюда были приготовлены отварным или паровым способом.
Подробнее о том, как правильно собрать мочу на анализ можно узнать из видео:
Для предупреждения заболеваний, при которых появляется слизь в урине, важно соблюдать следующие правила профилактики:
- Регулярно проходить при беременности назначенные исследования.
- Правильно и рационально питаться.
- Придерживаться необходимого питьевого режима.
- Выполнять все предписания специалиста.
- Не поднимать тяжести.
- Избегать физического и психоэмоционального перенапряжения.
- Соблюдать гигиену половых органов.
- Избегать переохлаждения.
- Не задерживать мочеиспускание длительное время.
Кроме того, важно придерживаться основных рекомендаций относительно подготовки и сдачи анализа мочи.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Пиелонефрит во время беременности
Пиелонефрит — самое частое заболевание почек независимо от возраста, которому более подвержены женщины. По данным Большой медицинской энциклопедии, у беременных острая форма болезни диагностируется у 2–10%, чаще всего при первой беременности. Это связано с недостаточными механизмами адаптации организма к изменениям, происходящим во время беременности: иммунологические и гормональные изменения, рост матки и сдавливание соседствующих органов.
Конец II и начало III триместра — это сроки, важные с точки зрения появления пиелонефрита, так как именно в это время значительно меняется гормональное соотношение. Что касается родильниц, заболевание может развиться в первые 1–2 недели после родов — это время появления послеродовых осложнений.

Причины возникновения
Различают пиелонефрит у беременных, рожениц и родильниц. Для данных форм часто используется специальный термин — гестационный пиелонефрит, с которым связаны некоторые особенности развития и течения болезни.
- у беременных это кишечная палочка, протей либо энтеробактерии;
- у родильниц возбудителем выступает чаще всего энтерококк или кишечная палочка.
Также причинами патологии могут быть стафилококки, стрептококки, синегнойная палочка, грибы Candida.
Роль физиологических процессов
Беременность — это период, когда женщины наиболее уязвимы и предрасположены к появлению нарушений, связанных с работой почек, что может привести к инфицированию ткани почки и ее воспалению. При развитии болезни большую роль играют натуральные физиологические процессы, которые типичны для организма беременной и родившей женщины. Меняется гормональный фон, количество и состав гормонов. Также изменения касаются анатомии, так как плод растет и оказывает давление на органы малого таза. Все это влияет на функционирование мочевых путей и приводит к уязвимости органов. Матка растет и сдавливает мочеточники, при этом правая яичниковая вена имеет особенные анатомические характеристики, что в конечном итоге влияет на развитие воспаления в правой почке. Поэтому правосторонний пиелонефрит бывает чаще, чем левосторонний либо двусторонний.
Риск болезни выше, если в организме присутствует какой-либо источник инфекции. Это может быть воспаление дыхательных путей, желчного пузыря и даже кариозные зубы. Велика вероятность развития опасного патологического процесса на фоне гломерулонефрита. В развитии хронического течения процесса немаловажное место занимают перенесенные когда-то болезни: цистит и другие острые инфекционные состояния мочеполовой системы.
Несвязанные с бактериальной флорой причины
- длительный стресс;
- продолжительное переутомление;
- витаминно-минеральный дефицит;
- очаги инфекции;
- ослабленный иммунитет.
- изменения оттока мочи, которые могут происходить из-за мочекаменной болезни, роста опухолей, сужения мочеточников.
Виды пиелонефрита
По длительности течения:
- острый — появляется внезапно, в среднем длится до 3 недель. Бывает нескольких типов: гнойный, серозный, некротический;
- хронический — развивается после острого, характеризуется вялым течением, периодическими обострениями (рецидивами). Фазы хронического процесса: активное воспаление, далее следует латентная фаза (болезнь развивается, но без ярко выраженных физических и лабораторных признаков), затем наступает ремиссия (симптомы исчезают) с тенденцией к рецидивам. Рецидивирующий тип характеризуется обострением с выраженными симптомами, с частотой 1–2 раза в год, заканчивается ремиссией.
В зависимости от условий развития:
- первичный — поражение не затрагивает мочевыводящие пути, уродинамика (процесс выведения мочи из организма) в норме;
- вторичный — развивается на фоне других патологий: мочекаменной болезни, аномальной подвижности почек, когда ведущее значение приобретает симптоматика основного заболевания, а пиелонефрит проявляется осложнениями.
По количеству поражаемых органов:
- односторонний — воспаление касается одной почки;
- двусторонний — процесс затрагивает оба органа.
По пути проникновения инфекции:
- гематогенный путь: через кровь. Данный путь заражения фиксируется чаще;
- урогенный (восходящий): через мочевой пузырь, уретру.
Наиболее подвержены заболеванию беременные, новорожденные, пожилые люди и больные сахарным диабетом.

Особенности симптоматики
При первичном пиелонефрите, особенно на ранних сроках, обычно не предшествуют воспалительные состояния в почках либо мочевыводящих путях. Также нет нарушений уродинамики.
Признаки острой фазы болезни:
- боль в пояснице (характер боли разнообразен: острая, резкая или тупая, тянущая, с усилением при наклонах, может беспокоить ночью);
- перемена цвета мочи, появление красного оттенка, помутнение, приобретение резкого запаха;
- потеря аппетита, тошнота, рвота;
- симптомы интоксикации: упадок сил, вялость, озноб;
- повышение температуры (38–40°).
В отличие от острого и ярко выраженного процесса, хронический пиелонефрит при беременности хоть и развивается, но долгое время не беспокоит. Течение скрытое, при нем лишь может незначительно подниматься температура. При обострении появляется симптоматика острого воспаления.
Чем опасна болезнь при беременности?
Пиелонефрит во время беременности чреват появлением серьезных осложнений. Влияние распространяется на женщину и на плод. Воспалительный процесс в почках осложняет течение беременности и ее исход.
Осложнения для женщины:
- преждевременное начало родов;
- самопроизвольное прерывание беременности;
- почечная недостаточность, в том числе развитие хронической почечной недостаточности, прогрессирование состояния;
- уросепсис — тяжелое состояние, при котором происходит заражение организма бактериями, попавшими в кровь из больного органа;
- редко — нефротический синдром.
Последствия для малыша:
- внутриутробное заражение;
- гипоксия (недостаток кислорода);
- малый вес малыша при рождении.
Диагностика
Главное значение в диагностике гестационного пиелонефрита имеют лабораторные способы. Определить начало воспалительного процесса можно, сделав анализ мочи и крови. Может применяться бактериальное исследование мочи и окрашивание по Грамму (микробиологические методы, показывающие, какой возбудитель вызвал заболевание).
В анализах обнаружится:
- лейкоцитурия (обнаружение лейкоцитов в моче);
- лейкоцитоз (повышение уровня лейкоцитов в крови);
- может определиться умеренная анемия;
- бактериурия (появление бактерий в моче).
Так как моча в норме стерильна, а при пиелонефрите, особенно у беременных, чаще всего причиной становятся бактерии, в анализе мочи лаборанты обнаружат именно патогенную флору. Зная, чем грозит болезнь и почему важен анализ мочи, женщина будет более внимательно относиться к своему здоровью.
Инструментальные методы
УЗИ — показывает анатомическую структуру органов, состояние стенок, наличие уплотнений и расширений в чашечках и лоханках почек. Для дифференциации первичного пиелонефрита от вторичного может проводиться хромоцистоскопия. Это метод обследования почек и верхних мочевых путей, по которому определяется, есть ли препятствия в движении мочи.
Использование в диагностике рентгена на протяжении всей беременности запрещено ввиду вредного воздействия на рост и развитие плода.
Лечение
1. Острое заболевание
Лечение возникшей патологии нельзя откладывать. Развиваясь, болезнь может принести негативные последствия для женщины и ребенка. Это именно тот случай, когда прием антибиотиков во время беременности оправдан. Врач подбирает максимально безопасные для плода антибиотики: в зависимости от триместра, используются те или иные препараты. За ходом лечения необходимо строго следить, поэтому при острой форме рекомендуется стационар.
Препараты, назначаемые врачом:
- антибиотики — воздействуют на возбудителя патологии: пенициллины, нутрифоновый ряд лекарств, цефалоспорины и другие лекарства, согласно триместру беременности;
- спазмолитики — подавляют мышечные спазмы;
- болеутоляющие — снимают болевые ощущения;
- уроантисептики — оказывают противомикробное действие;
- общеукрепляющая терапия, прием витаминов, фитотерапия, седативные вещества. Эффективен прием канефрона, обладающего спазмолитическим, противовоспалительным и болеутоляющим действием. Это растительный препарат, позволяющий снять лекарственную нагрузку на организм;
- физиотерапия, катетеризация, дезинтоксикация и другие виды воздействия;
- позиционная терапия — для очищения почки от застоя мочи.
Постельный режим (около 1 недели) рекомендован в острой фазе болезни, при сильных болях, температуре. Далее желательно проводить время в движении, чтобы восстановить движение мочи из пораженного органа. Поза «кошки», которую беременной рекомендовано принимать несколько раз в день по 10–15 минут, способствует лучшей работе почек.
2. Хронический пиелонефрит
Лечение хронической формы, если нет отклонений в анализах, может происходить дома. Как лечить данную форму, определяет врач. Если симптомы не беспокоят, и женщина чувствует себя хорошо, обычно врач дает общие рекомендации.
При диагностике у больной хронической почечной недостаточности схема лечения корректируется (запрещается применять нефротоксичные антимикробные лекарства).
Прогноз лечения благоприятный. В некоторых случаях возможен переход острой болезни в хроническую форму. Случается, развиваются осложнения.
Можно ли заниматься самолечением?
Самолечением заниматься рискованно. Многие группы лекарств вообще запрещены при беременности, так как могут вызвать серьезные нарушения развития плода (тетрациклины противопоказаны).
Грамотное лечение всегда строится по принципу воздействия на причину, а не маскировки симптомов. Причина у пиелонефрита — бактериальная, а потому отказ от приема антибиотиков в пользу «бабушкиных» методов не принесет должного эффекта. В какой-то степени «народные» средства могут помочь убрать симптоматику, но возбудитель, вызвавший болезнь, останется.
Роль диеты при лечении
Во время болезни важно соблюдать диету, цель которой — исключение ненужной нагрузки на пораженный орган и вообще на весь организм, а также профилактика запоров. В таблице представлено, что можно есть при пиелонефрите беременным. В графе рядом находится информация, негативно влияющая на самочувствие.
Организация питания
- Хлеб и хлебобулочные продукты: немного подсушенные и диетические, без кремов.
- Мясо нежирное любое.
- Рыба: на пару или отварная, желательно нежирная.
- Крупы, макароны любые (овсяная крупа, гречневая, рис, манка и др.).
- Супы: молочные, овощные, с крупой, с заправкой из сметаны или сливок, маслом.
- Молоко, а также все молочные продукты (при отсутствии аллергии).
- Яйца: в неделю до 2 штук.
- Овощи, фрукты: в любом виде.
- жареное;
- копченое;
- маринованное;
- квашеное;
- чрезмерно соленое;
- специи;
- сладости ограничены при чрезмерном наборе веса;
- свежий хлеб;
- жирное (особенно мясо, рыбу);
- бобовые, а также острые продукты: лук, чеснок, перец, горчица, хрен;
- соусы: майонез, кетчуп, уксус;
- алкоголь.
Цель питьевого режима — «промыть» почки. Пить можно практически все, т.к. болезнь не приводит к задержке жидкости и соли:
- чаи;
- свежевыжатый сок;
- клюквенный и брусничный морс;
- компоты, отвары шиповника, смородины.
Если на фоне пиелонефрита возникает гестоз (поздний токсикоз с отеками и повышением давления) — питьевой режим организуется согласно рекомендациям лечащего врача.
Как предотвратить пиелонефрит?
В профилактике важную роль играет ранняя диагностика. Важно прислушиваться к собственному самочувствию и сообщать врачу о беспокоящих симптомах. Анализы и исследования, назначаемые во время беременности, способствуют раннему обнаружению болезни. Чем раньше выявлена болезнь, тем проще ее лечить и тем меньше риск возникновения осложнений.
Почему при беременности появляется слизь в моче
Каждая женщина считает себя полностью здоровой и, обнаружив какую-либо патологию или заболевание, ужасается. Стоить помнить, что нельзя быть полностью уверенным в своем здоровье, не сдавая различные анализы на нахождение тех или иных заболеваний.
Врачи советуют всем беременным женщинам наблюдаться в поликлиниках и сдавать все анализы, так как слизь нельзя обнаружить, не сдав анализ мочи, следовательно, нельзя узнать о различных заболеваниях, которые наносят вред и женщине, и ребенку.




Причины обнаружения слизи в анализах мочи у беременных женщин и допустимые нормы
Исследования мочи отражают все изменения, происходящие в организме. Когда женщина ждет ребенка, врач регулярно назначает анализы, чтобы контролировать ее состояние и следить за развитием плода. И появление слизи в урине вызывает вполне понятное беспокойство у будущей матери. Однако не всегда оно бывает обоснованным.
Слизь — это секрет, продуцирующийся эпителиальными клетками мочевого тракта. Главной ее задачей является сохранение слизистой оболочки внутренних стенок органов от травмирования и негативного влияния мочевины и кислот, присутствующих в урине.
Слизь в моче при беременности вырабатывается в количестве, которое необходимо для устранения агрессивного воздействия кислой среды, и впоследствии выводится с мочой.
Отклонения же от нормы в анализе беременной могут быть вызваны самыми различными причинами.
Физиологические
Любая женщина наверняка знает, что во время вынашивания ребенка многие органы и системы функционируют в измененном режиме. К факторам, вызывающим количественное превышение слизи, медики относят:
- изменения гормонального фона, в частности, повышения уровня прогестерона;
- сильные стрессы, переутомление;
- несбалансированное питание, чрезмерное употребление «вредных» продуктов и блюд;
- повышенный уровень холестерина;
- избыточное содержание витаминов определенного типа.

Появление осадка на раннем сроке зачастую обусловлено влиянием следующих факторов:
- несоблюдением правил личной гигиены;
- использованием нечистой тары для сбора биоматериала;
- хранением образца собранного материала более трех часов в неподходящих условиях;
- попаданием в мочу влагалищных выделений (в силу особенностей анатомического строения);
- застоем урины из-за несвоевременного опорожнения мочевого пузыря
Зачастую слизь появляется в урине вследствие ношения некачественного синтетического белья. В любом случае отклонения в анализе не сопровождаются ухудшением самочувствия или какими-либо тревожными состояниями.
Патологические
Вместе с тем, существуют и более серьезные факторы, приводящие к увеличению количества слизи в моче у беременной. К ним относятся инфекции, воспалительные процессы, патологии различного происхождения. Каждое из них отличается клинической картиной и характеризуется определенной симптоматикой.
- Инфекционные заболевания, передающиеся половым путем. Если до беременности женщина лечилась от хламидиоза, уреаплазмоза, то изменение гормонального фона может привести к активизации остаточных клеток и спровоцировать повторное возникновение патологии. Инфекция легко преодолевает плацентарный барьер и поражает плод, вызывая отставания в развитии, появление пороков.
- Заболевания мочевыводящих путей воспалительного характера. Перемещение форменных элементов к очагу приводит к образованию слизи.
- Нефролитиаз. Миграция конкрементов по выводящему тракту вызывает повреждение слизистого эпителия, который в целях защиты увеличивает объем выделяемого секрета.
- Воспалительные патологии женской половой сферы – вульвит или вагинит.
- Злокачественные новообразования. Формирование опухолевого процесса в почках или мочевом пузыре.
- Застой урины. Третий триместр характеризуется быстрым увеличением размеров матки. Она давит на мочевыводящие пути, жидкость остается в полости мочевого пузыря, и ее агрессивная среда разрушительно действует на слизистую оболочку. Данное явление также считается распространенным при воспалении органов выводящего тракта – цистите, пиелонефрите.
Выявить причину появления слизи в моче можно в ходе исследования по наличию в осадке эпителиальных клеток определенного типа. Плоские разновидности указывают на инфекционный процесс, переходные – воспаления органов мочевого тракта (цистит, пиелонефрит). Почечный эпителий считается признаком развития гломерулонефрита.
Присутствие незначительного количества слизи в моче беременной считается нормой, и не сопровождается какими-либо симптомами. Исключение составляют ситуации, когда причиной ее появления становится патологический процесс. В этом случае могут отмечаться:
- болезненные ощущения в поясничной области и нижней части живота;
- гипертермия;
- головную боль и головокружения;
- слабость и быструю утомляемость;
- учащение позывов;
- затрудненное мочеиспускание, сопровождающееся болью и жжением.
Инфекционные процессы влекут за собой увеличение осадка, повышение лейкоцитов и бактерий в моче. Выход песка или камней из почек сопровождается спастической болью, которая носит название почечной колики. Она локализуется в пояснице и иррадиирует во внутреннюю часть бедра и паховую область.
Диагностика
Если в анализе мочи у беременной врач обнаружит наличие слизи, он обязательно назначает повторное исследование. Это позволяет исключить вероятность того, что при сборе материала была допущена ошибка.
Методика анализа
Специального анализа урины на определение слизи не существует. Количественные параметры лаборант выявляет при микроскопическом исследовании, которое является частью ОАМ.

Вначале проводится оценка физических и химических характеристик. На заключительной стадии специалист приступает к получению мочевого осадка. Алгоритм состоит из следующих действий.
- Образец урины отстаивают в течение 1-2 часов в стерильной емкости.
- Пипеткой выполняют забор 10 мл жидкости, которую помещают в пробирку.
- Сосуд устанавливается в центрифугу, где на скорости 1500 об./мин. обрабатывают в течение 5-7- минут.
- Далее жидкую субстанцию сливают, а сухой осадок помещают на предметное стекло микроскопа, и подвергают тщательному изучению.
Микроскопия служит для выявления присутствующих в моче элементов, обнаружить которые при визуальном осмотре или с помощью воздействия химических реактивов невозможно. К ним относятся слизь, клетки эпителия и форменные элементы крови.
Причины появления
- Слизь в моче беременных женщин говорит о том, что причиной являются инфекционно-воспалительные процессы. Например, цистит, молочница, нефрит, уретрит, кандидоз и другие.
- Венерические заболевания тоже могут вызвать слизь в моче, к таким болезням относят: хламидиоз, триппер, трихомонад и т.п.
- Мочекаменные и почечнокаменные болезни, которые были задолго до беременности, в таких случаях следует провести операцию.
- Неправильное питание, в рационе присутствует фастфуд, который содержит множество жиров, солей и углеводов, авитаминоз.
- Неправильное поддержание интимной гигиены, использование неподходящих средств.






Если уровень слизи превышает норму
Не только по уровню слизи ориентируются в лабораториях, вынося вердикт в виде положительного или отрицательного результата, хотя повышенный уровень слизистых выделений вызывает у медиков подозрения на наличие воспалительного процесса в организме женщины.
Диагноз можно проверять и перепроверять хоть сто раз путем отбора образцов мочи, но подтверждающими заболевание факторами являются еще и белки, СОЭ, эритроциты и оксалаты, уровень которых при воспалительном процессе тоже повышается.
Другая причина большого количества слизи – сбой в функционировании почек. Для беременного периода тоже нередкостное явление: перегоняя огромное количество жидкости, работая буквально на износ, эти органы выбиваются из привычного режима. Первым признаком неправильной (замедленной) работы почек и становится появление ниточек слизи в моче в количествах, больших, чем обычно.
Это уже сигнал об опасности и необходимости нормализовать функционирование жизненно важных органов.
Более безобидной причиной увеличения слизи в моче является неправильный режим питания беременной. У женщин, предпочитающих жирное мясо, много сладостей и яиц, наблюдается тенденция к повышаемости уровня слизи в моче.
И хоть при этом все органы женщины функционируют без сбоя, меры предосторожности все же соблюсти придется, иначе проблемы могут появиться позже. Главная из мер – корректировка рациона, замена жирного мяса нежирным (исключая птицу, поскольку в ней много белка), замена яиц молоком и его производными (в разумных количествах), замена пирожных сухофруктами, а белого пшеничного хлеба – ржаным.
Задача такой смены меню – снизить уровень холестерина, выбрасываемого в кровь и негативно влияющего на качество мочи.
Симптомы имеющейся слизи
Так как слизь нельзя обнаружить, узнать о ее наличии можно по нескольким симптомам:
- Зуд и жжение половых органов.
- Наличие творожистых выделений.
- Изменение цвета мочи и наличие неприятного кислого запаха,
- Боль при мочеиспускании.
Если во время беременности были замечены данные признаки, следует незамедлительно обратиться к врачу, чтобы не наносить вред своему здоровью и ребенку.

Диагностика
Выделяют несколько наиболее эффективных методов диагностирования болезни.
- Анализ мочи по методу Нечипоренко. Помогает выявить мочекаменные и почечнокаменные болезни.
- Мазок из уретры. Позволяет проверить на наличие инфекции.
- Общий анализ крови. Чаще всего берется из вены.
- Биохимический анализ крови. Позволяет проверить наличие венерических заболеваний, таких как сифилис и гонорея.
- Ультразвуковой анализ мочеполовой системы. Помогает определить опухоли яичников и матки.

Выявлена слизь в моче при беременности — диагностика патологии
Оценивая анализ, в котором выявлено повышенное присутствие слизи, врач обращает внимание и на его остальные показатели.
- Присутствие бактерий и слизи в моче при беременности говорит о наличии воспалительного процесса или нарушении правил забора биоматериала.
- Появление осадка в урине дает повод заподозрить венерические заболевания или нарушение оттока урины.
- Повышенный объем слизи в совокупности с белком может указывать на повышенные физические нагрузки накануне сбора урины. Если повторный анализ показал такой же результат, возможно инфекционное поражение почек и мочевого пузыря.
- Примеси крови могут указывать на образование камней в органах мочевыделения или на угрозу срыва беременности.
Если повторный анализ вновь показывает повышенное включение слизистой субстанции, будущей маме назначают дополнительные анализы, в числе которых:
- бактериальный посев урины;
- анализ мочи по Нечипоренко;
- анализ мочи по Зимницкому.
Лечение
После обнаружения очага инфекции, специалисты выписывают различные медикаменты, подходящие под определенные заболевания.
- Если причиной является цистит, следует увеличить употребление жидкости, а лучше перейти на отвар овса с шиповником и на разнообразные травяные чаи. Также нужно принимать Аугментин, Нолицин.
- При воспалении почек следует быть осторожным, так как неправильное лечение может лишь усугубить процесс и заболевание перерастет в хроническое. Поэтому используют уроантисептики, антибиотики, канефрон и другие.
- Если слизь появилась из-за камней в почках, то не исключается хирургическое вмешательство, если камни уже достигли размера более 15 мм. Если камни маленького размера, будут назначены лекарства, которые дробят камни, и при мочеиспускании они будут выходить в виде песка.
Страдая от некоторых заболеваний, можно заниматься самолечением, но во время беременности не нужно рисковать ни ребенком, ни здоровьем женщины, поэтому самолечение и народные методы совершенно исключены.
Cлизь в моче
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Слизь в моче: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Слизь находится в небольших количествах в моче здорового человека. При изменении цвета мочи возникает подозрение на инфекционное заболевание или другие проблемы в мочевыводящих путях.
Наличие в моче только слизи не вызывает никаких клинических симптомов, а ощущение дискомфорта говорит о присутствии патогенных бактерий, камней в почках, мочеточниках, а также возможных заболеваниях половых органов.
Неприятные ощущения включают боль в животе или в области поясницы, затруднение и рези во время акта мочеиспускания, повышение температуры тела, снижение потенции у мужчин.
Разновидности слизи в моче
Определить состав слизи можно только в лабораторных условиях. Основными компонентами могут быть:
- гиалиновые цилиндры описываются как бледные, прямые, со слабоочерченными контурами, образуются при поражении почек;
- цилиндроиды, наоборот, имеют хорошо заметную исчерченность, концы их закруглены и расщеплены; их наличие является признаком воспалительных заболеваний мочевых путей.
Среди основных причин появления слизи в моче врачи называют камнеобразование в мочевой системе. Основными факторами риска развития заболевания являются:
- употребление большого количества продуктов, содержащих кальций, а также препаратов кальция;
- прием витамина D, сульфаниламидов, аскорбиновой кислоты;
- недостаток в организме витаминов группы А и В за счет увеличения солеобразующих веществ и снижения количества угнетателей роста солей в моче;
- наследственная предрасположенность;
- повышение функции щитовидной и околощитовидных желез;
- болезнь Крона – тяжелое хроническое с периодическими обострениями поражение кишечника, характеризующееся сегментарным воспалением его стенок;
- саркоидоз – системное воспалительное заболевание неясной этиологии.
- введение и длительное использование катетеров в мочеиспускательном канале;
- травмы (чаще всего при мочекаменной болезни из-за движения камней);
- опухолевые процессы (например, в уретре, мочевом пузыре и т.д.);
- инфекции мочеполовой системы;
- лучевая (радиационная) терапия при лечении злокачественных заболеваний.
- Болезни мочеполовой системы нередко вызывают инфекционные агенты (чаще всего бактерии, реже – грибы и вирусы), их наличие проявляется зудом, жжением, резями при мочеиспускании, помутнением мочи, высокой температурой. К патогенным микроорганизмам относятся кишечная палочка, а также возбудители хламидиоза (хламидии), трихомониаза (трихомонады), гонореи (гонококки), сифилиса (бледная трепонема), генитального герпеса.
- Острая задержка мочеиспускания – это отсутствие мочеиспускания (при сохранении позывов и чувства наполнения мочевого пузыря), которое может сопровождаться выделением крови с мочой, болью внизу живота, повышением температуры тела. Все это может быть вызвано перекрытием мочевых путей, чаще всего камнями, реже – опухолевыми образованиями.
- Врожденные и приобретенные пороки развития мочевой системы:
а) канальцевая эктазия – кистозная болезнь почек, характеризующаяся расширением трубочек, входящих в состав органа. Заболевание приводит к образованию камней и хроническому бактериальному воспалению;
б) подковообразная почка – слияние 2 почек в одну, мочеточники которой заканчиваются в мочевом пузыре;
в) дивертикул чашечки почки – заполненная жидкостью полость, которая может быть как врожденной, так и следствием множества перенесенных в течение жизни инфекций, травм и мочекаменной болезни;
г) уретероцеле – кистообразное расширение терминального (впадающего в мочевой пузырь) отдела мочеточника;
д) пузырно-мочеточниковый рефлюкс – обратный заброс мочи из мочевого пузыря в мочеточник или почку (чаще всего связан с распространением инфекции мочевыводящих путей).
Само по себе наличие слизи не является признаком заболевания, но если присутствуют субъективные ощущения дискомфорта внизу живота, в поясничной области, при мочеиспускании, а также при обнаружении крови в моче следует обратиться к терапевту , педиатру , урологу , нефрологу, гинекологу . В некоторых случаях требуется консультация дерматовенеролога.
Более редкие причины, вызвавшие вышеперечисленные симптомы, оцениваются пульмонологами и эндокринологами .
Диагностика и обследования при наличии слизи в моче
Постановка диагноза при наличии слизи в моче всегда требует провдеоения лабораторных исследований.
-
Общий анализ мочи проводится для поиска слизи, оценки цвета мочи, наличия в ней белка, крови, глюкозы, воспалительных клеток.
Общий анализ мочи – комплексная оценка ряда физических и химических параметров мочи, а также элементов мочевого осадка, нацеленное на выявление патологии почек и мочевыводящих путей.
Общий анализ мочи (с микроскопией осадка)
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Напоминаем, что самостоятельная интерпретация результатов недопустима, приведенная ниже информация носит исключительно справочный характер.
Общий анализ мочи (с микроскопией осадка): показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Показания для назначения исследования
Общий анализ мочи относится к рутинным лабораторным исследованиям, направленным в первую очередь на скрининг заболеваний органов мочевыделительной системы, поскольку патологические процессы в почках и мочевыводящих путях влияют на свойства мочи.
С помощью этого простого диагностического теста можно выявить заболевания инфекционно-воспалительного характера, такие как гломерулонефрит (воспаление почечных клубочков), пиелонефрит (воспаление почечных лоханок), цистит (воспаление мочевого пузыря).
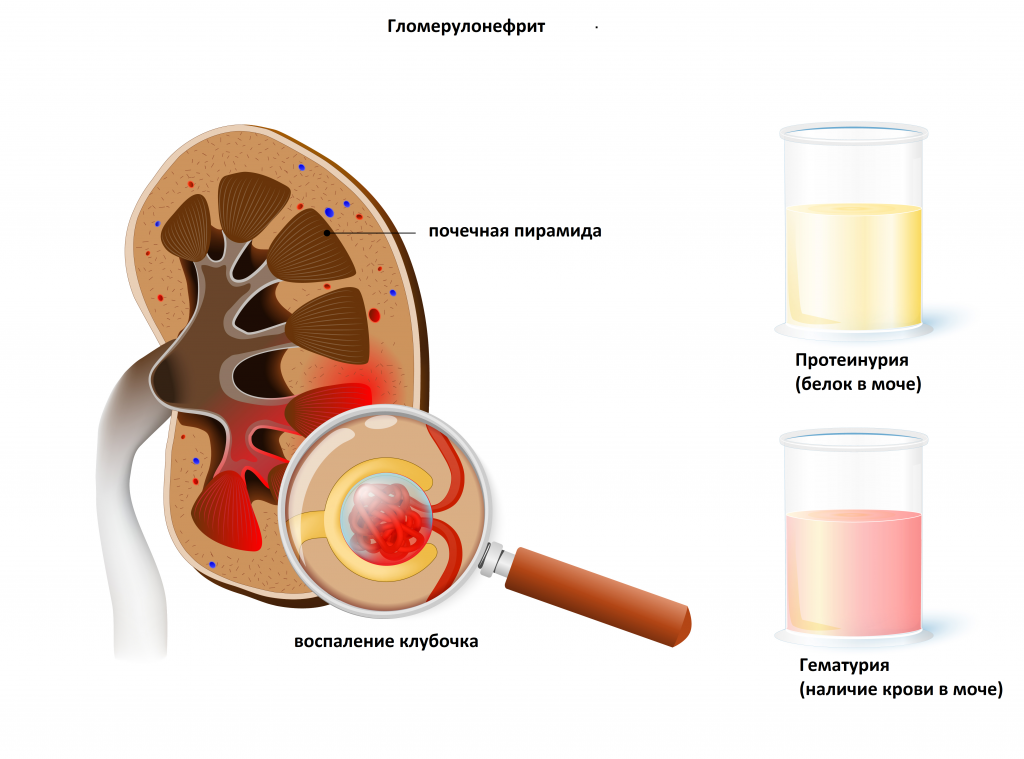
Микроскопия осадка мочи позволяет заподозрить травму или инфаркт почки, мочекаменную болезнь, некоторые новообразования, амилоидоз почек (системное заболевание, при котором в почках откладывается специфический нерастворимый белок, из-за чего нарушается функционирование органа).
Помимо диагностики заболеваний почек и мочевыводящих путей, по результатам общего анализа мочи с микроскопией осадка можно получить сведения об общем состоянии здоровья.
Моча образуется в результате ультрафильтрации плазмы крови через клубочки почек. При развитии различных заболеваний в кровь поступают патологические продукты обмена веществ, которые выводятся из организма, в том числе через почки.
Подготовка к процедуре
Подготовка к общему анализу мочи начинается за день до сбора биоматериала. Некоторые продукты питания, объем выпитой жидкости, прием лекарственных препаратов и биодобавок, интенсивные физические нагрузки могут исказить результаты исследования.
За день до сбора мочи необходимо отказаться от продуктов, которые могут повлиять на цвет мочи: например, свекла и черника придают моче красноватый оттенок, при употреблении большого количества моркови или добавок с каротином цвет мочи может измениться на оранжевый.
Накануне сбора мочи не рекомендуется прием алкоголя, кофе, биодобавок и крепкого чая. По возможности следует ограничить прием диуретических (мочегонных) средств. Требуется исключить серьезные физические нагрузки, а также посещение бани, сауны.
Женщинам во время менструаций не рекомендуется сдавать мочу на исследование, поскольку даже небольшое количество крови значительно исказит результат анализа.
Следует предупредить врача о принимаемых лекарственных препаратах, а также о проведении инвазивных обследований (например, цистоскопии) накануне исследования.
Методика сбора мочи для общего анализа
- Необходимо заранее подготовить одноразовый стерильный контейнер для сбора мочи (можно приобрести в аптеке или взять в медицинском офисе ИНВИТРО).
- Перед сбором мочи следует провести гигиеническую обработку наружных половых органов, при этом не использовать антибактериальные и дезинфицирующие средства. Для детей нужно придерживаться следующих правил: девочек подмывают в направлении спереди назад (от лобка к копчику) для того, чтобы бактерии, заселяющие кишечник, не попадали в мочевыводящие пути.
Мылом моют только кожу, поскольку при попадании на слизистые возникает раздражение, сухость и зуд. У мальчиков головка полового члена сращена с крайней плотью (физиологический фимоз), поэтому не рекомендуется насильно открывать головку полового члена, так как это ведет к травматизации нежной ткани. Нужно лишь слегка оттянуть кожу и промыть водой, при этом направлять струю воды в отверстие мочеиспускательного канала недопустимо.
- Нарушение методики проведения гигиенических процедур и техники сбора мочи.
- Употребление большого или малого количества воды.
- Употребление продуктов, лекарств или биодобавок, меняющих цвет мочи.
- Менструация.
- Высокое артериальное давление.
- Интенсивные физические и психоэмоциональные нагрузки накануне сбора мочи.
- Посещение бани, сауны, переохлаждение.
- Проведение инвазивных процедур на мочевыводящих путях за неделю до сдачи анализа.
Исследование мочи включает в себя изучение физических и химических свойств, а также микроскопию осадка.
Физические свойства: количество, цвет, запах, прозрачность, относительная плотность (удельный вес), реакция мочи (pH).
Химические свойства: определение белка, глюкозы, кетоновых тел, уробилиногена, билирубина, гемоглобина, нитритов, лейкоцитарной эстеразы.
Микроскопия: выявление эритроцитов, лейкоцитов, клеток плоского, переходного и почечного эпителия, цилиндров, кристаллов, слизи, бактерий, грибков.
Нормальные показатели
| Показатель | Результат |
| Количество | 50 мл |
| Цвет | Бесцветная, светло-желтая, соломенно-желтая, желтая, янтарно-желтая |
| Запах | Без запаха или неспецифичный |
| Прозрачность | Прозрачная |
| Относительная плотность мочи (удельный вес) | 1003-1035 |
| Реакция мочи (pH) | 5,0-8,0 (у детей до 1 мес. – 5,0-7,0) |
| Белок | > 0,140 г/л |
| Глюкоза | > 2,8 ммоль/л |
| Кетоновые тела | > 1 ммоль/л |
| Уробилиноген | > 34 ммоль/л |
| Билирубин | Не обнаруживается |
| Гемоглобин | Не обнаруживается |
| Лейкоцитарная эстераза | Не обнаруживается |
| Нитриты | Не обнаруживаются |
| Эритроциты | До 2 клеток в поле зрения |
| Лейкоциты | До 5 клеток в поле зрения |
| Эпителий | До 5 клеток плоского эпителия в поле зрения |
| Цилиндры | Не обнаруживаются |
| Кристаллы | Небольшое количество уратов, оксалатов кальция, аморфных фосфатов или не обнаруживаются |
| Слизь | В небольшом количестве |
| Бактерии | Не обнаруживаются |
| Грибки | Не обнаруживаются |
Расшифровка показателей
Следует помнить, что общий анализ мочи является скрининговым исследованием, поэтому его результаты можно использовать при назначении других лабораторных и инструментальных обследований для уточнения диагноза.
Цвет мочи зависит от концентрации растворенных в ней веществ и колеблется от прозрачного до янтарно-желтого.

В нормальных условиях окраску моче придают продукты пигментного обмена (в частности, билирубина): урохромы, уробилиноиды и другие вещества. При повышении уровня билирубина в крови он в большем количестве поступает в мочу и придает ей насыщенный коричневатый или даже зеленовато-бурый цвет. При попадании эритроцитов (красных кровяных телец), миоглобина (основного белка мышечной ткани) или гемоглобина (белка, содержащегося в эритроцитах) в мочу ее цвет меняется на буро-красный и приобретает вид «мясных помоев». Прием витаминов и препаратов нитрофуранового ряда может придать моче цвет от лимонно-желтого до оранжевого. При большом количестве лейкоцитов (белых кровяных телец) моча становится молочного цвета (это состояние называется пиурия).
Прозрачность. В обычных условиях моча прозрачна. Ее помутнение может быть вызвано наличием солей, кристаллов, клеточных элементов (эритроцитов, лейкоцитов).
Запах. В норме моча имеет слабый неспецифичный запах. Появление аммиачного запаха может быть признаком бактериальной инфекции, своеобразный фруктовый запах («гниющих яблок») появляется при увеличении концентрации кетоновых тел (что чаще всего указывает на сахарный диабет – нарушение обмена глюкозы).
Относительная плотность мочи, или удельный вес, определяется с помощью урометра. Относительная плотность мочи дает представление о концентрационной способности почек и о функции разведения, которые снижаются, как и относительная плотность мочи, при почечной недостаточности.
Реакция мочи (pH) – водородный показатель, отражающий способность почек поддерживать кислотно-основной баланс организма. Почки участвуют в выведении ионов водорода и бикарбонатов, сохраняя постоянство pH крови. На значение рН мочи большое влияние оказывают диета, особенности метаболизма, инфекционно-воспалительные процессы в почках и мочевыводящих путях.
Белок в моче выступает значимым маркером в диагностике заболеваний почек, мочевыводящих путей и сердечно-сосудистой системы, также он важен в диагностике гестоза – тяжелого осложнения беременности. Появление белка в моче называется протеинурия. В норме моча не содержит белка, поскольку почечный фильтр мешает выходу белковых молекул из крови в мочу. Выделяют несколько причин протеинурии.
- Допочечные причины: интенсивные физические и психоэмоциональные нагрузки, сердечная недостаточность, гипертоническая болезнь, лихорадка, гестозы при беременности, нефроптоз, вынужденное длительное положение стоя (часто у парикмахеров, хирургов, военнослужащих), травмы, нарушение белкового состава плазмы крови.
- Почечные причины: поражение клубочков (гломерулонефрит и гломерулопатии), поражение канальцев, нефросклероз.
- Послепочечные причины: инфекционно-воспалительные процессы в мочевыводящих путях, новообразования.
Появление глюкозы в моче служит сигналом, указывающим на патологию почек, эндокринной системы, побочное действие лекарств, отравления, осложненное течение беременности.
Кетоновые тела являются неспецифичным показателем. Появление повышенного количества кетоновых тел в моче – результат ускоренного жирового обмена или пониженного метаболизма углеводов. Наиболее часто повышение их уровня отмечается при голодании, лихорадке, рвоте, алкогольной интоксикации и сахарном диабете.
Уробилиноген в моче возрастает при заболеваниях кишечника, печени, при гемолитических состояниях (разрушении эритроцитов).
Билирубин появляется в моче при патологиях печени, инфекционных заболеваниях и нарушениях пигментного обмена.
Гемоглобин определяется при большом количестве эритроцитов в моче, при миозитах, обширных травмах мышечной ткани, тромбозах сосудов мышц.
Нитриты в моче выявляют при активации патогенной микрофлоры в мочевыводящей системе.
Повышение количества эритроцитов наблюдается в следующих случаях:
- Воспалительные заболевания почек и мочевыводящих путей инфекционного и неинфекционного генеза (гломерулонефрит, пиелонефрит, нефрит, цистит, простатит, туберкулез).
- Мочекаменная болезнь.
- Травматическое поражение почек и мочевыводящих путей.
- Лихорадка.
- Артериальная гипертензия с вовлечением почечных сосудов.
- Различные нарушения свертывания крови (при гемофилии, тромбоцитопении, передозировке антикоагулянтов).
- Отравления производными бензола, анилина, змеиным ядом, ядовитыми грибами, при непереносимости антикоагулянтной терапии.
- Опухолевые заболевания мочеполовой системы.
- Воспалительные заболевания почек и мочевыводящих путей инфекционной и неинфекционной природы (гломерулонефрит, пиелонефрит, тубулоинтерстициальный нефрит, цистит, уретрит, туберкулез).
- Мочекаменная болезнь.
- Отторжение почечного трансплантата.
- Системные воспалительные заболевания неинфекционной этиологии (нефрит при системной красной волчанке).
Цилиндры образуются в канальцах почек и позволяют определить уровень их поражения. Чаще всего встречаются при гломерулонефритах.
Кристаллы выявляются в осадке солей при определенном pH мочи. Наиболее часто (хотя не всегда) встречаются у пациентов с мочекаменной болезнью.
Слизь в норме может встречаться в мочевом осадке в небольшом количестве. Повышение содержания слизи может быть связано как с воспалительным процессом в мочевыводящих путях, так и с погрешностями, допущенными при сборе мочи для исследования.
Бактерии и грибки в норме в мочевом осадке не обнаруживаются. Их присутствие свидетельствует о наличии инфекционного процесса в почках и мочевыводящих путях или о погрешностях, допущенных при сборе биоматериала для исследования.
При отклонении от нормы показателей общего анализа мочи дополнительно могут быть назначены следующие инструментальные обследования и лабораторные тесты:
- Комплексное УЗИ мочевыделительной системы (почки, мочеточники, мочевой пузырь).
- Комплексное УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка) при подозрении на заболевания печени, желчного пузыря и т. д.
- Исследование показателей биохимического анализа крови ( общий белок , белковые фракции , С-реактивный белок , АЛТ , АСТ , ЛДГ , ГГТ , билирубин общий и прямой , холестерин , креатинин , глюкоза , электролиты: калий, натрий, хлор , кальций ).
- Определение содержания глюкозы в крови натощак, проведение орального глюкозотолерантного теста , исследование уровня гликированного гемоглобина для диагностики сахарного диабета.
- Посев мочи на микрофлору и определение чувствительности к антимикробным препаратам .
- Посев мочи на микрофлору и определение чувствительности к расширенному спектру антимикробных препаратов .
- Детская нефрология: Учебник/под ред. П.В. Шумилова, Э.К. Петросян, О.Л. Чугуновой. – М.: МЕДпресс-информ, 2018. – 616 с.: илл.
- Гребенев А.Л. Пропедевтика внутренних болезней: Учебник. – 5-е изд., перераб. и доп. – М.: Медицина, 2001. – 592 с.: илл.
- Данилова Л.А. Анализы крови, мочи и других биологических жидкостей в различные возрастные периоды. – Санкт-Петербург: СпецЛит, 2014. – 111 с.
- цдп.дт.мвд.рф .
- www.ncbi.nlm.nih.gov
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.


