Склерит: описание, симптомы и лечение
Склерит является воспалением эписклеральных тканей и тканей склеры с обоих поверхностных сторон и с глубоким поражением эписклеральных сосудов. Воспалительный процесс может включать в себя роговицу, сосудистую оболочку глазного яблока и прилегающие эписклеральные ткани. Таким образом, осложнения склерита могут привести к нарушению зрения, а в крайне запущенных стадиях к полной потере зрения. У половины больных склерит переходит в хроническую форму и носит сезонный характер.
Описание
Склерит, или воспаление склеры, может проявиться в виде болезненного покраснения глаз. Наиболее распространенной формой склерита, является воспаление с выпрямлением экстраокулярных мышц.
Ранее склерит считался распространенным заболеванием. Клинически данное заболевание можно подразделить на четыре вида: диффузный, узелковый, некротический и задний.
В диффузной форме отек склеры присутствует наряду с расширением глубоких эписклеральных сосудов. В воспалительный процесс вовлечена вся передняя часть склеры.
Узелковая форма заболевания характеризуется тем что, помимо отека склеры, на ней образуются многочисленные или одиночные узелки. Один или несколько узелков могут не быть не видны и не ощущаться при пальпации на начальных стадиях.
Некротический склерит является наиболее тяжелой формой переднего склерита. Он характеризуется сильной болью и повышенной чувствительностью крайней склеры. В основном некротический склерит это следствие системных тяжелых заболеваний, таких как васкулит миокарда и некроз.
Задний склерит редко встречается, но симптоматика его достаточно серьезная. Данная форма характеризуется отслойкой сетчатки и сосудистой складки. Наиболее часто существует потеря зрения, а также боль в глазах при движении.
Этиология (причины возникновения):
- Ревматоидный артрит.
- Травмы.
- Грибок.
- Вирусы, бактерии.
- Послеоперационные осложнения.
- Волчанка.
Факторы риска
Как последствие системного аутоиммунного заболевания, склерит чаще встречается у женщин среднего или пожилого возраста. Это обычно происходит в четвертом-шестом десятилетии жизни. Мужчины имеют больше шансов заболеть инфекционным склеритом, чем женщины.
Пациенты, имеющие в истории болезни крыловидную операцию с добавочной митомицией или бетаадминистрационным облучением, имеют более высокий риск развития инфекционных склеритов из-за дефектов в вышележащих конъюнктивы тканях с образованием кальцинирующего некроза склеры.
Двусторонний склерит чаще наблюдается у больных с ревматической болезнью. Две или более хирургические операции могут способствовать наступлению хирургического, индуцированного склерита.
Общая патология
Гистологически, появления склерита выражаются:
- Гиперемированным поверхностным отеком тканей.
- Инфильтрацией ткани.
- Сосудистыми расширениями с перегруженной кровью, сосудистой сеткой.
Гистологически существует: хронический, и не гранулематозный инфильтрат лимфоцитов и плазматических клеток.
При склерите отек и воспаления присутствует во всех формах болезни. Воспаление имеет гранулематозную реакционную зону, которая может быть двух видов:
- локализованная (точечная) – может привести к полной потере зрения, около склеры в этой области;
- диффузная (обширная) – наиболее распространенное течение заболевания, воспаление начинается в одной области и распространяется по окружности, пока весь передний сегмент не вовлечется в процесс.
По течению заболевания склерит можно разделить на два вида:
- не-гранулематозный процесс (лимфоциты, плазматические клетки, макрофаги)
- гранулематозный процесс (многоядерные гигантские клетки) с или без связанного некроза склеры.
Патофизиология
Патофизиологические признаки также разнообразны. Образование склерита, связанного с аутоиммунным заболеванием, характеризуется некрозом области склеры в окружении гранулематозного воспаления и васкулита.
Может быть фибриноидно – эозинофильное течение с образованием гранулемы в центре воспалительного процесса.
Также для инфекционного склерита характерен фибриноидно – выставочный некроз с глубоким поражением стенок сосудов.
Для всех типов данного заболевания характерно увеличение воспалительных Т-клеток, включая все типы и макрофагов. Т-клетки и макрофаги проникают в глубокие эписклеральные ткани с кластерами В-клеток в периваскулярных областях. Там может развивается клеточно-опосредованный иммунный ответ на Т-клетки , как от HLA-DR, а также от ИЛ-2 рецепторов повышенной экспрессии.
Дифференциальная диагностика
Наступление склерита имеет постепенный характер. Данное заболевание имеет два ключевых симптома, в независимости от типа и формы болезни:
- Боль. Отмечается нарастание боли в глазном яблоке за несколько дней от слабой до очень интенсивной.
- Покраснение склеры. Может включать в себя весь глаз или небольшой локализованный участок.
Объективные данные
Склерит протекает с проявлением характерного фиолетово – голубого оттенка, склеры. Также отмечается отек и растяжения глазного яблока.
Экспертиза в естественном свете дифференцирует тонкие цветовые различия между склеритом и эписклеритом.
Биомикроскопия склеры на щелевой лампе показывает воспаленные сосуды.
Также подчеркивается видимость кровеносных сосудов и раненых капилляров. Наконец, на конъюнктиве и поверхностных сосудах на запущенных стадиях можно пропальпировать неглубокие пораженные сосуды.
Симптомы
Склерит, как уже было сказано выше, протекает с характерным фиолетово-голубоватым оттенком склеры. Другие признаки варьируются в зависимости от расположения и степени вовлеченности склерита.
Также отмечается сильная боль в глазах, которая может быть локализована в области орбиты глаза. Эта боль имеет постоянный характер и усугубляется при движении глаз. Во время обострения боли, из-за движения глаз, глазные мышцы натягиваются и блокируют вращательные движения глазного яблока. Это боль может значительно усиливаться, в ночное время и способствовать пробуждению пациента во время сна. Также часто она поражает уши, голову, лицо и челюсти.
Диагностические процедуры
- УЗИ
- Магнитно-резонансная орбитальной томография (МРТ). Может быть использована для обнаружения заднего склерита.
- Ультрасонографические изменения включают утолщение склеры и сосудистой оболочки глаза, узелков склеры, зрительного нерва.
Лечение
Медикаментозная терапия
Для лечения данного заболевания назначаются НПВС – нестероидные противовоспалительные препараты, которые являются агентами первой линии при легком и умеренном склерите.
Неселективные циклооксигеназы ингибиторов или селективных ингибиторы, такие какфлурбипрофен, индометацин и ибупрофен могут быть использованы в качестве дополнительной терапии.
Индометацин может быть назначен в дозировке 50 мг., три раза в день. Ибупрофен в дозировке 600 мг., трижды в день.
Использование оральных НПВС не желательно, пациенты предупреждаются о побочных эффектах желудочно-кишечного тракта (ЖКТ) (кровотечение желудка).
Пациенты с нарушенной почечной функцией должны быть предупреждены о токсичности препарата.
Для снятия глазного воспаления могут назначаться кортикостероиды, если пациент не реагирует на ЦОГ-ингибиторы. Типичной исходной дозой может быть 1 мг / кг / день преднизолона. Внутривенно струйное введение метилпреднизолона в 0.5-1 мг может первоначально потребоваться при тяжелом склерите. Побочные эффекты стероидов включают: снижение устойчивости к инфекции, раздражения желудка, повышения глазного давления, остеопороз, увеличение веса, гипергликемии и изменения настроения.
Помимо основного лечения, настойчиво рекомендуется консультация ревматолога. Пациентам с ревматоидным артритом дополнительно назначают метотрексат.
Пациентам с гранулематозом Вегенера может потребоваться циклофосфамид или мофетил. Циклоспорин является нефротоксическим и, таким образом, может быть использован в качестве вспомогательной терапии, позволяющей с более меньшими побочными эффектами снять воспалительный процесс. Тем не менее риск гематологических осложнений достаточно велик, поэтому параллельно с лечением основного заболевания необходимо принимать гепатопротекторные препараты (эсенсиале, гепобене и т.д.).
Также все пациенты на терапии должны принимать иммуномодулирующие препараты и пристально следить за развитием системных осложнений.
Хирургическое лечение
Клинического обследования обычно достаточно для установления диагноза. Формально может быть выполнена биопсия, чтобы исключить опухолевую или инфекционную причину. Небольшие перфорации роговицы могут быть купированными контактными линзами или хирургическим клеем.
Первичные показания для хирургического вмешательства включают перфорацию склеры или наличие чрезмерного истончения склеры с высоким риском разрыва.
Осложнения
- Периферический кератит.
- Катаракта.
- Глаукома.
- Центральный стромальный кератит.
- Непрозрачный фиброз.
- Склерит с опоясывающим герпесом.
Особенности склерита у детей
У детей данное заболевание развивается достаточно редко. И зачастую родители путают его с конъюнктивитом и другими воспалительными заболеваниями глаза, тем самым усугубляя течение болезни. Поэтому при первых признаках, таких, как отек, характерный оттенок и боль необходимо немедленно обратиться к офтальмологу для точной диагностики и незамедлительного лечения.
Как определить болезни по склерам?
Ключевыми симптомами заболеваний и повреждений склеры являются:
• изменения ее окраски;
• растяжение и выпячивание отдельных участков (стафиломы);
• дефекты ткани.
Окраска склеры при ее истончении меняется. Голубовато-белый цвет, характерный для нормальной склеры взрослого человека, сменяется синеватым (для грудных детей это норма). Выпадающие через дефекты в склере сосудистая оболочка или цилиарное тело имеют вид пузырька черного цвета. Красноватые пятна на склере (от светло-розовых до вишнево-красных) свидетельствуют о фокусах воспаления в ней, и чем более си-нюшна окраска, тем более глубокие слои склеры вовлечены в процесс. Фокусы нередко слегка приподняты и болезненны при пальпации (через веки).
Растяжение и выпячивания склеры нарушают шаровидную форму глаза и свидетельствуют об уменьшении прочности отдельных участков фиброзной капсулы глаза. Чаще всего это случается в зоне шлеммова канала, т. е. на границе роговицы и склеры (ин-теркалярная стафилома). В результате склера не может противостоять не только повышенному, но и нормальному внутриглазному давлению. У людей преклонного возраста встречаются случаи самопроизвольного разрыва склеры.
Симптомы заболеваний радужной оболочки и цилиарного тела глаза
Ключевыми симптомами заболеваний и повреждений радужной оболочки и цилиарного тела являются:
• изменение цвета и рисунка радужной оболочки;
• изменение размеров и формы зрачка;
• появление экссудата в передней камере глаза или отложений на задней поверхности роговицы (преципитатов);
• болезненность области цилиарного тела (цилиарные боли) при пальпации через веки;
• дефекты ткани радужной оболочки;
• перикорнеальная инъекция;
• понижение остроты зрения той или иной степени;
• светобоязнь, слезотечение, боли в глазу.
Изменения цвета радужной оболочки могут зависеть от многих причин (отложение солей железа или меди — так называемые сидероз и халькоз радужки, опухолевые и абиотрофические процессы и др.). Чаще всего цвет ее изменяется вследствие воспалительного процесса, ведущего к расширению скрытых в строме сосудов, отеку и инфильтрации самой стромы. При этом в темных радужках их коричневый цвет начинает приобретать ржавый оттенок, а в светлых — зеленоватый. По этим же причинам четкий и красивый в норме рисунок радужки стушевывается, становится «размазанным».
Сужение зрачка и нарушение его формы также свидетельствуют о воспалительном процессе. Форма зрачка может нарушаться из-за образования спаек зрачкового края с передней капсулой хрусталика (так называемых задних синехий). Задние синехии становятся особенно хорошо заметными, если в глаз закапать мидриатик, при этом зрачок расширяется неравномерно и приобретает фестончатую форму.
Для воспалительных процессов радужной оболочки и цилиарного тела также характерен экссудат в передней камере. Он может быть серозным, фибринозным, гнойным или геморрагическим (с примесью крови). Гнойный экссудат (гипопион) в силу тяжести опускается на дно передней камеры и образует беловато-желтую массу с горизонтальным уровнем. Кровь или геморрагический экссудат также опускается на дно камеры и образует сегмент с горизонтальным уровнем, но уже красного, а в застарелых случаях — почти черного цвета (гифема).
Серозный или фибринозный экссудат диагностируют по опалесценции влаги передней камеры (феномен Тиндаля). Опалесценцию можно обнаружить в узком световом луче, направленном в переднюю камеру через роговицу, а еще легче — с помощью, щелевой лампы. При серозном экссудате видно перемещение взвешенных во влаге частиц, т. е. циркуляция опалесцирующей жидкости, а фибринозный экссудат имеет вид неподвижного желе.
Важный признак вовлечения в воспалительный процесс цилиарного тела – появление преципитатов. Они представляют собой отложения на задней поверхности роговицы экссудата в виде белковых глыбок различной величины и формы (иногда со склеенными меж собой клеточными элементами и частицами пигмента). Преципитаты выявляются в проходящем свете, но лучше всего — методом биомикроскопии. При этом видно, что они располагаются на задней поверхности роговицы.
Цилиарная болезненность (при пальпации области цилиарного тела через веки) может быть выражена в различной степени (иногда так сильно, что пациент не переносит даже легкого прикосновения к глазу) и всегда свидетельствует о циклите.
Дефекты ткани радужной оболочки могут быть врожденными и приобретенными (в результате травм, включая операционные, или абиотрофических процессов). Различают сквозные и несквозные дефекты ткани радужки. Колобомы — сквозные дефекты после операций, сопровождавшихся иридэктомией, обычно локализованы в верхнем отделе радужки, а врожденные — в нижнем. Посттравматические колобомы могут иметь различные размеры, форму и локализацию. Особым сквозным дефектом ткани радужки является иридодиализ (ее отрыв от корня), имеющий вид черного сегмента.
Если хрусталик и стекловидное тело прозрачны, то с помощью офтальмоскопа через колобомы радужки (или иридодиализ) удается получить дополнительный рефлекс с глазного дна и даже рассмотреть детали дна.
Несквозные дефекты радужной оболочки возникают в результате абиотрофических процессов, ведущих к атрофии ее ткани. При внешнем осмотре такие дефекты незаметны, но если в зрачок направить сильный пучок света (например от щелевой лампы), то область дефекта начинает светиться красным светом. При прогрессировании несквозные дефекты могут перейти в сквозные, что приводит к поликории — образованию множественных зрачков.
Перикорнеольная инъекция в сочетании с другими признаками поражения радужки и цилиарного тела также свидетельствует о воспалительном характере процесса.
Понижение остроты зрения при наличии других симптомов заболевания радужки и цилиарного тела обычно указывает на наличие выпота в переднюю камеру и, особенно, в стекловидное тело. При отсутствии щелевой лампы динамика функций зрения позволяет судить и о динамике воспалительного процесса.
Для воспалительных заболеваний радужки и цилиарного тела характерны также боли в глазу различной интенсивности, светобоязнь, а нередко и слезотечение.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Склера глаза – строение и функции, симптомы и болезни

Склера – плотная непрозрачная часть фиброзной (наружной) оболочки глазного яблока (одну шестую часть наружной оболочки составляет роговица – прозрачная часть).
Склера глаза состоит из хаотично расположенных коллагеновых волокон, обеспечивающих ее прочную структуру. Благодаря тому, что данная оболочка является непрозрачной, лучи света не в состоянии проникнуть через нее на сетчатку. Это обеспечивает защиту сетчатки от повреждения чрезмерным количеством световых лучей.
Склера также обеспечивает формообразующую функцию, являясь опорой как для тканей глазного яблока, так и для внеглазных структур (сосудов, нервов, связочного и мышечного аппарата глаза). Кроме того, эта оболочка участвует в регуляции внутриглазного давления (в ее толще расположен Шлеммов канал, благодаря которому происходит отток водянистой влаги из передней камеры).
Строение
Склера по площади составляет пять шестых фиброзной оболочки глазного яблока. В разных участках ее толщина составляет 0,3-1 мм. Наиболее тонкая часть располагается в области экватора глаза, а также в месте выхода зрительного нерва, решетчатой пластины, где выходит множество аксонов ганглиозных клеток сетчатки. Именно в этих областях при повышенном внутриглазном давлении могут формироваться выпячивания – стафиломы, а также экскавация диска зрительного нерва. Такой процесс наблюдается при глаукоме.
При тупых травмах глаза разрывы склеральной оболочки чаще всего образуются в области ее истончений в зоне фиксации глазодвигательных мышц.

Основные функции склеры:
- каркасная (опора для внутренних и внешних структур глазного яблока);
- защитная (предохраняет от неблагоприятных внешних воздействий, от избыточного попадания на сетчатку световых лучей);
- регуляция внутриглазного давления (обеспечивает отток водянистой влаги).
Склеральная оболочка состоит из следующих слоев:
- эписклеральный – богатый кровеносными сосудами слой, связанный с наружной плотной капсулой глаза (теноновой); наибольшее количество сосудов находится в передних отделах, куда из толщи глазодвигательных мышц проходят цилиарные артерии;
- непосредственно склеральная ткань – плотные коллагеновые волокна, между которыми расположены фиброциты, отростки которых формируют своеобразную сеть;
- внутренний – бурая пластина, состоящая из истонченных волокон, а также хроматофоров – пигментосодержащих клеток, придающих соответствующую окраску. Данный слой практически не имеет нервных окончаний и беден кровеносными сосудами.
В толще склеры расположены эмиссарии – каналы, через которые артерии, вены и нервы проходят к сосудистой оболочке. Вокруг зрительного нерва находятся эмиссарии задних коротких цилиарных артерий, в области экватора – эмиссарии вортикозных вен, в области передней части – эмиссарии, через которые проходят передние цилиарные артерии.
По внутренней стороне склеры в области ее переднего края проходит циркулярный желобок. К его заднему выступающему краю – склеральной шпоре – крепится цилиарное (ресничное) тело, а его передний край граничит с десцементовой оболочкой роговицы. В области дна желобка расположен венозный синус – Шлеммов канал.
Поскольку склера представляет собой богатую коллагеновыми волокнами соединительную ткань, она подвержена патологическим процессам, присущим коллагенозам, системным заболеваниям соединительной ткани.
Видео о строении и функциях склеры глаза

Диагностика заболеваний склеры
Диагностика состояния склеральной оболочки осуществляется при помощи внешнего осмотра, ультразвукового исследования, а также биомикроскопии.
Склерит глаза: что это за заболевание и в чем его опасность? Важен системный подход к лечению

Склерит – воспалительное заболевание, которое охватывает всю толщину склеры глаза.
Заболевание имеет четкие симптомы и легко диагностируется, а при обнаружении таких признаков требуется немедленное лечение, так как прогрессируя, болезнь может привести к слепоте.
Что такое склерит глаза?
Воспалительные процессы при склерите затрагивают плотную оболочку глазного яблока, которая призвана выполнять защитные функции и служит каркасом для крепления сосудистой системы, глазных мышц и внутренних оболочек.
Эта оболочка в свою очередь покрыта конъюнктивой.
Состав склеры насчитывает несколько слоев:
- Рыхлая эписклера, пронизанная системой кровеносных сосудов.
- Основная оболочка, в состав которой в основном входят волокна коллагена.
- Бурая оболочка.

Заболевание всегда затрагивает все три слоя, быстро распространяясь по ним (обычно процесс развивается всего за несколько дней).
В некоторых случаях, несмотря на обширность распространения, склера не повреждается, хотя чаще каждый из слоев подвергаются разрушениям, которые могут приводить к разным последствиям в зависимости от разновидности заболевания и ее стадии.
В худшем случае патологические изменения затрагивают глубинные слои глазного яблока, где располагаются важные элементы органов зрения, и это может привести к полной слепоте.
Симптомы заболевания

Внимание! Первый признак, который может говорить о начале развития заболевания – ощутимый болевой синдром, который явно проявляется на протяжении первых пяти дней, при этом боли, возникая в области глаз, могут отдаваться по всей голове.
К другим признакам и симптомам склерита принято относить:
- Сильные светобоязнь и слезоотделение.
- Глаз становится красным, при этом возможно проявление темно-фиолетовых участков (такие изменения могут располагаться вокруг роговицы или на отдельных участках склеры).
- Под конъюнктивой могут возникать гиперемические пятна фиолетового цвета.
- Возможно развитие других воспалительных заболеваний роговой оболочки.
- В области пораженного глаза наблюдается сильный зуд и жжение.
- В темное время суток острота зрения заметно снижается.
- Конъюнктива иногда опухает.
- Повышается внутриглазное давление.
- При гнойных формах заболевания возможно появление выделений.
- Ощущение инородного тела в глазу.
В некоторых случаях специалисты диагностируют отек склеры, но этот симптом, как и некоторые другие из списка, могут отсутствовать или проявляться с различной интенсивностью в зависимости от вида и формы заболевания.



Виды склерита
Склерит делится на передний и задний (в зависимости от места локализации патологического процесса), и несмотря на расположение по анатомическим признакам каждый вид склерита дополнительно может квалифицироваться как:

Справка! Узелковый склерит является самой безопасной формой, при которой в основном отмечают благоприятный прогноз протекания и лечения, а зрение ухудшается только у каждого четвертого пациента.
Более внимательно следует относиться к лечению диффузной формы, так как воспалительные процессы в этом случае более обширны и интенсивны.
Нередко поражается вся поверхность склеры, при этом может наблюдаться искажение радиального сосудистого рисунка.
Это относительно доброкачественная форма, но при всей серьезности заболевания она не переходит в некротизирующий вид (в отличие от узелкового склерита).

Некротизирующая форма является самой редкой и крайне редко воспалительные процессы в данном случае отсутствуют.
Это может происходить в случаях, когда болезнь спровоцирована ревматоидным артритом, развивающимся в течение длительного периода.
Возможные осложнения
Не важно, в какой форме протекает заболевание: без должного своевременного лечения склерит всегда с высокой степенью риска может привести к таким последствиям и осложнениям, как:
- отслоение или отечность сетчатки;
- снижение качества зрения или его полная утрата;
- астигматизм или деформация глазного яблока;
- кератит (воспаление роговой оболочки);
- нагноения (абсцессы) на склере;
- иридоциклит (воспаление радужной оболочки).

Осторожно! В случаях, когда наблюдается сращение радужной оболочки и хрусталика, возрастает риск развития вторичной глаукомы. Этому также способствует повышение внутриглазного давления.
Лечение
Лечение склерита начинается с системной терапии с применением глюкокортикоидов.

Возможны ситуации, при которых склерит становится толерантным к таким медикаментам.
Это может происходить и по причине наличия некротизирующего васкулита или болезни соединительной ткани.
В этих случаях назначается системная иммуносупрессивная терапия (лечение проходит с применением азатиоприна или циклофосфамида).
В тяжелых случаях возможна пересадка склеральной ткани.
В качестве местных препаратов могут применяться следующие кортикостероидные препараты:
- гидрокортизон-ПОС (в виде мази);
- дексанос;
- офтан-дексаметаэон;
- масидекс.

Помните! Возможно применение лекарств нестероидной группы (капли наклоф, циклоспорин, диклофенак, индометацин).
Если диагностируется некротизирующий склерит, также назначается иммуносупрессивная терапия, которая включает в себя внутреннее применение цитофосфамида и циклоспорина (группа кортикостероидных препаратов).
Диагностика заболевания
Диагностика склерита – достаточно простая процедура для опытного офтальмолога.

Для этого достаточно провести первичный осмотр глазного яблока (в частности – глазного дна).
Основная цель диагностики в данном случае – исключение других заболеваний, которые имеют схожие со склеритом симптомы (очень похожи по своим проявлениям склерит, конъюнктивит и эписклерит).
Для этого проводятся следующие медицинские мероприятия:
- исследование крови;
- анализ глазной жидкости пациента;
- щелевая биомикроскопия;
- МРТ и КТ;
- Офтальмоскопия;
- УЗИ глазного яблока;
- Снятие показаний внутриглазного давления.
В некоторых случаях требуется дополнительное обследование у аллерголога – эта процедура выполняется в случае, если склерит спровоцирован аллергическими реакциями.
Профилактика склерита
В качестве основной профилактической меры выступает общее укрепление иммунной системы организма, кроме того – требуется соблюдение таких общих предписаний:
Необходимо помнить о важности лечения любых офтальмологических заболеваний при проявлении первых симптомов.
На фоне подобных дефектов нередко развиваются достаточно серьезные болезни, которые в свою очередь могут приводить к самым серьезным последствиям.
Полезное видео
В данном видео вы узнаете о склеропластике — операции по укреплению склеры глазного яблока:
Если есть подозрения на инфекционные заболевания – нужно уберечь свои глаза от попадания в них возбудителя болезни.
Даже при отсутствии выраженных признаков офтальмологических патологий людям средней и старшей возрастной группы необходимо регулярно проходить обследование у специалиста.
При склерите недопустимо самолечение даже в качестве дополнительной или профилактической меры – первопричины заболевания должны устраняться только под строгим контролем лечащего врача.
Склерит глаза: причины, симптомы и лечение
Склера – один из крупных структурных элементов глазного яблока. В норме склера практически белого цвета, непрозрачная, плотная, механически упругая; в совокупности эти свойства позволяют ей выполнять функции сферической защиты и опорного каркаса глазного яблока в целом. Основу склеры составляет соединительная ткань, в переднем отделе глаза она диффузно переходит в прозрачную ткань роговичной оболочки. Когда в просторечии говорится «покраснели белки глаз», на самом деле наблюдается кровоизлияние в склеру, переднюю камеру глаза, роговичную оболочку, либо же становится заметной вспухшая вследствие воспаления микрососудистая сетка конъюнктивы.

Среди множества глазных заболеваний к категории тяжелой, опасной для зрения патологии относят группу склеритов – воспалительных процессов, в силу различных причин поражающих склеру и чреватых серьезными осложнениями (например, кератитами, иридоциклитами и пр.), которые могут развиваться при распространении процесса на роговицу, радужную оболочку и другие смежные ткани.
Во многих источниках сообщается о статистической корреляции склерита с полом и возрастом: согласно этим исследованиям, зрелые и пожилые женщины страдают воспалениями склеры чаще других категорий населения. По вовлечению органов зрения склерит может быть как двусторонним, так и асимметричным, поражающим лишь один глаз; частота встречаемости, насколько можно судить по литературным данным, примерно одинакова.
Основные симптомы заболеваний
Симптоматика может до некоторой степени варьировать, поскольку зависит от причин и преимущественной локализации воспаления. Как правило, наблюдается красная сосудистая инъекция склеры, пациенты жалуются на боль в пораженному глазу (от терпимой до весьма резкой, «простреливающей»), на ощущения тяжести и общего раздражения глазного яблока; иногда отмечается обильное слезотечение, болезненная реакция на яркий свет.
Различают несколько клинических вариантов заболеваний.
Эписклерит – это воспаление наружной части фиброзной оболочки глазного яблока (эписклеры), без затрагивания глубжележащих слоев. При прогрессировании заболевания говорят о склерите.
Передний склерит может развиваться как остро, так и постепенно. Характеризуется интенсивной болью при прикосновении к глазному яблоку, явлениями общей ирритации (раздражения). Воспалительный процесс может радиально охватывать перикорнеальную область. Зачастую вовлекаются радужная и роговичная оболочки, может развиться вторичная глаукома, помутнение стекловидного тела, черные участки атрофии, заращение зрачка и другие тяжелые осложнения. В некоторых случаях наблюдается т.н. студенистый (мясистый) склерокератит, для которого характерны образование инфильтратов и неоваскуляризация (появление новых сосудистых сеток) в роговице.
Передние склериты обычно протекают длительно; инфильтраты иногда рассасываются годами.
Абсцесс склеры, или гнойный склерит, заключается в появлении болезненной припухлости с последующим развитием кистоидного пузырька, который постепенно размягчается и в конце концов спонтанно вскрывается. Исходом наиболее тяжелых случаев гнойного склерита является прорыв склеры и тотальное воспаление глаза (панофтальмит).
Задний склерит развивается, к счастью, редко, поскольку эта зона недоступна офтальмоскопии, а ранние проявления (например, отечность век) не являются высоко специфическими. Запущенный, длительно протекающий задневоспалительный процесс, однако, может результировать отеком и отслоением сетчатки, гнойным расплавлением склеры и другими тяжелейшими последствиями.

Патогенные и провоцирующие факторы (причины)
Все воспалительные процессы глаза – и склерит в том числе, являются полиэтиологическими заболеваниями, т.е. могут вызываться множеством различных причин или их сочетаний. Особенность склеритов, однако, заключается в том, что инфекции не играют такой ключевой статистической роли в их развитии, как в патогенезе, скажем, конъюнктивитов или блефаритов.
До половины всех случаев склерита развивается на почве тяжелой системной патологии – гранулематоза, ревматоидного артрита, полиартрита, коллагеноза – а также, по неясным пока причинам, вследствие хирургических операций, механических, химических или лучевых травм, аллергических реакций, аутоиммунных расстройств. Инфекционный фактор, впрочем, также широко представлен среди возможных причин склерита: это туберкулез, бруцеллез, сифилис и иные бактериальные инфекции – в основном, кокковые, но иногда трудноизлечимые и прогностически неблагоприятные псевдомонадные (синегнойная палочка); всевозможные патогенные вирусы, вкл. вирус герпеса, в редких случаях – грибковые культуры.

Лечение склерита
Этиологией (причинами), локализацией, выраженностью, особенностями протекания заболеваний определяется терапевтическая стратегия. Так, вирусная инфекция купируется посредством иммуностимуляции и иммуномодуляции, бактериальная – антибиотическими средствами, аллергическое воспаление – антигистаминными.
Широко применяют глюкокортикоидные препараты, кортикостероидные капли и мази местно, иногда внутрь нестероидные противовоспалительные препараты. На этапе выздоровления практически всегда назначаются физиотерапевтические процедуры.
В наиболее серьезных случаях, например, при абсцессах и/или риске прободения склеры, показано офтальмохирургическое вмешательство, в т.ч. по пересадке склеральной ткани.
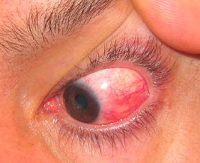
Склерит
Склерит – это воспалительный процесс, который поражает всю толщу наружной соединительнотканной оболочки глазного яблока. Клинически проявляется гиперемией, инъекцией сосудов, отеком, болезненностью при пальпации зоны поражения или движениях глазного яблока. Диагностика склерита сводится к проведению наружного осмотра, биомикроскопии, офтальмоскопии, визометрии, тонометрии, флуоресцентной ангиографии, ультразвукового исследования (УЗД) в В-режиме, компьютерной томографии. В зависимости от формы заболевания схема лечения включает местное или системное применение глюкокортикоидов и антибактериальных средств. При гнойном склерите показано вскрытие абсцесса.
Общие сведения
Склерит – это воспалительное заболевание склеры, характеризующееся медленно прогрессирующим течением. Среди всех форм наиболее распространен передний склерит (98%). Поражение задних отделов склеры наблюдается только у 2% пациентов. Варианты течения патологии без некроза преобладают над некротизирующими, что ассоциировано с благоприятным прогнозом. При ревматоидном и реактивном хламидийном артритах распространены диффузные варианты заболевания. В 86% случаев анкилозирующего спондилита диагностируют узелковый склерит. У 40-50% пациентов патологические изменения склеры сочетаются с поражением суставов воспалительного генеза, а в 5-10% случаев артриту сопутствует склерит. Болезнь чаще встречается у лиц женского пола (73%). Пик заболеваемости приходится на возраст от 34 до 56 лет. У детей патология наблюдается в 2 раза реже.

Причины склерита
Этиология склерита напрямую связана с системными заболеваниями в анамнезе. Триггерами поражения склеры являются ревматоидный артрит, гранулематоз Вегенера, ювенильный идиопатический, реактивный хламидийный или псориатический артрит, узелковый полиартрит, анкилозирующий спондилит и полихондрит, характеризующийся рецидивирующим течением. Реже данная патология развивается в послеоперационном периоде после оперативного удаления птеригиума или травматического повреждения. Описаны клинические случаи инфекционного склерита у пациентов с витреоретинальным хирургическим вмешательством в анамнезе.
К склериту инфекционной этиологии зачастую приводит диссеминация процесса с зоны изъязвления на роговой оболочке. Также источником инфекции может быть воспаление придаточных пазух носа. Наиболее распространенными возбудителями заболевания являются синегнойная палочка, вирус Варицелла-Зостер и золотистый стафилококк. В редких случаях склерит имеет грибковое происхождение. Медикаментозное поражение склеры чаще развивается при приеме митомицина С. Факторы риска – костно-суставные формы туберкулеза в анамнезе, системные воспалительные заболевания.
Симптомы склерита
С клинической точки зрения в офтальмологии выделяют передний (не некротизирующий, некротизирующий), задний и гнойный склерит. Не некротизирующее поражение склеры бывает диффузным или узелковым. Некротизирующее может сопровождаться или не сопровождаться воспалительным процессом. В ряде случаев течение склерита характеризуется кратковременными самостоятельно прекращающимися эпизодами. В то же время, патологический процесс в склере провоцирует ее некроз с вовлечением подлежащих структур. Для данного заболевания свойственно острое начало, реже наблюдаются вялотекущие варианты. При диффузном склерите в воспалительный процесс вовлекается весь передний отдел наружной соединительнотканной оболочки глазного яблока. Узелковое поражение сопровождается снижением остроты зрения.
Для переднего склерита свойственно медленно прогрессирующее течение. Эта форма сопровождается бинокулярным поражением органа зрения. Пациенты отмечают выраженную болезненность при касании к зоне проекции отека, фотофобию. Длительное течение заболевания приводит к поражению склеры по окружности лимба (кольцевидный склерит) и возникновению тяжелого кератита, ирита или иридоциклита. При гнойном склерите возможен разрыв оболочек абсцесса, что приводит к развитию ирита или гипопиона.
При некротическом поражении склеры пациенты отмечают нарастающую боль, которая в дальнейшем становится постоянной, иррадиирует в височную область, надбровную дугу и челюсть. Болевой синдром не купируется приемом анальгетиков. Некротизирующий склерит осложняется прободением склеры, эндофтальмитом или панофтальмитом. При задней форме патологии пациенты предъявляют жалобы на болезненность при движении глазного яблока, ограничение его подвижности. Послеоперационный склерит развивается на протяжении 6 месяцев после хирургического вмешательства. При этом формируется участок локального воспаления, который сменяется некрозом. Снижение остроты зрения наблюдается только при распространении воспалительного процесса на прилежащие структуры глазного яблока или развитии вторичной глаукомы.
Диагностика склерита
Диагностика склерита включает в себя проведение наружного осмотра, биомикроскопии, офтальмоскопии, визометрии, тонометрии, флуоресцентной ангиографии, ультразвукового исследования (УЗД) в В-режиме, компьютерной томографии. При наружном осмотре пациентов с передним склеритом обнаруживается отечность, гиперемия и инъекция сосудов. Зона отека имеет очерченные границы. При пальпаторном исследовании отмечается болезненность. Проведение биомикроскопии при «студенистом» склерите позволяет выявить зону нависания хемозированной конъюнктивы над лимбом. Этот участок имеет красно-коричневый оттенок и желатиноподобную консистенцию. На поверхности роговой оболочки можно обнаружить инфильтраты с выраженной васкуляризацией. Методом биомикроскопии со щелевой лампой при диффузном склерите определяется нарушение физиологического радиального направления сосудистого рисунка. При узелковой форме проведение визиометрии указывает на снижение остроты зрения.
При гнойном склерите наружный осмотр позволяет выявить гнойный инфильтрат и инъекцию сосудов. Поражение задних отделов склеры сопровождается отечностью век, конъюнктивы и незначительным экзофтальмом. Методом офтальмоскопии определяется проминирование диска зрительного нерва, субретинальная липидная экссудация, отслоение сетчатки и хориоидеи, вызванное скоплением экссудата. УЗИ в В-режиме указывает на утолщение задней части наружной соединительнотканной оболочки глазного яблока, скопление экссудата в теноновом пространстве. Изменение толщины склеры также можно подтвердить при помощи КТ.
При некротизирующем склерите при помощи флуоресцентной ангиографии определяется извитой ход, участки окклюзии сосудов, аваскулярные зоны. Проведение биомикроскопии со щелевой лампой позволяет визуализировать некротические изменения склеры, изъязвление прилежащей конъюнктивы. В динамике обнаруживается расширение зоны некроза. Методом тонометрии у пациентов со склеритом часто выявляется повышение внутриглазного давления (более 20 мм. рт. ст.).
Лечение склерита
Схема лечения склерита включает в себя местное использование глюкокортикоидных и антибактериальных капель для инстилляции. Если заболевание сопровождается повышенным внутриглазным давлением, то комплекс терапии необходимо дополнить топическими гипотензивными средствами. В курс лечения входит прием нестероидных противовоспалительных препаратов. При их непереносимости рекомендовано назначение медикаментов из группы глюкокортикостероидов. При склерите без некротического поражения глюкокортикоиды и антибактериальные препараты необходимо вводить в виде субконъюнктивальных инъекций. Альтернативой данному методу введения является прием пролонгированных форм глюкокортикоидов.
При развитии некроза склеры показана комбинированная терапия глюкокортикостероидами и иммунодепрессантами. В случаях возникновения аллергической реакции параллельно с данными лекарственными средствами применяются противоаллергические и десенсибилизирующие препараты. При гнойной форме склерита тактика лечения сводится к проведению массивной антибактериальной терапии. При этом используются пероральный и субконъюнктивальный пути введения препаратов из группы фторхинолонов, аминогликозидов и полусинтетических пенициллинов. Дополнительный способ введения – электрофорез. При отсутствии эффекта от медикаментозной терапии показано хирургическое вскрытие абсцесса. Также в схему лечения следует включить препараты для лечения основной патологии, на фоне которой развился склерит. Если этиологическим фактором являются микобактерии туберкулеза, противотуберкулезные средства для местного применения рассматриваются, как вспомогательные.
Прогноз и профилактика склерита
Специфической профилактики склерита не разработано. Неспецифические превентивные меры сводятся к своевременному лечению основной патологии, профилактике воспаления придаточных пазух носа (синусита), соблюдению правил асептики и антисептики во время проведения оперативных вмешательств. Пациентам с системными заболеваниями в анамнезе необходимо 2 раза в год проходить осмотр у офтальмолога. Прогноз для жизни и трудоспособности зависит от своевременности постановки диагноза, адекватности лечения, вида возбудителя при инфекционном поражении и формы заболевания. Наиболее благоприятным вариантом являются диффузные формы болезни. Для склерита, вызванного синегнойной палочкой, чаще характерен неблагоприятный прогноз.
Диагностика заболеваний по глазам

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 22.07.2021
- Время чтения: 1 mins read
Глядя в глаза человека, можно многое увидеть – глаза могут показать, правильно ли вы питаетесь и чем вы больны.
Прием аспирина связан с дегенерацией желтого пятна
Если вы принимаете аспирин в течение длительного времени, существует повышенный риск дегенерации желтого пятна. В результате страдает определенная область сетчатки, после чего больной видит изображение искаженным.
Исследования, проведенные в Америке, показали, что у людей, которые принимали аспирин более десяти лет, вероятность развития болезни была значительно выше.
- прямые линии выглядят ломаными;
- сложно распознавать лица;
- посередине поля зрения образуется темное пятно;
- цвета теряют четкость;
- сложно читать — буквы искривлены и размыты;
- возникает необходимость подсветки;
- светочувствительность;
- слабое ночное зрение.
Другие факторы риска:
- Диабет, повышенное давление, гиперхолестеринемия, артериосклероз и др. сердечно-сосудистые проблемы;
- курение;
- ожирение;
- недостаточная подвижность;
- воздействие ультрафиолета.
Избыток соли приводит к субкапиллярной катаракте
Слишком много соли в пище может вызвать так называемую субкапиллярную катаракту. Это заболевание — одна из самых тяжелых форм катаракты.
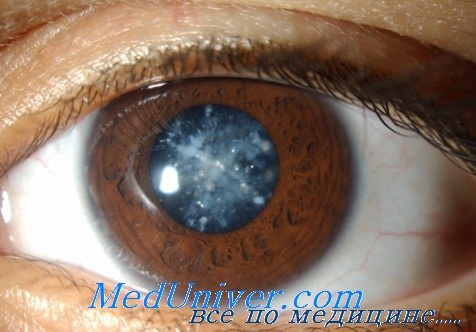
Катаракта – это помутнение глазного хрусталика. Симптомы патологии:
- ухудшение зрения до слепоты;
- затемнение предметов;
- нечеткость предметов;
- нарушенное цветовосприятие;
- зрачок становится белым.
Другие факторы риска:
Прием контрацептивов повышает риск глаукомы
Женщины, принимающие противозачаточные таблетки, имеют более высокий риск развития глаукомы.
Исследования показали, что больший риск заболеть у пациенток, принимавших противозачаточные таблетки более трех лет подряд. Эти данные были получены в результате самооценки, а не официального опроса, поэтому к ним нельзя относиться со 100% доверием, но и игнорировать такие сведения нельзя.
Глаукома – одно из самых серьезных заболеваний глаз, связанное с повышением внутриглазного давления и атрофией зрительного нерва. Болезнь может привести к слепоте. Поэтому женщинам, принимающим противозачаточные таблетки, нужно регулярно, не реже одного раза в год, проходить осмотр глаз, а в случае ухудшения зрения немедленно обращаться к врачу.
- сужение поля зрения;
- снижение остроты зрения;
- резь, боль, тяжесть в больном глазу;
- туман перед глазами;
- при взгляде на свет образуются цветные пятна;
- слепота в сумерках;
- повышенная влажность глаз;
- гиперемия глазного яблока.
Другие факторы риска:
- порог возраста 70 лет;
- дальнозоркость;
- высокое ВГД;
- гипотензия;
- диабет;
- нарушения работы гормональной и нервной систем;
- патологии сосудов;
- травмы, воспаления глаз;
- наследственность.
Мигрень сопровождается помутнением зрения
Если вы когда-нибудь видели предметы сквозь туман и это сопровождалось сильной головной болью — у вас был приступ мигрени. Это нарушение зрения – один из первых признаков мигрени.
Триггеры приступов мигрени:
Выпуклые глаза — симптом гипертиреоза
Пучеглазие — один из признаков сверхактивной щитовидной железы — гипертиреоза. При активации щитовидной железы в тканях глазницы начинают накапливаться определенные белки, за счет чего глазное яблоко немного выдвигается вперед. Это не истинное пучеглазие.
Гормоны щитовидной железы контролируют многие обменные процессы в организме. К симптомам этого заболевания также относятся:
- учащенное сердцебиение;
- высокое кровяное давление;
- тремор;
- потливость;
- повышенная светочувствительность;
- двоение зрения.
Обычно поражаются оба глаза.
Истинное пучеглазие вызывают:
- Флегмона глазницы. Поражается один глаз. Отмечаются: боль при движении и вокруг глаз, краснота и отек век, ограничение движения глазами.
- Опухоль в глазной впадине. Ухудшается зрение, глаз болит, больного беспокоит головная боль, двоение предметов.
- Ретробульбарное кровоизлияние в глазнице. Поражается один глаз. Резко появляются двоение зрения, боли.
Желтые глазные яблоки — признак заболеваний печени
Если у вас желтые глазные яблоки, скорее всего, у вас желтуха. В первую очередь желтеет небо, затем желтеют яблоки глаз и, наконец, кожа.
Другие причины пожелтения глаз:
- острый панкреатит;
- рак печени, желчного пузыря и протоков, поджелудочной железы;
- гемолитическая анемия;
- малярия;
- заболевания крови, влияющие на эритроциты;
- генетические заболевания печени;
- вирусы гепатита;
- камни в желчном пузыре;
- цирроз;
- прием ацетаминофена, пенициллина, оральных контрацептивов, хлорпромазина, анаболиков.

Аллергия, инфекция вызывают слезотечение и красноту глаз
Слезливые, красные, болезненные глаза могут быть признаком аллергии. Эти симптомы беспокоят многих людей с сенной лихорадкой, но болезнь хорошо контролируется с помощью лекарств.
Если у вас слезятся глаза, при этом по утрам беспокоят густые выделения, глаза болят и чувствительны к свету, веки слипаются – у вас глазная инфекция. В этом случае следует немедленно обратиться к врачу.
Сахарный диабет осложняется глаукомой и катарактой
У людей с этим заболеванием больше шансов потерять зрение, чем у людей, не страдающих диабетом. Вероятность развития глаукомы у людей с диабетом составляет 40%. выше, а катаракты — на 60%. выше, чем у здоровых людей. С этим заболеванием, без контроля над диабетом, высок риск разрушения кровеносных сосудов.
Сенильная дуга у пожилых людей развивается при атеросклерозе
Беловатое кольцо вокруг радужки – признак атеросклероза. Если вы видите лишнее внешнее черное кольцо вокруг беловатого (мутного) кольца, это ранний атеросклероз.
Возрастная дуга – это помутнение роговицы, связанное с нарушением липидного обмена. Патология свойственна пожилым пациентам. Помутнение вызвано отложением липидов в роговице. В начале заболевания в нижних слоях образуется серовато-желтая дуга. Затем она разрастается, замыкаясь в кольцо.


