Нейродермит (атопический дерматоз)
Нейродермит – это кожное заболевание, которое одновременно имеет и неврогенный, и аллергический характер. Болезнь хроническая, с проявлением серьезных рецидивов. По-другому ее называют хроническим дерматозом, также она входит в группу заболеваний под названием атопический дерматит. При постановке диагноза может использоваться как общее, так и более точное название. Встречается у 1,5% людей – чаще всего его диагностируют у женщин (65% пациентов), а также у людей, постоянно проживающих в крупных городах.
Причины
Это одна из тех болезней, точные факторы развития которой до сих не установлены. Поэтому специалисты говорят не о причинах нейродермита, а о нескольких теориях его происхождения. Наиболее популярные теории такие:
- аллергическая. Она предполагает, что некоторые люди слишком чувствительны к самым разным веществам – химическим, пищевым, медицинским и т.д. И в этом случае нейродермит называют одним из следствий такой чувствительности;
- неврогенная. Сторонники этой теории подчеркивают, что в основе лежат функциональные нарушения нервной системы. Это объясняет, почему стрессовые факторы и ситуации часто провоцируют рецидивы болезни. Более того, у большинства людей, которые испытываются на себе симптомы нейродермита, выявляют тревожность, депрессию, ипохондрию и другие подобные проблемы;
- наследственная. Считается, что до 80% людей, чьи родители страдали подобным недугом, также заболевают впоследствии.
На данный момент многие врачи сходятся на том, что речь идет все-таки о комплексном взаимодействии факторов. То есть люди, у которых изначально есть предрасположенность к болезни, если они имеют аллергию и неврогенные проблемы, с большой вероятностью заболевают. Нейродермит у детей предполагает меньше факторов, например, у них исключен или в меньшей степени присутствует стресс, психологические заболевания. Зато они часто страдают от аллергии.
Нельзя не отметить и важность провоцирующих факторов. Кроме аллергии это могут быть патологии ЖКТ, ЛОР-органов, интоксикации разных видов. Есть среди «спусковых механизмов» и такие естественные состояния, как беременность, лактация.
Симптомы
К симптомам относят:
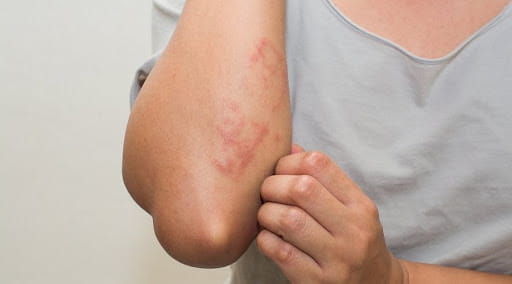
- бляшки с измененными участками кожи, усыпанные мелкими узелками с блестящей поверхностью;
- зуд еще до появления бляшек и высыпаний;
- чешуйки и корки на очаге поражения;
- синюшное, багровое окрашивание очага поражения;
- наличие на участке с образованиями депигментированных мест.
Болезнь прогрессирует постепенно. Сначала появляется зуд, затем развиваются бляшки, после этого кожа может менять свой цвет.
Локализация у болезни разная, но чаще она наблюдается на шее, сгибах локтей и колен, мошонке и половых губах, в паховой области и складке между ягодицами.
Вместе со специфическими есть и общие симптомы атопического дерматоза, связанные со снижением функции надпочечников. К ним относят:
- потемнение кожных покровов;
- снижение артериального давления;
- апатию, слабость, утомляемость. Или же может наблюдаться сильная нервная возбудимость;
- значительную потерю массы тела.
Сильнее всего болезнь проявляет себя в холодное время года, а летом она переносится легче.
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60
Диагностика
Диагноз ставится либо дерматологом, либо аллергологом. Для его постановки потребуются визуальный осмотр, опрос пациента, анализы крови, кожные аллергопробы, а иногда и биопсия кожи. При исследовании важно отличить атопический дерматоз от чесотки, псориаза, экземы и других болезней со схожими признаками.
Лечение
Лечение нейродермита проводится комплексно и включает следующее:

- устранение тех факторов, которые непосредственно влияют на заболевание. У каждого это свои факторы: аллергия, инфекция, психические проблемы и т.д. То есть необходимо убрать основу проблемы и улучшить качество здоровья пациента;
- пересмотр питания, соблюдение специальной диеты. Она не должна включать продукты, которые способны вызывать аллергию;
- коррекция образа жизни. Больному необходимо купить белье и одежду, которые не будут травмировать пораженные участки, обязательно пересмотреть качество сна, убрать вредные привычки и т.д.;
- местная терапия. Она предполагает использования специальных лечебных мазей, а также профессиональной косметики. Хорошо показывают себя физиотерапия, рефлексотерапия, криомассаж;
- системная терапия лекарственными препаратами. В этой категории используют антигистаминные, седативные средства, витамины, а также препараты, укрепляющие иммунитет.
Неплохо, если у пациентов с нейродермитом есть возможность реализовать для себя курортный отдых в местах с сухим морским климатом.
Вопросы-ответы
Что будет, если не лечить нейродермит?
Это заболевание настолько дискомфортно, что на уже существующие проблемы накладывает дополнительное раздражение, психологическое напряжение. В результате это способствует еще большему распространению такой разновидности атопического дерматита. Грамотное лечение крайне важно.
Может ли нейродермит самоизлечиться?
Да, такие случаи бывают. Они наблюдаются с увеличением возраста пациента. Но это не отменяет лечения нейродермита на момент его активного развития.
Можно ли вылечить нейродермит в домашних условиях?
Домашних средств для достижения стойкой ремиссии недостаточно. Для начала надо получить точный диагноз, исключить другие болезни, выяснить причины — и только после этого будет подобран эффективный план избавления от недуга. И он, как правило, не ограничивается только мазями или примочками, а требует более серьезного подхода.
Нейродермит: причины и профилактика заболевания
Ежегодно специалисты фиксируют около 7 млн новых случаев кожных заболеваний. Неприятные ощущения и неэстетичный вид кожных покровов заставляют людей скрывать свой недуг от окружающих и ограничивать себя в досуге. Одним из наиболее распространенных дерматологических заболеваний является нейродермит.
Что такое нейродермит?
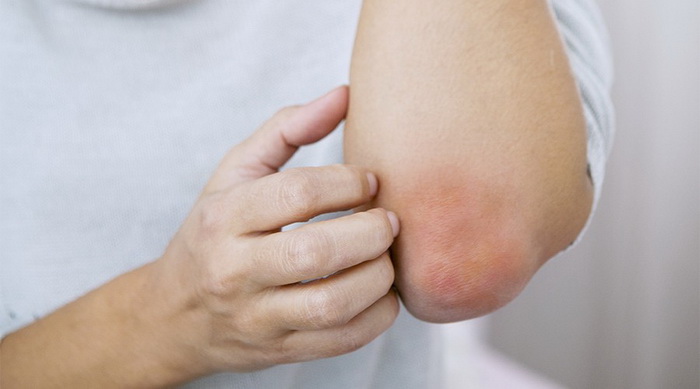
Нейродермит — хроническая болезнь нейроаллергического генеза. Это рецидивирующий недуг, для которого характерны периоды обострения, ремиссии и сезонности. В моменты острого течения болезни отмечаются покраснение кожных покровов, шелушение и сильный зуд, заставляющий человека расчесывать кожу до крови. Следующая стадия — возникновение волдырей, которые сначала не отличаются по цвету от кожных покровов. Затем папулы приобретают розово-коричневый оттенок. Узелки начинают разрастаться, образуя единый очаг без четких границ. Кожа постепенно синеет, а затем краснеет. Во время ремиссии кожные покровы обесцвечиваются. Если болезнь протекает в тяжелой форме, этот период не наступает.
Важно знать! Сильный зуд заставляет человека расчесывать кожу. В ранки легко поникает гнойная или грибковая инфекция, которая может вызвать вторичное инфицирование и усугубить течение нейродермита.
Наиболее часто заболевание нейродермит проявляется на коленных и локтевых сгибах, на шее, груди, предплечьях, в паху, в ягодичных складках, но в некоторых случаях папулы с характерным блеском обнаруживаются на лице.
В острый период болезни кожная реакция сочетается с аллергическим ринитом, бронхиальной астмой или поллинозом.
Для окружающих дерматит не опасен, однако у заболевшего недуг может спровоцировать нервный срыв.
Группы риска
Бывает нейродермит у детей и у взрослых. Обычно первые признаки дерматита возникают у малышей в возрасте от 6 месяцев до 7 лет. Болезнь протекает как пищевая аллергия. С наступлением полового созревания у 60-80% детей нейродермит самостоятельно устраняется, однако кожа по-прежнему остается очень чувствительной.
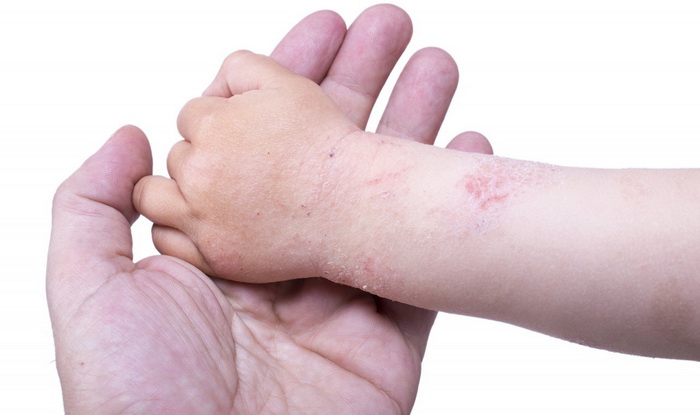
Нейродермит передается по наследству и носит семейный характер. Если ваши близкие родственники страдают аллергией, то у вас высокий риск появления болезни.
В группе риска находятся люди с патологиями нервной системы и гормональными нарушениями. В этом случае для того, чтобы спровоцировать болезнь, человеку достаточно испытать серьезный стресс.
Согласно статистике, городские жители из-за плохой экологии наиболее подвержены этому дерматологическому недугу, чем те, кто постоянно проживает в сельской местности.
Причины возникновения заболевания и профилактика нейродермита
Нейродермит — недуг, на появление которого влияет множество факторов.
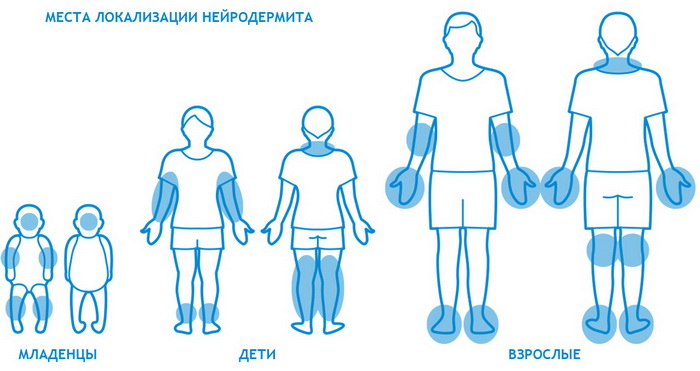
От чего бывает нейродермит:
- осложненный семейный анамнез;
- нарушения гормонального фона;
- стресс;
- неврологические проблемы и сбои в работе ЖКТ;
- вакцинация, проведенная без учета иммунологического статуса пациента;
- продолжительное умственное и физическое перенапряжение;
- перенесенные тяжелые инфекции;
- неправильный режим дня, несбалансированное питание;
- несоблюдение правил личной гигиены;
- плохая экология;
- постоянный контакт с аллергенами (шерсть животных, плесень, пыль, пыльца растений, продукты питания, медикаменты, косметика, бытовая химия).
Профилактика нейродермита практически не отличается от мер, принимаемых для предотвращения возникновения других недугов. Она предполагает правильное питание, соблюдение режима дня, ограничение чрезмерных физических и умственных нагрузок, укрепление иммунитета.
Людям, предрасположенным к появлению кожных аллергических реакций, рекомендуется носить одежду из натуральных материалов.
В период ремиссии не стоит подвергать кожу действию высоких и низких температур. Следует отказаться от агрессивных средств для пилинга. Нежелательно пользоваться кремами, содержащими в составе корицу, перец, ментол.
Важно знать! Женщине, страдающей от нейродермита, рекомендуется проводить профилактические мероприятия до зачатия ребенка. Для поддержания естественного иммунитета малыша ей следует продлить грудное вскармливание.
Что может спровоцировать обострение нейродермита
В случае успешного лечения период ремиссии длится от нескольких недель до 5 и более лет. Однако болезнь может неожиданно вернуться, что потребует от пациента оперативного обращения к врачу.
Одним из главных условий, способствующих снижению частоты обострения нейродермита у взрослых и детей, является выявление факторов риска. В некоторых случаях врачи советуют сдать анализы на аллергены.
Чтобы снизить риск обострения, специалисты рекомендуют отказаться или ограничить употребление продуктов питания, способных вызвать кожные реакции (шоколад, цитрусовые, соленья, копчености).
Алкоголь — один из факторов, провоцирующих возвращение дерматита. Пациентам, страдающим от нейродермита, стоит воздержаться от употребления спиртного.
Виды нейродермита
Выделяют несколько разновидностей этого заболевания, каждая из которых имеет ряд отличительных особенностей. Ниже приведены разные виды нейродермита с фото, на которых видно его проявление.
Ограниченный нейродермит
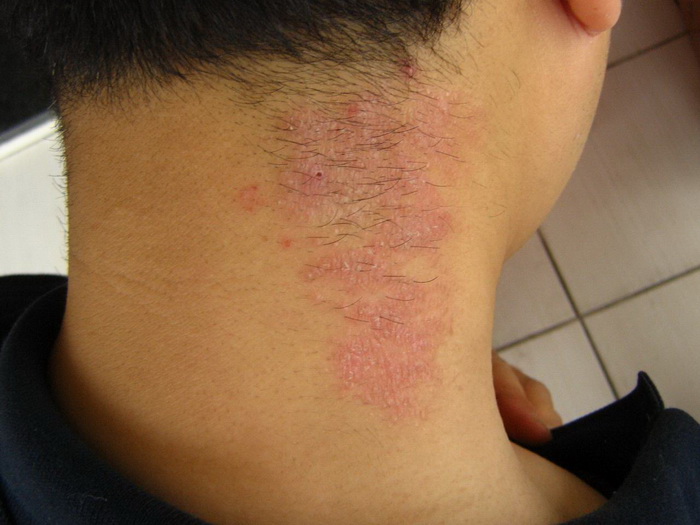
Эта форма заболевания характеризуется возникновением сыпи на четко ограниченном участке кожи. Узловые образования обычно локализуются на шее, в области половых органов, в паху, под коленями и в месте локтевого сгиба.
Особенности:
- кожа в пораженной области чешется, но не мокнет;
- покровы покрываются коркой;
- зуд отмечается преимущественно в ночное время;
- очаги поражения имеют круглую форму, симметричны;
- кожа приобретает розовый или коричневый оттенок.
Диффузный нейродермит
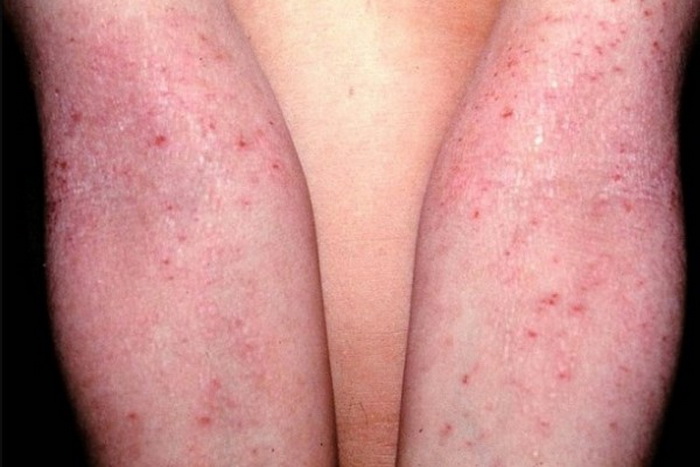
Эта форма болезни протекает намного сложнее. На теле образуются множественные очаги. Обычно нейродермит локализуется на руках, ногах, в местах сгиба коленей и локтей, на щеках, носу, губах. Если недуг возник в детском возрасте, в момент обострения поражается кожа вокруг глаз и волосистая часть головы.
Отличительный признак болезни — мокнущие ранки, которые со временем подсыхают.
Терапия ограниченного и диффузного нейродермита практически не отличается и предполагает использование мазей, уменьшающих зуд, а также проведение физиотерапевтических мероприятий.
Лечение заболевания
Приступая к терапии этого заболевания, следует помнить, что избавиться навсегда от него не получится. При правильном определении симптомов и лечения нейродермита возможно достижение впечатляющих результатов.
Основные способы терапии:
- диета;
- соблюдение режима дня;
- антигистаминные лекарства;
- витамины и ферментные препараты (при нарушении работы ЖКТ);
- физиотерапия.
Один из методов лечения — гормонотерапия. Прием гормональных средств показан при частых рецидивах. Однако такие медикаменты имеют множество противопоказаний. Мази с содержанием гормонов нельзя наносить на чувствительные участки кожи. Ограничено время применения таких препаратов (не более 5 дней).
Специалисты клиники «ПсорМак» в Москве работают по авторской методике. Врачи назначают мази собственного изготовления с учетом формы заболевания, что обеспечивает эффективность терапии. Методика полностью исключает небезопасное лечение гормонами и ультрафиолетом.
В основе терапии — комплексный подход, предполагающий использование мазей и препаратов на основе лечебных трав, а также иглотерапию. Если к нейродермиту присоединяется грибковая инфекция, врачи назначают антимикотики.
Уход за кожей и необходимость диеты
Чтобы предотвратить обострение нейродермита, необходимо позаботиться о регулярном увлажнении и насыщении кожи липидами, отказаться от скрабов.
Диета с правильным меню при нейродермите у взрослых — один из способов продлить период ремиссии. Пациентам рекомендуется отказаться от сахара, алкоголя, кофе, продуктов с глютеном и химическими консервантами.
Советы специалиста по лечению заболевания
Лечение недуга предполагает не только активную работу врача, но и соблюдение простых рекомендаций пациентом. Если вы столкнулись с этим заболеванием, следуйте следующим советам:
- увлажняйте кожу для предотвращения трещин;
- оздоравливайте кишечник;
- соблюдайте диету;
- используйте мази на основе лечебных трав для снятия зуда;
- не допускайте появления ран;
- носите одежду из гипоаллергенных материалов;
- посещайте физиотерапевтические процедуры.
Лечение — ответственная задача, с которой вам поможет справиться только квалифицированный врач. Специалисты клиники «ПсорМак» в Москве готовы ответить на волнующие вас вопросы и после детальной диагностики назначить своевременное и эффективное решение. Профессионалы клиники работают по уникальной авторской методике, позволяющей добиться устойчивого результата. Свяжитесь с нами через онлайн чат на сайте или закажите бесплатный обратный звонок. Вы можете также позвонить нам по телефонам 8 (800) 500-49-16, +7 (495) 150-15-14 и записаться на прием в удобное время.
Нейродермит
Нейродермит – это кожное заболевание неврогенно-аллергического характера (нейроаллергодерматоз), имеющее хроническое рецидивирующее течение. Нейродермит характеризуется мокнущими кожными высыпаниями, приступами сильного зуда, расчесыванием с последующим образованием корочек, пигментации и утолщения кожи на пораженных участках. Нейродермит диагностируется на основании дерматологического осмотра, определения уровня IgE, кожно-аллергических проб, биопсии кожи. Лечение нейродермита включает гипоаллергенную диету, охранительный режим, прием антигистаминных, седативных, кортикостероидных препаратов, наружное применение мазей, бальнеотерапию, физиотерапию, курортолечение.
МКБ-10
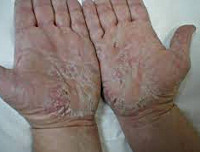
Общие сведения
Нейродермит – хронический дерматоз нейроаллергического характера, протекающий с частыми обострениями. В настоящее время в клинической дерматологии для обозначения группы заболеваний, протекающих с кожными аллергическими проявлениями, принят термин «атопический дерматит». Это понятие объединило такие отдельные нозологические формы, как нейродермит, пруриго (почесуха), экзема, экссудативный диатез, пеленочный дерматит и др. Однако до сих пор отдельные диагнозы широко используются в клинической аллергологии, дерматологии, педиатрии, что диктует необходимость подробного рассмотрения к каждой из этих форм. По данным многочисленных исследований, нейродермит широко распространен в разных возрастных группах и встречается у 0,6–1,5% взрослых лиц. Заболеваемость нейродермитом выше среди женщин (65%) и жителей мегаполисов.

Причины нейродермита
Несмотря на многолетнее изучение проблемы нейродермита, в его этиологии и патогенезе до сих пор остается немало «белых пятен».
- Неврогенная теория происхождения нейродермита ведущую роль в генезе заболевания отводит нарушениям ВНД, что сопровождается дискоординацией нервных процессов, патологическим изменением их силы, уравновешенности и подвижности. У больных нейродермитом прослеживается прямая корреляция между тяжестью кожных проявлений и функциональных нарушений нервной системы. В пользу неврогенной теории говорит и тот факт, что провоцировать манифестацию нейродермита или его обострение могут стрессовые ситуации. Лицам, страдающим нейродермитом, присущи невротические черты личности: тревожность, эмоциональная лабильность, напряженность, подавленность, ипохондрия, депрессия и пр.
- Аллергическая теория генеза нейродермита во главу угла ставит гиперсенсибилизацию организма к тем или иным пищевым, лекарственным, химическим веществам. Последователи данной теории считают, что нейродермит является прямым продолжением экссудативно-катарального диатеза детского возраста. На близость нейродермита к аллергическим заболеваниям указывает частое сочетание аллергодерматоза с крапивницей, поллинозом, бронхиальной астмой, аллергическим конъюнктивитом.
- Наследственная теория рассматривает этиологию и патогенез нейродермита в русле генетической предрасположенности к атопии. Так, исследования показывают, что нейродермит развивается у 56-81% людей, чьи родители (соответственно один или оба) также страдали данным недугом. Учитывая выше сказанное, скорее всего, следует думать о неврогенно-аллергической природе нейродермита и его преимущественном развитии у лиц с наследственной предрасположенностью.
Толчком к началу и прогрессированию нейродермита могут послужить психогенные факторы, интоксикации, эндогенные и экзогенные раздражители (обострение хронических инфекций, пищевые, ингаляционные, контактные аллергены, инсоляция, вакцинация), эндокринные нарушения, беременность, лактация и пр. Значительная роль в развитии нейродермита отводится патологии ЖКТ (ферментопатиям, гастродуодениту, дисбактериозу кишечника, запорам, дискенезиям желчевыводящих путей, хроническому панкреатиту и т. д.) и ЛОР органов (гаймориту, этмоидиту, хроническому тонзиллиту и фарингиту), создающим условия для аутоаллергизации и аутоинтоксикации.
Патогенез
Основные патогенетические изменения при нейродермите касаются иммунных нарушений, избыточной продукции вазоактивных веществ и нарушений регуляции сосудистого тонуса. Так, у 80% пациентов с нейродермитом выявляется значительное увеличение уровня IgE и эозинофилов в крови. Повышенное высвобождение медиаторов воспаления, в частности гистамина, определяет характерные для нейродермита упорный зуд и чувствительность кожи. Следствием изменения тонуса сосудов кожи становится стойкий белый дермографизм, снижение температуры непораженных участков кожи. Нарушение липидного обмена, функции сальных и потовых желез приводит к сухости кожи. Патоморфологические изменения кожи при нейродермите представлены акантозом, межклеточным отеком (спонгиозом), гиперкератозом, наличием периваскулярных инфильтратов в дерме.
Классификация
В зависимости от распространенности поражения кожных покровов различают следующие формы нейродермита:
- ограниченную (лишай Видаля) – захватывает отдельные участки кожи
- диссеминированную – объединяет несколько очагов ограниченного нейродермита.
- диффузную – разлитое поражение кожных покровов.
Ряд авторов отождествляет с атопическим дерматитом именно диффузный нейродермит. По характеру изменений кожи в пораженных очагах выделяют следующие разновидности ограниченного нейродермита: псориазиформный (с очагами шелушения), белый (с очагами депигментации), декальвирующий (с поражением волосистой части головы и развитием алопеции), бородавчатый или гипертрофический (с опухолевидными изменениями кожи), линеарный (с кожными проявлениями в виде линейных полос), фолликулярный (с образованием остроконечных папул зоне волосяного покрова).
Симптомы нейродермита
При ограниченном варианте поражение кожи обычно представлено локальными зудящими бляшками величиной не более ладони в области задней или боковой поверхности шеи, пахово-бедренных складок, мошонки, половых губ, межъягодичной складки. Измененные участки кожи представляют собой зоны лихенификации, окруженные диссеминированными папулами по периферии. В позднем периоде нейродермита по краям очагов формируется гиперпигментация, на фоне которой, в местах расчесов, может образовываться вторичная лейкодерма – участки обесцвеченной кожи.
Формированию диффузного нейродермита, как правило, предшествует наличие экссудативного диатеза в грудном возрасте, затем детской экземы, и, наконец, собственно атопического дерматита (диффузного нейродермита). Типичная локализация поражения: лицо (лоб, щеки, красная кайма губ), шея, локтевые и коленные сгибы, грудная клетка, внутренняя поверхность бедер. Кожа в местах поражения сухая, гиперемированная, лихенизированнная с экскориациями, корочками, очагами экссудации; границы измененной кожи нерезкие. При вовлечении красной каймы губ развивается атопический хейлит.
Ведущий симптом нейродермита – мучительный кожный зуд, усиливающийся в ночное время. Интенсивный зуд доставляет пациенту эмоциональные и физические переживания, приводит к бессоннице, раздражительности, невротическим изменениям личности, депрессии. Расчесы кожи часто сопровождаются образованием длительно незаживающих ран, присоединением вторичной инфекции. Осложнения при нейродермите могут включать фолликулит, импетиго, фурункулез, стафилодермии, гидраденит, лимфаденит, лимфангит, грибковую инфекцию, вирусные поражения (контагиозный моллюск, простые и подошвенные бородавки, герпетиформную экзему Капоши) и др.
Среди других кожных симптомов при диффузном нейродермите встречаются темные круги под глазами, продольные суборбитальные складки (линии Денни-Моргана) под нижними веками, глубокие ладонные и подошвенные складки, фолликулярный кератоз. Для больных нейродермитом характерна слабость и быстрая утомляемость, снижение веса, артериальная гипотония, гипогликемия; иногда у них обнаруживается катаракта, кератоконус, экзема сосков, ихтиоз. Для диффузного нейродермита типичны обострения в осенне-зимний период и ремиссии в течение теплого времени года.
Диагностика
Диагноз нейродермита может быть выставлен специалистом-дерматологом или аллергологом-иммунологом уже на основании клинических признаков, поскольку специфические лабораторные и инструментальные маркеры данного заболевания отсутствуют. Критериями для диагностики нейродермита выступают: дерматит с типичной локализацией, сухость кожных покровов, интенсивный зуд и расчесы кожи, рецидивирующее хроническое течение. Большое диагностическое значение имеет наличие сопутствующих аллергических заболеваний (аллергического ринита, бронхиальной астмы и др.), наследственной отягощенности по атопическим заболеваниям, связь обострений с дополнительной аллергизацией организма и т. п.
В анализах крови при нейродермите отмечается эозинофилия, повышение уровня общего и аллергенспецифичных IgE. При проведении кожных аллергопроб (скарификационных, аппликационных) обнаруживается положительная реакция на те или иные аллергены. При проведении биопсии кожи выявляются характерная для нейродермитa морфологическая картина. Дифференциальная диагностика при нейродермите должна проводиться с дерматитами (себорейным, контактным), дерматофитией, розовый лишаем, чесоткой, псориазом, дисгидротической экземой и др.
Лечение нейродермита
Современная стратегия терапии нейродермита включает следующие направления: устранение причинно-значимых факторов (инфекционных, аллергенных, психогенных), приводящих к обострению аллергодермтоза; наружное местное (противовоспалительное, увлажняющее) лечение; системное лечение.
- Диетотерапия. Пациенту, страдающему нейродермитом, показана гипоаллергенная диета; соблюдение охранительного режима, включающего полноценный сон, отсутствие стрессов и т. п.; ношение белья и одежды из натуральных материалов; санация хронических очагов инфекции ЛОР-органов и зубо-челюстной системы.
- Местная терапиия нейродермита проводится с использованием кортикостероидных мазей, дегтярных мазей, нафталановой мази, лечебной косметики для ухода за кожей. Хороший эффект может давать криомассаж, физиотерапия (фонофорез с кортикостероидами, диадинамотерапия, магнитотерапия, индуктотермия, гальванизация, дарсонвализация, электросон), рефлексотерапия (электропунктура, лазеропунктура), обкалывание очагов ограниченного нейродермита бетаметазоном, гидрокортизоном.
- Системная фармакотерапия нейродермита проводится в различных направлениях. Ведущая роль в лечении отводится антигистаминным препаратам, седативным и иммуномодулирующим средствам, системным кортикостероидам, витаминам. Больным с тяжелыми формами диффузного нейродермита может быть показана иммуносупрессивная терапия, ПУВА-терапия и селективная фототерапия, УФО крови, гипербарическая оксигенация, плазмаферез.
Пациентам с нейродермитом рекомендуется курортолечение в условиях сухого морского климата, радоновые и сероводородные ванны, талассотерапия.
Прогноз и профилактика
Ограниченный нейродермит имеет более легкое течение, чем диффузная форма. Постоянный зуд и косметические дефекты вызывают фиксированность больных на своем состоянии, приводя к вторичным психическим наслоениям, ухудшают качество жизни, ограничивают работоспособность. Тем не менее, с возрастом (примерно к 25-30 годам) у многих больных даже при диффузном нейродермите может наблюдаться регресс симптомов до очаговых проявлений или даже спонтанное самоизлечение.
Профилактика нейродермита должна начинаться с раннего детства и включать грудное вскармливание, рациональное введение прикормов, соблюдение диетических рекомендаций по питанию детей, терапию сопутствующих заболеваний, исключение психотравмирующих факторов.
2. Лечение атопического дерматита у подростков и взрослых: проблемы и пути их решения/ Камашева Г.Р., Надеева Р.А., Амиров Н.Б.// Вестник современной клинической медицины. – 2016.
3. Дерматовенерология. Национальное руководство. Краткое издание/ под ред. Ю.С. Бутова, Ю.К. Скрипкина, О.Л. Иванова. — 2013.
4. Дерматовенерология: учебник для студентов ВУЗов/ В.В. Чеботарёв, О.Б. Тамразова, Н.В. Чеботарёва, А.В. Одинец. – 2013.
Лечение нейродермита
Нейродермит — хроническое аллергическое заболевание, формирующееся у людей с предрасположенностью к негативным кожным проявлениям. Причин нейродермита множество, лечение в основном заключается в устранении нарушений, уже произошедших в организме и совершенствовании методов лечения с целью продления периода ремиссии, чтобы предотвратить обострение.
Основные принципы лечения нейродермита
О причинах нейродермита поговорим дальше, гораздо важнее информация о том, как избавиться от болезни, то есть принципы ее лечения. В первую очередь следует соблюдать диету, исключив из рациона следующие продукты:
острые и копченые;
маринады и соусы;
крутые мясные бульоны;
натуральное (неразбавленное) коровье молоко и т.д.
В комнате, где постоянно находится пациент следует регулярно делать влажную уборку всех поверхностей. Желательно убрать все ковры и пледы, чтобы свести к минимуму поражение пылевыми клещами. В доме не должно быть домашних животных, в том числе аквариумов с рыбками. При лечении нейродермита у детей и взрослых следует внимательно относиться к выбору одежды. Желательно, чтобы вещи не стесняли движений, не натирали и были изготовлены из натуральных тканей. Не следует носить синтетические и шерстяные вещи.
В период ремиссии, а особенно обострения болезни желательно ограничить купания. Сухая кожа склонна к воспалениям в результате контакта с водой, а особенно средствами личной гигиены. Однако очень хорошо помогают ванны с крахмалом, отрубями и хвоей.
Медикаментозная терапия нейродермита
При нейродермите на ноге, руке, теле, лице лечение назначается практически одинаковое. В первую очередь доктор прописывает антигистаминные средства, блокирующие H1-гистамины, в том числе препараты с антисеротониновой активностью и стабилизаторы мембран тучных клеток.
Сегодня врачи отдают предпочтение препаратам II и III поколений. Причина — отсутствие негативного влияния на ЦНС, проявляющегося в повышенной сонливости, заторможенности, раскоординации движений, скорости реакции.
Для блокирования острых реакций врачи назначают:
внутривенные инвазии 10% раствора глюконата кальция;
Без рекомендации специалиста самостоятельно подобные меры применять нельзя.
В осложненных случаях нейродермита схема лечения включает применение кортикостероидных препаратов в предельной дозировке 25-30 мг в сутки. К примеру, преднизолон назначают на протяжении недели и более с дальнейшим снижением дозировки вплоть до полной отмены назначения. На фоне данного лечения проводится курс витаминотерапии с применением препаратов группы В, а также А и Е.
При местном лечении нейродермита, к примеру на коже головы, руках, ногах применяют следующие средства:
примочки: резорциновые, борные, таниновые;
пасты: дегтярные, нафталановые, ихтиоловые;
На участки кожи, пораженные в средней степени, наносят разные мази:
бетновейт и другие.
В последние годы врачи отдают предпочтение применению негалогенизированных кортикостероидов длительного воздействия. Эти препараты предотвращают истончение и отмирание кожных участков. Такие лекарства хорошо подходят для терапии детей, потому что предназначены для единоразового ежедневного использования.
При терапии нейродермита важную роль играют и другие методы:
светолечение: кварцевая и селективная терапия;
очищение организма сорбентами;
санаторно-курортное лечение, особенно на Мертвом море.
Причины нейродермита
К основным причинам возникновения патологии относятся:
мутации, связанные с нарушением синтеза белка филаггрина, приводящие к его дефициту в коже;
частые аллергические реакции, приводящие к подобным осложнениям и т.д.
Полисорб: сорбенты при нейродермите
Очень часто в медицинской практике для лечения нейродермита назначаются сорбенты. Одним из самых эффективных на сегодняшний день считается Полисорб. Это лекарство, обладающее следующими свойствами:
это препарат белого цвета, легкий порошок без запаха и вкуса;
размешивается в обычной воде комнатной температуры;
начинает работать с 4 минуты после попадания в кишечник;
выводит все вредные вещества: яды, токсины, аллергены;
не затрагивает полезную микрофлору, не проникает в кровь;
попадая в организм, распознает болезнетворную микрофлору, аккумулируем молекулы разного размера на себе, и выводит естественным путем;
применяется при заболеваниях любого рода, в том числе при нейродермитах, аллергиях, отравлениях любого рода, диарее, похмелье и т.д.;
назначается пациентам любого возраста, начиная от младенцев, заканчивая беременными и кормящими женщинами, пожилыми людьми;
дозировка рассчитывается в зависимости от веса человека, подробно расписана в инструкции по применению.
Вы можете купить Полисорб в любой аптеке без назначения врача. Препарат продается в пластиковых банках или пакетиках-саше с разовой дозой.
Почему Полисорб подойдет вам?
Рекомендован к применению людям всех возрастов.
Не содержит консервантов, красителей и подсластителей. Нейтрален на вкус.
Мягко выводит вредное и нормализует микрофлору кишечника.
Дозировка препарата рассчитывается индивидуально в зависимости от его веса согласно инструкции.
Если у Вас возникли сложности для подсчета индивидуальной дозы препарата Полисорб, вы можете получить бесплатную консультацию по телефону: 8-800-100-19-89 или в разделе консультации.
Атопический дерматит (нейродермит)
Атопическим дерматитом называется хроническое заболевание, развивающееся у лиц, имеющих генетическую предрасположенность к атопии. Клинически это проявляется характерным расположением очагов кожного поражения, их интенсивным зудом и развитием на коже из-за расчесывания вторичных изменений. Детскую форму атопического дерматита чаще называют детской экземой, заболевание у взрослых принято именовать нейродермитом.
Симптомы и течение:
В подавляющем большинстве случаев (около 90 %) первые симптомы этого заболевания наблюдаются в возрасте до пяти лет, причем больше половины заболевших – грудные дети. Главным симптомом атопического дерматита при любом характере высыпаний является сильнейший кожный зуд. Поражения кожи при этом могут иметь очаговый либо разлитой характер.
Выделяют три основных стадии заболевания: младенческую (до двух лет), детскую (2-12 лет), взрослую (старше 12 лет). Высыпания в эти периоды отличаются: так, до двухлетнего возраста они обычно имеют вид пузырьков (везикул), которые могут сливаться в мокнущие участки, образуя затем корки. Располагаются они в основном на руках, ногах и лице, а к двум годам сосредотачиваются в складках конечностей, на шее и запястьях. В возрасте от двух лет атопический дерматит чаще проявляется шелушением и раздражением, а также растрескиванием кожных покровов. Очаги поражения имеют очерченные границы, кожный рисунок на них четко выражен. Характерным признаком болезни является наличие на коже гиперпигментации после исчезновения высыпаний.
Во взрослом периоде при отсутствии адекватного лечения высыпания могут покрывать практически всю верхнюю часть тела, образуя крупные очаги. Для хронической формы заболевания характерны также гиперемия подошв (так называемая ‘зимняя стопа’), сопровождающаяся их трещинами и шелушением, частичное выпадение волос на затылочной части головы, образование складки на нижнем веке (‘синдром Моргана’).
В период между обострениями болезнь может проявлять себя лишь небольшими шелушащимися пятнами розового цвета и едва заметными трещинами в области мочек ушей.
Болезнь имеет тенденцию к нарастанию, особенно у маленьких детей. У них она развивается чаще всего на фоне экссудативного диатеза, связанного с врожденной аномалией. Важную роль играет внутриутробная сенсибилизация плода из-за однообразного питания беременной женщины с ежедневным употреблением большого количества продуктов – аллергенов.
Установлено, что наиболее часто ими являются: коровье молоко (до 2-3 литров в день), куриные яйца, рыба, злаки (особенно пшеница, овес, гречка), овощи (томаты), фрукты и ягоды (цитрусовые, виноград, клубника, орехи). На предрасположенность к аллергическим заболеваниям организма будущего ребенка влияет неблагоприятное течение беременности – токсикозы, инфекционные заболевания, нервные переживания и стрессы, нерациональный режим. На развитии кожных проявлений у грудных детей грудного возраста нередко сказывается раннее введение прикорма и искусственное вскармливание.
У детей старше аллергены могут проникать не только через желудочно-кишечный тракт, но и через дыхательные пути, кожу. Это вещества окружающей среды – комнатная пыль, пыльца различных растений и цветов, шерсть, запахи духов, красок и т.д. С возрастом проявления заболевания как правило уменьшаются.
К 3-5 годам большинство детей выздоравливают, но примерно у трети экзема переходит в нейродермит. В эпидермисе значительно снижается количество жирных кислот и воска, уменьшается потоотделение. Кожа приобретает желтовато-серый цвет, становится сухой, шероховатой, нередко шелушится, волосы – тонкими и тусклыми.
Важную роль в проявлении нейродермита у взрослых играют нарушения функционального состояния различных отделов нервной системы. Продолжительность заболевания исчисляется десятилетиями.
Выделяют две формы нейродермита. При ограниченном нейтродермите процесс локализуется преимущественно на шее, в подколенных ямочках, локтевых сгибах, пахово-бедренных складках. При диффузном нейродермите в процесс могут вовлекаться любые участки кожного покрова. Пораженную поверхность покрывают чешуйки, кровяные корочки и трещины. Для обеих форм типичны узелки цвета кожи, имеющие склонность к слиянию и образованию сплошной инфильтрации. А также резкий, иногда нестерпимый зуд с расчесами, оставляющими нередко мелкие рубчики.
Довольно часто нейродермит осложняется пиококковой инфекцией, чаще в форме различных стрептостафилодермий. У детей возможно самое тяжелое осложнение – герпетиформная экзема Капоши, возникающая в результате инфицирования вирусом простого герпеса.
Заболевание самостоятельно разрешается в сухом, жарком климате (Средняя Азия, Крым). Важное значение имеет нормализация режима, покой, диетотерапия, устранение аллергенов и лечение сопутствующих заболеваний. Рекомендовано назначение общих средств (антигистаминные, десенсибилизирующие, пирогенные препараты, стимуляторы, витаминотерапия), физиотерапевтические методы воздействия и др. Наружно-кортикостероидные и дегтярные мази.
Важным направлением в лечении атопического дерматита является создание оптимального психоэмоционального окружения. Необходимо учитывать, что эмоциональный стресс может провоцировать зуд.
Прежде всего необходимо исключить:
мясные и рыбные бульоны, жареное мясо, шоколад, какао, цитрусовые (лимоны, мандарины, апельсины, грейпфруты), землянику, черную смородину, дыню, мед, гранаты, орехи, грибы, рыбную икру, пряности, копчености, консервированные и другие продукты, содержащие добавки консервантов и красителей.
Целесообразно добавление в пищевой рацион растительного масла (подсолнечное, оливковое и др.) до 30 г в сутки в виде приправ к салатам. Назначается витамин Ф-99, содержащий комбинацию линолевой и линоленовой кислот – в высоких дозах (4 капсулы 2 раза в день), или в средних (1-2 капсулы 2 раза в день). Препарат особенно эффективен у взрослых.
Проводится строго индивидуально и может включать транквилизаторы, антиаллергические, противовоспалительные и дезинтоксикационные средства.
Следует отметить, что при атопическом дерматите предложено большое количество методов и средств (гормоны, цитостатики, интал, аллергоглобулин, специфическая гипосенсибилизация, ПУВА-терапия, плазмаферез, акупунктура, разгрузочно-диетическая терапия и др.). Однако наибольшее значение имеют в практике медикаменты, оказывающие противозудный эффект, – антигистаминные препараты и транквилизаторы.
Антигистаминные препараты назначают для снятия зуда и отечности при кожных проявлениях, а также при атопическом синдроме (астма, ринит).
Применяя ежедневно антигистаминные препараты первого поколения (супрастин, тавегил, диазолин, феркарол), необходимо помнить, что к ним развивается быстрое привыкание. Поэтому эти препараты следует менять каждые 5-7 дней. Проникая через кровь в ткань мозга, препараты первого поколения вызывают успокаивающий эффект, поэтому их не следует назначать учащимся, водителям и всем тем, кто должен вести активный образ жизни, так как снижается концентрация внимания и нарушается координация движений.
Препараты второго поколения – лоратодин (кларитин), астемизол, эбостин, цетиризин, фексофенадин.
Гормоны применяются ограниченно и при распространенных процессах, а также нестерпимом, мучительном зуде, не устраняемом другими средствами. Гормоны (лучше метипред или триамцинолон) даются на несколько дней для снятия остроты приступа с постепенным снижением дозы.
При распространенности процесса и явлений интоксикации применяется интенсивная терапия с использованием внутривенных средств (гемодез, реополиглюкин, полийонный раствор, физиологический раствор и др.). Хорошо зарекомендовали себя гемосорбция и плазмаферез (специальные методы очистки крови).
В лечении упорного атопического дерматита весьма полезным вспомогательным методом может оказаться световая терапия. Ультрафиолетовый свет требует всего 3-4 процедуры в неделю и имеет мало побочных эффектов.
При присоединении инфекции применяются антибиотики широкого спектра. Назначаются эритромицин, рондомицин, вибрамицин в течение 6-7 дней. В детском возрасте препараты тетрациклинового ряда (тетрациклин, доксициклин) назначаются с 9 лет. Осложнение герпетической инфекцией является показанием к назначению ацикловира или фамвира в возрастных дозировках.
В терапию осложненной формы атопического дерматита необходимо включать, особенно у детей, ферментные препараты (абомин, фестал, мезим-форте, панзинорм) и различные эубиотики (бифидумбактерин, бактисубтил, линекс и др.). Эубиотики лучше назначать по результатам микробиологического исследования кала на дисбактериоз.
Хороший эффект оказывает и назначение антиоксидантов, особенно аевита и веторона.
Наружное лечение проводится с учетом остроты воспалительной реакции, распространенности поражения, возраста и сопутствующих осложнений местной инфекцией.
В острой стадии, сопровождающейся мокнутием и корками, применяются примочки, содержащие противовоспалительные, дезинфицирующие препараты (например, жидкость Бурова, настой ромашки, чая). После снятия явлений острого воспаления применяют кремы, мази и пасты, содержащие зудоуспокаивающие и противовоспалительные вещества (нафталанская нефть 2-10%, деготь 1-2%, ихтиол 2-5%, сера и др.).
Широкое применение в наружной терапии получили гормональные препараты. Среди них можно назвать целестодерм (крем, мазь), целестодерм с гарамицином и тридерм (крем, мазь), элоком (крем, мазь) и адвантан.
Профилактика:
Если у будущей матери есть аллергические заболевания, то во время беременности необходимо соблюдать диету, ограничить применение лекарственных препаратов, особенно внутривенного вливания глюкозы. Кормящая мать должна находиться на строгой диете с исключением пищевых аллергенов, а ребенок – получать правильный гигиенический уход (купать только с детским мылом, исключить стирку белья синтетическими порошками, избегать укутываний и т.д.).
Требуется индивидуальный подход к проведению профилактических прививок, введению препаратов крови и некоторых лекарственных средств, способствующих дальнейшей аллергизации больного.
Никакая информация, размещенная на этой или любой другой странице нашего сайта, не может служить заменой личного обращения к специалисту. Информация не должна использоваться для самолечения и приведена только для ознакомления.
Нейродермит (атопический дерматит) — что это за болезнь и как ее лечить?
Нейродермит (атопический дерматит) — рецидивирующее аллергическое заболевание, основными симптомами которого являются воспаление кожи и сильный зуд. Это хроническая болезнь: появившись в раннем детстве, она может сопровождать человека на протяжении всей дальнейшей жизни. При этом людям с нейродермитом живется непросто, и основная задача лечения сводится к продлению периодов покоя кожи, уменьшению рецидивов и улучшению качества жизни пациентов.
Считается, что заболевание обусловлено генетической предрасположенностью, а также индивидуальными особенностями строения кожи. Также медицине известны факторы, способные спровоцировать появление болезни или ее обострение. Остановимся на этих моментах подробнее.
Характеристики и причины атопического дерматита у человека
Термин «атопия» впервые появился в 1923 году. Им обозначали повышенную (аномальную) реакцию иммунной системы организма на различные аллергены. Еще раньше — в конце XIX века — болезни присвоили наименование «нейродермит», что указывало на явную связь с нервной системой.
Это важно
Нейродермит и атопический дерматит — это синонимы. Можно встретить еще несколько определений, обозначающих это заболевание: атопическая экзема, синдром атопической экземы / дерматита, детская экзема, конституциональная экзема, а также сокращение АтД. Название может указывать на возраст пациента и подчеркивать главный фактор возникновения, но кардинального значения для выбора лечения не имеет.
Сегодня термин «нейродермит» используют для обозначения атопического дерматита у подростков старше 13 лет и взрослых. Несмотря на то что атопическим дерматитом мы привыкли называть то кожное заболевание, которое чаще всего возникает в детстве и в большинстве случаев диагностируется в возрасте от двух месяцев до семи лет, особенной разницы между терминами нет.
Симптомы нейродермита обычно ярко выражены. Это сильный зуд, шелушение, покраснение и поражение кожи в тех места, где она наиболее тонкая: на коленных и локтевых сгибах, в кожных складках, на шее. Если присоединяется инфекция, могут появляться гнойничковые высыпания. При расчесывании повреждений появляются мокрые ранки и корки. Происходит нарушение сна и дневной активности, а в случае значительного распространения воспаления имеют место признаки общей интоксикации — повышенная температура, озноб, увеличение периферических лимфатических узлов. Часто перечисленные признаки сочетаются с аллергическим ринитом, бронхиальной астмой, поллинозом [1] .
Что касается особенностей протекания заболевания, то у детей, наряду с генетикой, главным фактором, провоцирующим возникновение атопического дерматита, является аллергия — например, в случае неправильного рациона матери в период лактации или же при искусственном вскармливании. Современные исследования доказали, что толчком к развитию этого заболевания как у детей, так и у взрослых может послужить стресс или вирусная инфекция, биохимические перепады в окружающей среде, психоэмоциональное перенапряжение [2] .

Среди факторов, которые могут послужить триггером возникновения нейродермита или повлиять на его обострение, дискутируется роль следующих:
- постоянный контакт с аллергенами: домашней пылью, шерстью животных, растительной пыльцой, грибковой плесенью, пищевыми аллергенами;
- сильные эмоциональные потрясения, стрессы, интеллектуальные нагрузки;
- неправильный режим сна и бодрствования;
- сбои в работе гормональной системы;
- проблемы желудочно-кишечного тракта;
- вакцинация, выполненная без учета клинико-иммунологического статуса и предшествующей профилактики;
- неправильное или бесконтрольное использование медикаментов;
- несоблюдение правил гигиены, использование некачественной бытовой химии.
Важно
Атопический дерматит связан с наследственностью: в дерматологии его принято считать результатом наследственной предрасположенности к аллергии. Согласно исследованиям, он развивается у 60–80% детей, у которых больны оба родителя. У 45–55% детей — если заболевание присутствует у матери или отца. И у 10–20% детей, родители которых здоровы [3] .
Нейродермит можно разделить на ограниченно-локализованный, распространенный и диффузный.
В первом случае поражение сконцентрировано на ограниченном участке площадью менее 10% кожи — локтевые и/или подколенные складки, кожа кистей рук, кожа шеи и/или лица [4] .
При распространенном нейродермите поражено 10–50% кожи, помимо локтевых и подколенных складок в процесс вовлекаются плечи, предплечья, голени, бедра [5] .
Если очаги разбросаны по двум и более областям и занимают более 50% кожи — всего тела, в том числе и кожи волосистой части головы, — то говорят о диффузном характере болезни. Это наиболее тяжелая форма [6] .

Проявления нейродермита на различных стадиях
Дерматологи определяют три периода атопического дерматита в зависимости от возраста пациента [7] :
- младенческий — от двух месяцев;
- детский — от двух до 13 лет;
- подростковый и взрослый — старше 13 лет.
Клиническая картина в разных возрастных группах отличается, хотя и незначительно. Пациенты испытывают состояние кожного дискомфорта, а зуд, жжение, повышенная сухость кожи, шелушение, раздражение становятся их постоянными спутниками.
Начальные симптомы нейродермита (атопического дерматита) обычно появляются в первые месяцы жизни и представляют собой покраснения со склонностью к кожным выделениям и образованием везикул (микроскопических пузырьков) и очагов мокнутия. Также присутствуют легкий отек кожи, шелушения, приступообразный зуд на лице, ягодицах, конечностях. Вокруг родничка, за ушами и в области бровей могут образовываться светлые чешуйки, отделяемые при соскабливании. На щеках — желтовато-коричневые корочки, так называемый молочный струп. По мере роста ребенка поражения могут появиться на слизистых оболочках половых органов, глаз, носа. Когда папулы и везикулы покрываются коркой, а кожа становится грубой — приходится уже говорить о хроническом течении болезни.
Для подростковой и взрослой фаз нейродермита характерны высыпания светло-розового оттенка с уплотнением кожного покрова (лихенификацией) и узелковыми скоплениями — они расположены в основном на сгибательных поверхностях конечностей. Во взрослой стадии усиливается сухость кожи, которая может приобретать землистый оттенок.
Поражения кожи могут быть локализованными, распространенными и универсальными (эритродермия). Как правило, в осенне-зимний период происходят обострения, а летом состояние улучшается.
Обратите внимание!
При расчесывании на воспаленных участках кожи образуются мокрые ранки, в которые легко может попасть инфекция. Возникает угроза вторичного инфицирования, которое способно усугубить течение болезни. Поэтому первая помощь при атопическом дерматите заключается именно в купировании кожного зуда.
Во время ремиссии симптомы уменьшаются или полностью пропадают. Длительность периода ремиссии — от нескольких недель до пяти лет и более. В тяжелых случаях эта стадия отсутствует, и рецидивирующий атопический дерматит сопровождает больного постоянно.
Диагностика заболевания
Клиническая картина и симптоматика заболевания позволяют пациенту предположить у себя наличие нейродермита, однако для окончательного диагноза потребуется квалифицированная диагностика. В этом случае больному необходимо обратиться к дерматологу или аллергологу-иммунологу. Для постановки диагноза в медицинской практике применяют обязательные и дополнительные критерии. Врач заподозрит нейродермит, если у пациента присутствуют как минимум три критерия из основной группы и три — из дополнительной.
- кожный зуд;
- типичная локализация и вид кожных поражений;
- наследственный фактор;
- наличие рецидивов.
- обострение болезни при стрессе и пищевой аллергии;
- первый рецидив в раннем возрасте;
- частые инфекции кожных покровов (грибок, герпес, стафилококк);
- темные круги вокруг глаз;
- сезонность обострений;
- сухость кожи;
- появление дополнительных складок на нижних веках;
- белый дермографизм — изменение цвета кожи при механическом раздражении.
Собранный анамнез и изучение клинических проявлений позволят поставить предварительный диагноз. Для его подтверждения применяют лабораторную диагностику. Больному назначают общий и биохимический анализы крови, аллергопробы, а при необходимости ряд дополнительных анализов.
Лечение атопического дерматита: атака на всех фронтах
Вылечить нейродермит раз и навсегда современная медицина пока не в состоянии: природа атопического дерматита, как и причины, до конца не изучены, соответственно, нет и четкого понимания, возможно ли окончательное выздоровление. Как показывают многочисленные наблюдения, в период полового созревания атопический дерматит может отступить и в некоторых случаях больше не беспокоить больного, что связано с гормональной перестройкой организма [8] . Но если этого не случается, то высока вероятность, что рецидивы будут периодически повторяться на протяжении всей жизни уже взрослого человека в легкой, среднетяжелой или тяжелой форме.
Впрочем, единого мнения по этому поводу нет. На данный момент врачи прибегают к ступенчатому подходу в лечении нейродермита, который состоит в поочередном назначении различных методов в зависимости от степени тяжести — например, при присоединении вторичной инфекции в схему лечения добавляют антисептические и противомикробные средства, а при сенсибилизации к аллергенам проводится аллерген-специфическая иммунотерапия [9] .
Лечение комплексное ― от улучшения санитарно-бытовых условий до применения антигистаминных и гормональных препаратов. Оно направлено на устранение или уменьшение воспаления и кожного зуда, предупреждение вторичного инфицирования, увлажнение и смягчение кожи, восстановление гидролипидного барьера.
Элиминационные мероприятия общего характера
Учитывая, что дерматит почти всегда носит аллергический характер, необходимо максимально исключить контакт больного с потенциальными аллергенами.
- Рекомендована строгая диета без копченых и острых продуктов, цитрусовых, шоколада, яиц, цельного молока, какао и других продуктов, которые могут вызывать аллергическую реакцию.
- Обязательна ежедневная влажная уборка.
- Следует убрать из комнаты больного ковры, мягкие игрушки и перьевые подушки, исключить контакт с домашними животными.
- Уменьшить количество провоцирующих факторов — стресс, потливость, интеллектуальное напряжение, резкие колебания температуры окружающей среды, грубая одежда и так далее.
Для того чтобы снизить риск повторного инфицирования, важно провести санацию очагов хронического воспаления (гастрит, отит, тонзиллит и другие).
Наружная противовоспалительная терапия
Наружные средства для лечения атопического дерматита можно разделить на две группы: топические глюкокортикостероиды (ТГКС) и топические ингибиторы кальциневрина (ТИК). Также для местного лечения АтД целесообразно использовать эмолиенты (увлажняющие средства) [10] .
ТГКС, или гормональные средства , назначают, как правило, при хроническом, часто рецидивирующем течении атопического дерматита. К средствам на основе ТГКС относятся кремы и мази со следующими веществами в составе: метилпреднизолона ацепонат, мометазона фуроат, алклометазон, бетаметазон, флуметазон и другие. Многие из них показаны пациентам начиная с первого года жизни при легком течении заболевания. Однако использовать их нужно крайне осторожно и только по рекомендации и под контролем врача — даже при местном применении ТГКС имеют ряд серьезных противопоказаний и ограничений.
- ТГКС не рекомендуется использовать дольше четырех недель. А после достижения лечебного действия стоит перейти на ТИК, так как длительное применение может нарушить естественные обменные процессы в коже и вызвать атрофию.
- Нельзя использовать ТГКС под повязки, кроме тяжелых случаев АтД, при которых допускается применение влажных окклюзионных повязок с ТГКС в малых дозах в течение трех дней.
- Сильно галогенированный ТГКС (клобетазол, бетаметазона дипропионат) также нельзя наносить на чувствительные участки — лицо и шею — и большую поверхность поражения кожи. Следует чередовать участки воздействия, чтобы избежать системных побочных эффектов.
Другой современной разработкой в области наружных противовоспалительных препаратов стали топические ингибиторы кальциневрина , например такролимус и пимекролимус. Они предназначаются для купирования обострения АтД и для профилактики рецидивов, обладают локальной иммунотропной активностью и, как правило, не приводят к нежелательным эффектам, характерным для ТГКС. Поскольку это рецептурные препараты, выбор осуществляется лечащим врачом [11] .
Перед выбором любой терапии, вне зависимости от того, связана она с приемом гормональных средств или основана исключительно на народных рецептах, лучше предварительно проконсультироваться с врачом.
Местное лечение также подразумевает использование увлажняющих и смягчающих средств, которые наносят непосредственно на пораженный участок (мази, кремы, гели). К таковым относятся эмолиенты — жироподобные увлажняющие вещества, которые позволяют организовать рациональный уход за кожей на всех стадиях заболевания.
Именно эта группа веществ способна принести выраженное облегчение симптоматики атопического дерматита, уменьшить психоэмоциональный дискомфорт за счет снятия косметических дефектов. Эмолиенты уменьшают сухость кожи, увлажняют и смягчают эпидермис, восстанавливают функции эпидермального барьера. Они предотвращают потерю воды, блокируют прохождение жидкости через ороговевший слой кожи за счет скрепления роговых чешуек между собой. Перечень эмолиентов разнообразен: вазелин, парафин, воск, ланолин, а также глицерин, сорбит, гиалуроновая кислота, гель алоэ, гидроксилированные органические кислоты.
Это важно!
Кремы с эмолиентами обычно наносятся на кожу за 15 минут до нанесения наружных лекарственных средств, если их текстура более легкая (например, лекарственное средство имеет форму мази, а эмолиент — крема), или через 15 минут после, если эмолиент более жирный.
Поскольку воспаление и зуд, а также являющиеся их следствием расчесы при АтД нарушают защитные свойства кожи, зачастую к основной проблеме присоединяется бактериальная или грибковая инфекция, ухудшая течение и затрудняя лечение заболевания.
Системная фармакотерапия
Системную фармакотерапию — лечение фармакологическими агентами, принимаемыми внутрь или вводимыми инъекционно, — назначают в тяжелых случаях и проводят вместе с элиминационными мероприятиями и наружной терапией. На этом этапе применяют ряд лекарственных веществ: глюкокортикостероиды (ГКС), антибактериальные и противогрибковые препараты системного действия, седативные и другие психотропные средства, а также иммунотропные препараты . Если заболевание затронуло функции других органов, то врачи дополнительно назначают лекарства для нормализации их деятельности.
При неэффективности наружной терапии в случае длительного обострения заболевания врачи используют глюкокортикоиды, которые обладают теми же свойствами, что и гормоны коры надпочечников. Если замечено распространение бактериальной либо грибковой инфекции, прибегают к антибактериальным и противогрибковым препаратам. А иммунотропные лекарственные средства актуальны при неэффективности других видов терапии во время тяжелого упорного течения нейродермита.
Физиотерапевтические методы лечения
Физиотерапевтические методы лечения назначают пациентам старше 12 лет в комплексе с наружной терапией и фармакотерапией. Основное внимание уделяют ультрафиолетовому облучению в искусственной или природной среде, а также узкополосной фототерапии.
Во время реабилитации пациенты проходят санаторно-курортное лечение в санаториях дерматологического профиля [12] .
Профилактика нейродермита (атопического дерматита)
Мероприятия по профилактике нейродермита (атопического дерматита) необходимо проводить еще до рождения ребенка. Особенно при наличии аллергии у будущей матери. Беременная женщина должна полностью исключить контакты с пищевыми, профессиональными, бытовыми аллергенами. Также критически важно не злоупотреблять медикаментозным лечением.
В постнатальном периоде следует максимально продлить грудное вскармливание для поддержания естественного иммунитета новорожденного. При этом матери показана строгая диета.
В случае если атопический дерматит уже выявлен, следует максимально ограничить больного от различных раздражающих средств: бытовой химии, лаков, синтетической одежды, пищевых красителей… Чем выше риск развития атопического дерматита или тяжелее течение рецидивов, тем более жесткие превентивные меры необходимы. Так, в случае рецидива и занесения в очаг воспаления вторичной инфекции могут потребоваться специализированные препараты на основе кортикостероидов и антибиотических средств.
*** Материал не является публичной офертой. Информация о стоимости приведена для ознакомления и актуальна на декабрь 2020 года.

- 1,2 http://www.nrcii.ru/specialistam/klinrecommend/atopic_dermatitis_2020.pdf
- 3 https://ismu.baikal.ru/src/downloads/08517729_atopicheskiiy_dermatit.pdf
- 4,5,6 https://minzdrav.gov-murman.ru/documents/poryadki-okazaniya-meditsinskoy-pomoshchi/4.atopic_dermatitis.pdf
- 7,9,10,11,12 https://medi.ru/klinicheskie-rekomendatsii/atopicheskij-dermatit_13872/
- 8 https://sochi.upclinic.ru/department/dermatologiya/lechenie-atopicheskogo-dermatita/
- 13 https://www.rlsnet.ru/tn_index_id_6524.htm
- 14 https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=cdb3423d-615c-4ed2-83d3-170b94420ce2&t=
- 15 https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=995dfb06-336b-4471-895b-01415b5e7ecb&t=
Вся информация, касающаяся здоровья и медицины, представлена исключительно в ознакомительных целях и не является поводом для самодиагностики или самолечения.


