Подагра
Эта акция – для наших друзей в Фейсбуке, Твиттере, ВКонтакте, Ютуб, Яндекс.Дзене и Инстаграм! Если вы являетесь другом или подписчиком страницы.
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Гуляев Сергей Викторович
Врач-ревматолог, терапевт, нефролог
Кандидат медицинских наук
Подагра: диагностика и лечение
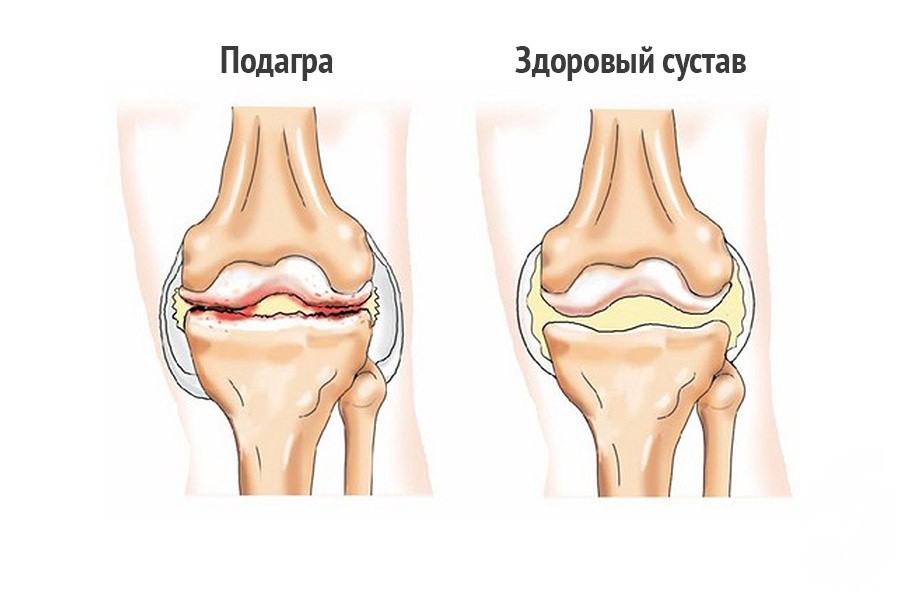
Подагра (в переводе с греческого языка – «нога в капкане») – заболевание, возникающее в результате нарушения обмена мочевой кислоты и характеризующееся периодическими атаками острого артрита, чаще всего в области большого пальца стопы. При этой болезни кристаллы мочевой кислоты (моноурат натрия) начинают накапливаться в различных тканях, прежде всего в области суставов, почках и других органах.
Подагра – болезнь достаточно древняя и известна еще со времен Гиппократа, который одним из первых дал подробную характеристику основных симптомов болезни и связал ее развитие с перееданием. В средние века подагра считалась заболеванием королевских особ и аристократии, склонных к обильным застольям.
Сегодня «болезнь аристократии и королей» широко распространена в разных социальных слоях общества, однако всех больных объединяет одно – склонность к чрезмерному употреблению мясных продуктов. По-видимому, это частично объясняет тот факт, что мужчины болеют подагрой в 10 раз чаще, чем женщины. Однако неправильный образ жизни, «перекосы» в питании (в частности увлечение новомодными «белковыми» диетами) делают и современных женщин уязвимыми перед этим заболеванием.

Что такое подагра?
В настоящее время подагра считается системным заболеванием, поскольку помимо суставов поражает практически весь организм.
Нарушение так называемого пуринового обмена приводит к повышению концентрации мочевой кислоты в крови и моче, образованию уратных кристаллов и их отложению в мягких тканях, в том числе в области суставов верхних и нижних конечностей. Со временем отложения кристаллов мочевой кислоты (ураты) формируют узелковые подкожные образования – тофусы, которые хорошо видны невооруженным глазом и позволяют врачу поставить диагноз даже при обычном внешнем осмотре. Однако задолго до образования тофусов болезнь проявляет себя приступообразным, необычно тяжелым воспалением суставов – подагрическим артритом (чаще всего располагающимся в области большого пальца стопы, хотя возможно поражение других суставов, чаще ног).
При подагре поражаются внутренние органы, в частности почки, которые длительное время работают в условиях повышенной нагрузки, связанной с необходимостью выведения мочевой кислоты из крови. Со временем развивается мочекаменная болезнь, усугубляющая негативное действие мочевой кислоты на почечную ткань. Дополнительным повреждающим фактором является частый и как правило бесконтрольный прием обезболивающих средств по поводу болей в суставах. Постепенно функция почек нарушается – формируется почечная недостаточность, которая и определяет окончательный прогноз болезни
Виды подагры
Подагра может быть первичной и вторичной.
Первичная подагра передается по наследству и связана с недостаточной функцией ферментов, участвующих в регуляции уровня мочевой кислоты.
Вторичная подагра развивается на фоне уже имеющегося заболевания, при котором в силу тех или иных причин отмечается повышенное образование мочевой кислоты, например, при заболеваниях крови или хронических болезнях почек. В таких случаях лечение должно быть направлено на лечение болезни, приведшей к развитию вторичной подагры.
Нормальными считаются следующие показатели уровня мочевой кислоты в крови:
- у мужчин моложе 60 лет – 250-450 мкмоль /л; старше 60 лет – 250-480 мкмоль /л;
- у женщин до 60 лет – 240-340 мкмоль /л; в более старшем возрасте – 210-430 мкмоль /л;
- у детей до 12 лет – 120-330 мкмоль /л.
Превышение этих показателей указывает на нарушение обмена мочевой кислоты и повышенный риск развития симптомов, свойственных подагре. В такой ситуации необходимо пройти обследование для уточнения причины такого нарушения, а также своевременного выявления заболеваний, ведущих к повышению уровня мочевой кислоты. Раннее выявление таких фоновых заболеваний в ряде случаев позволяет своевременно начать лечение и избежать опасных для жизни осложнений. При длительном нарушении обмена мочевой кислоты с повышенным выведением ее с мочой неизбежно развивается мочекаменная болезнь и в конечном итоге почечная недостаточность.
Клиническая картина
Классический острый приступ подагры возникает внезапно, как правило, ночью на фоне хорошего общего здоровья. Развитию приступа обычно предшествуют события, предрасполагающие к резкому повышению уровня мочевой кислоты к крови – фуршеты, дни рождения, застолья с обильным употреблением мясных продуктов. Последние, как известно, нередко используются в качестве закуски после приема алкогольных напитков. Сочетание этих факторов крайне неблагоприятно, поскольку алкоголь ухудшает выведение мочевой кислоты с мочой, что быстро приводит к «скачку» мочевой кислоты в крови и созданию необходимых условий для развития подагрического артрита. Еще одним фактором, предрасполагающим к обострению или возникновению приступа суставной подагры, является обезвоживание организма, что нередко случается при обильном потоотделении после посещения бани или сауны. Спровоцировать начало обострения подагры могут также переохлаждение и травма, в том числе незначительная травма, например, ношение тесной обуви. Приступ подагры достаточно однотипен: возникает чрезвычайно интенсивная боль в 1 плюснефланговом суставе (сустав большого пальца), он резко опухает, становится горячим и красным, а затем сине-багрового цвета. Функция сустава нарушается, больной не может даже пошевелить пальцем.
Приступы подагры обычно продолжаются в течение 3-10 дней, затем боли постепенно исчезают, кожа приобретает нормальный цвет, сустав вновь начинает действовать. Следующий приступ подагры может появиться через несколько месяцев или даже лет. Однако со временем «светлые» периоды становятся все короче и короче.
Если подагрический артрит переходит в хроническую форму, то это приводит к деформации суставов и нарушению их функции.
Подагра у женщин: лечение

Подагра у женщин диагностируется значительно реже, чем у мужчин, но протекает не менее тяжело. На начальных этапах ее развития исключить рецидивы можно с помощью коррекции рациона питания. В остальных случаях требуется использование фармакологических препаратов. Одни предназначены для длительного курсового лечения, другие применяются для снятия острой боли в суставах. Правильно составленная терапевтическая схема гарантирует активную полноценную жизнь без обострений подагры.
- Как избавиться от подагры
- Препараты для снижения уровня мочевой кислоты
- Средства для симптоматического лечения
- Поддерживающая терапия
Как избавиться от подагры
Подагра — хроническое, рецидивирующее заболевание, поражающее суставы и почки. В его основе лежит нарушение регуляции пуринов, которое приводит к повышению в организме концентрации мочевой кислоты. Подобное расстройство у женщин или врожденное, или возникает после 40 лет из-за лишнего веса, употребления большого количества жирного мяса, копченостей и другой вредной пищи.
Повернуть вспять патологический процесс медикам пока не удается.
Лечение подагры направлено на устранение болезненной симптоматики и предупреждение рецидивов. В ревматологии практикуется такой подход к терапии женщин:
«отбить» очередную подагрическую атаку помогает прием препаратов с обезболивающими, противовоспалительными, противоотечными свойствами;
после улучшения самочувствия пациенткам назначаются средства для интенсивного растворения кристаллов солей мочевой кислоты и их эвакуации из организма.
А после достижения устойчивой ремиссии в течение длительного времени (обычно пожизненно) требуется применение таблеток для постоянного поддержания оптимального уровня мочевой кислоты.
Препараты для снижения уровня мочевой кислоты
Прием именно этих препаратов гарантирует отсутствие рецидив в течение многих лет. После включения их в терапевтическую схему она постоянно корректируется. Ревматолог отслеживает состояние женщины, ориентируясь на результаты лабораторных исследований. Он постепенно снижает или повышает дозы, заменяет их более эффективными таблетками с другими действующими веществами. Средствами первого выбора всегда становится один из таких препаратов:
Отдельно стоит отметить Колхицин, алкалоид, получаемый из многолетнего растения безвременника осеннего. Его часто назначают женщинам для купирования болей при подагрических атаках. Но применение Колхицина положительно сказывается и на уровне мочевой кислоты. Происходит это за счет угнетения алкалоидом фагоцитоза уратов. Использование Колхицина в течение 2-3 дней способствует ослаблению воспаления, снижению выраженности болевого синдрома.
Средства для симптоматического лечения
Приступ подагры проявляется сильнейшими, острыми болями, которые не всегда получается снять обычными анальгетиками. Врачи назначают пациенткам препараты с разнообразными фармакологическими свойствами. Они одновременно купируют воспаление, устраняют боли и отечность.
Нестероидные противовоспалительные препараты
Принцип действия всех НПВП заключается в блокировании особого фермента — циклооксигеназы. Это приводит к снижению выработки медиаторов боли, воспаления, гиперемии. Наиболее часто в терапии подагры используются такие средства:
Если НПВП в таблетках с болью справляются плохо, то практикуется внутримышечное введение инъекционных растворов, например, Вольтарена или Кеторола. А при слабых дискомфортных ощущениях женщинам рекомендуется втирать мази и гели с НПВП — Финалгель, Ортофен, Найз.
Глюкокортикостероиды
Это синтетические аналоги гормонов, которые вырабатываются корой надпочечников. Их назначают женщинам при неэффективности даже инъекций НПВП. Для глюкокортикостероидов характерно мощное анальгетическое и противовоспалительное действие. Чаще всего лечение женщин проводится следующими гормональными препаратами:
Глюкокортикостероиды устраняют самые сильные боли, но ревматологи стараются использовать их в исключительных случаях. Дело в том, что список их побочных проявлений весьма обширен. При длительном применении они угнетают работу практически всех внутренних органов, истончают костные структуры.
Поддерживающая терапия
Подагрические атаки не проходят для суставов бесследно. Часто возникающее воспаление приводит к преждевременному разрушению гиалиновых хрящей, синовиальных сумок, связочно-сухожильного аппарата. Поэтому в лечебные схемы ревматологи включают средства, улучшающие работу пораженных подагрой суставов:
хондропротекторы — Хонда, Структум, Терафлекс, Хондроксид, Артра. Препараты стимулируют восстановление хрящей, укрепляют мышцы, связки, сухожилия. А через 2 недели курсового приема проявляется их противовоспалительное и обезболивающее действие;
средства с витаминами группы B— Комбилипен, Пентовит, Мильгамма. Таблетки и растворы для парентерального введения применяются для улучшения иннервации и питания поврежденных тканей;
сбалансированные комплексы витаминов, микро- и макроэлементов — Витрум, Центрум, Селмевит, Мультитабс, Супрадин. Укрепляют иммунитет,улучшают общее состояние здоровья.
Важная часть комплексного лечения подагры у женщин — щадящая сбалансированная диета. Необходимо исключить из рациона жирное мясо, наваристые бульоны, щавель, шпинат, малину, выпечку, алкоголь, кофе. Основу ежедневного меня должны составлять кисломолочные продукты, крупяные каши, овощи, фрукты, постная рыба.
Подагра, подагрический артрит: симптомы, признаки и лечение
Подагра, или подагрический артрит — это болезнь, при которой в организме происходит нарушение обмена веществ, и в суставах откладываются соли мочевой кислоты. Это очень неприятное, но легко поддающееся лечению заболевание.
Встречается подагра относительно нечасто. Хотя само слово «подагра» мне приходится слышать чуть ли не каждый день. Например, большинство бабушек называет «подагрой» артроз большого пальца ноги. Обычно они так и говорят: «У меня на ноге выросла подагра».
В действительности подагра, хотя и поражает все те же большие пальцы ног, чаще всего удел мужчин. У женщин подагра (настоящая, истинная подагра) встречается в несколько раз реже.
Раньше, каких-нибудь 100 лет назад, подагра вообще считалась исключительно мужской болезнью. Но в наше время, в связи с тем, что женщины стали лучше питаться, есть больше мяса и колбас, подагра у них стала встречаться гораздо чаще, чем, например, столетие назад.
Кроме того, подагра у женщин стала встречаться чаще из-за употребления некоторых лекарств, в первую очередь — лекарств от повышенного давления. Некоторые препараты для снижения повышенного артериального давления при длительном применении приводят к повышению концентрации в организме мочевой кислоты.
Но все равно у мужчин подагра проявляет себя гораздо острее и «агрессивнее», поскольку на концентрацию мочевой кислоты заметное влияние оказывают мужские половые гормоны.
Ниже я расскажу вам про симптомы, признаки и лечение подагры, а также о том, какой диеты нужно придерживаться при этой болезни.
Признаки подагры
«Классическая» подагра относится к группе артритов. Она развивается у людей, имеющих наследственную предрасположенность к этой болезни. Причем потенциальный больной может даже не подозревать о своей наследственности.
Скажем, если его родители или родственники ведут здоровый образ жизни, не злоупотребляют спиртным и правильно питаются, то болезнь у них может не проявиться и будет всю жизнь существовать только в латентном, скрытом виде.
А наш потенциальный больной, имеющий предрасположенность к этому заболеванию, спровоцирует у себя болезнь только в том случае, если будет вести не совсем здоровый (с точки зрения склонности к подагре) образ жизни.
Так, типичный подагрик — это часто (но не всегда) полный мужчина, злоупотребляющий либо алкоголем, либо так называемыми «пуриновыми продуктами питания»: мясом, мясными супами, копченостями, рыбно-соленой пищей, субпродуктами (печенью, почками), бобами, фасолью, шоколадом, виноградным вином.
При злоупотреблении перечисленными продуктами происходит повышенное образование в крови мочевой кислоты, которая, в свою очередь, образует плохо растворимую соль урата натрия. Когда концентрация мочевой кислоты в крови достигает предельного уровня, ее соли в виде микрокристаллов осаждаются в полости сустава, образуя там своеобразное «депо».
Наличие микрокристаллов урата натрия в полости сустава является для него серьезным раздражителем. Но тем не менее кристаллы могут долгое время находиться в суставе бессимптомно — до тех пор, пока какая-либо провокация (физическая перегрузка, стресс, длительное голодание или, наоборот, перебор «пуриновых продуктов» и спиртного) не спровоцирует острую подагрическую атаку, то есть приступ подагры. Именно регулярные острые приступы подагры — главный признак этой болезни.
Симптомы подагры
Первые атаки подагрического артрита практически всегда бывают краткосрочными. Начинается приступ обычно внезапно, чаще всего ночью. Воспаляется в большинстве случаев сустав большого пальца ноги (иногда один, иногда оба). Реже воспаляются большие пальцы на руках, коленные, голеностопные, локтевые суставы, пяточные сухожилия и совсем редко — лучезапястные суставы.
Боль такая, что, по рассказам моих пациентов, хочется от нее буквально «лезть на стену». Пораженный сустав распухает, краснеет, кожа над ним становится ярко-красной или багряной и горячей на ощупь. Даже легкое прикосновение к воспаленному суставу или малейшее движение в нем причиняют невыносимую боль. 3—4 дня больной мучается, как вдруг приступ проходит, будто ничего и не было.
Однако спустя какое-то время боль так же внезапно повторяется. Причем, если в начале болезни интервалы между приступами достаточно длительные, от одного до восьми месяцев, а сами приступы непродолжительны, то со временем все меняется. Приступы становятся все длительнее, а интервалы между ними — короче.
В конце концов, наступает момент, когда боль в суставах становится постоянной, а промежутки между приступами практически отсутствуют. Это состояние называется «подагрический статус», или хронический подагрический артрит. При хроническом подагрическом артрите происходит разрушение суставного хряща, а в прилежащих к суставу костях образуются особые дефекты — «пробойники», которые представляют собой полость, заполненную микрокристаллами урата натрия.
Кроме того, кристаллы урата натрия могут откладываться даже под кожей, образуя белесые твердые узелки, заполненные кашицеобразной массой. Такие узелки называются тофусами, и чаще всего они располагаются на ушных раковинах или около суставов. Иногда тофусы прорываются и через образовавшийся свищ выделяются кристаллы мочевой кислоты. К счастью, обычно в течение нескольких дней после прорыва тофуса ранка заживает без последствий.
Помимо вышеперечисленных неприятностей подагра, особенно запущенная, почти всегда сопровождается отложением уратов в почках, что приводит к мочекаменной болезни, а иногда и к воспалению почек (пиелонефриту).
Важно знать!
Женские варианты подагры обычно протекают гораздо мягче. У женщин очень редко бывают острые подагрические приступы, гораздо реже образуются тофусы и пробойники в костях. Чаще всего женская подагра проявляет себя нерезкими хроническими болями в колене или голеностопном суставе. И догадаться, что это не артроз, опытный врач может только по сильной отечности воспаленного сустава, нехарактерной для артроза.
Диагностика подагры
Предположив наличие у пациента подагрического артрита (а в классических случаях это довольно легко), грамотный ревматолог или артролог направит пациента на рентген кистей и стоп, а так же на биохимический анализ крови.
При запущенной подагре врач без труда обнаружит на рентгеновских снимках кистей и стоп характерные подагрические «пробойники» в околосуставных костях. А анализ крови покажет повышение уровня мочевой кислоты. Если такое повышение явно выражено и сочетается с наличием «пробойников» в костях и характерной подагрической симптоматикой, то диагноз считается достоверным, а далее нам необходимо лишь подобрать правильное лечение.
Проблема, однако, состоит в том, что если делать анализ на мочевую кислоту в сам момент приступа (а обычно именно в это время пациент и обращается к врачу), то такой анализ может не зафиксировать никаких отклонений. То есть в момент приступа уровень мочевой кислоты в крови может оказаться нормальным (ведь в момент приступа максимальное количество мочевой кислоты уходит в воспаленный сустав).
А потому необходимо измерить уровень мочевой кислоты в крови несколько раз, включая межприступные периоды. Но вот на это у больных подагрой часто не хватает терпения. Как только очередной приступ «сходит на нет», они часто опять совершенно перестают думать о своем здоровье.
Между тем, без правильной диагностики и без правильного лечения подагра может приводить к весьма нежелательным последствиям не только для суставов, но и для почек.
Продолжая тему, хочу заметить, что, несмотря на частое упоминания термина «подагра» в литературе и в разговорах, на деле выясняется, что правильный диагноз больным подагрой ставят не всегда и часто с большим опозданием. Порой приходится сталкиваться с чудовищными диагностическими ошибками.
Например, одному из моих пациентов в момент приступа хирурги умудрились поставить диагноз «гангрена большого пальца ноги», и ампутировали воспаленный подагрой палец. Буквально через 3 недели у него воспалился большой палец на другой ноге, и пациенту собрались ампутировать и его тоже! К счастью, мужчина догадался, что на сей раз надо бы проконсультироваться у другого врача, и обратился ко мне за помощью. На осмотре сразу стало понятно, что у пациента не гангрена, а классическая подагра. Я назначил пациенту противоподагрический препарат колхицин, и приступ был ликвидирован буквально за один день! От мнимой гангрены уже назавтра не осталось и следа.
Еще одного пациента на протяжении семи лет лечили от артроза, при том что его суставы воспалялись приступами, поочередно, примерно раз в месяц, и никогда воспаление не держалось дольше 5—7 дней. Самым удивительным в этой истории было то, что у пациента в многочисленных анализах крови, взятой из вены, мочевая кислота просто зашкаливала. Она была выше нормы больше чем в 2 раза! Но врачи раз за разом умудрялись не обратить на это внимания. И продолжали гнуть свою линию. В один из приступов мужчине даже успели прооперировать колено и удалили вполне здоровый мениск. Но операция, естественно, не принесла пациенту никакого облегчения. Колено периодически продолжало воспаляться наряду с другими суставами.
Лишь после того, как мужчина попал ко мне на прием и выложил передо мной кипу анализов, где явно читалось постоянное повышение уровня мочевой кислоты, пациенту было наконец подобрано адекватное противоподагрическое лечение. И уже спустя месяц после начала лечения приступы подагры, впервые за все прошедшие годы, стали сходить на нет. А потом прекратились вовсе.
Лечение подагры
Поставив пациенту диагноз, я обычно без всякой иронии говорю: «Поздравляю, у вас подагра». Я действительно не иронизирую, ведь из всех возможных диагнозов этот — один из самых благоприятных. Подагра очень легко поддается лечению и не представляет особой сложности для грамотного специалиста.
Хотя и здесь, как это часто бывает, не обходится без «ложки дегтя в бочке меда». Да, подагра очень хорошо лечится, но многие больные подагрой не хотят принять те условия, которые нужны для выздоровления — поскольку «условиями» является отказ от тех продуктов питания (и алкоголя), которые вызвали нарушение обмена веществ. И когда я говорю пациентам, что для избавления от болезни надо отказаться от любимых кушаний и спиртного, меня зачастую просто не хотят слышать.
Потому каждый раз мне приходится терпеливо объяснять, что без диеты не может быть и речи о выздоровлении — какие бы «крутые» лекарства не применялись. Другое дело, что во многих случаях диета — мера временная, и при соблюдении определенных условий через год-два жесткие ограничения можно будет отменить.
Классическая, но устаревшая версия диеты при подагре здесь >>
Обновленная и исправленная доктором Евдокименко диета при подагре здесь >>
Лекарственная терапия подагрического артрита состоит из двух составляющих: лечение острого приступа и терапия собственно подагры.
Для купирования острой подагрической атаки с успехом применяют нестероидные противовоспалительные препараты (вольтарен, ибупрофен, мовалис, нимулид и др.), или специальный антиподагрический препарат короткого действия — колхицин. Местно на больной сустав можно поставить водочный компресс.
Препараты для купирования острого приступа используют недолго, коротким трех-семидневным курсом. А непосредственно для терапии подагры, при отсутствии противопоказаний, на протяжении нескольких месяцев или лет используют препарат, уменьшающий образование мочевой кислоты в организме — пуринол, он же аллопуринол.
Соблюдение диеты и применение пуринола (аллопуринола) приводит к нормализации состояния больных в течение первого же месяца терапии. Хотя первую неделю, на фоне терапии пуринолом или аллопуринолом, может даже случиться обострение заболевания. Но затем приступы становятся слабее и случаются все реже, а со временем прекращаются вовсе.
И примерно через год, при хорошем самочувствии моего подопечного, я допускаю некоторые послабления в его режиме. Я спрашиваю пациента, что бы он хотел отменить — диету или прием медикаментов, поскольку дальше мы можем ограничиться чем-то одним. Если пациент уже привык к диете, то нет смысла ее нарушать. В этом случае лучше снизить дозу принимаемых лекарств или отменить их вовсе.
Если же больной с трудом переносит ограничения в питании, то тогда можно отказаться от диеты, но продолжать прием медикаментов. Однако применять лекарства придется на протяжении нескольких лет — что, в общем-то, не страшно, поскольку пуринол (аллопуринол) редко вызывает какие-либо побочные эффекты и в целом хорошо переносится больными.
Статья доктора Евдокименко© для книги «Артрит», опубликована в 2004 году.
Отредактирована в 2011г. Все права защищены.
ЛЕЧЕНИЕ И ПРОФИЛАКТИКА ПОДАГРЫ: ПРЕПАРАТЫ ВЫБОРА (Ч. 1)
Врачи давно замечали, что такое заболевание, как подагра, преследует преуспевающих людей, гениальных личностей.
Преферанская Нина Германовна
Доцент кафедры фармакологии фармацевтического факультета Первого МГМУ им. И.М. Сеченова, к.фарм.н.
В 1955 г. английский биохимик Эгон Орован (Egon Orovan) даже ввел термин “гении подагрического типа”.
Данная болезнь известна с древних времен — она была описана еще Гиппократом. , а в 1683 г. Томасом Сидеем были описаны симптомы подагры в “Трактате об отложении солей и водянке”: “Жертва отправляется в постель и ложится спать в полном здравии… Но около 2 часов ночи просыпается от сильнейшей боли … Вскоре появляется чувство холода, озноба… Спустя некоторое время боль достигает предела… Она как будто то скручивает, то разрывает связки, то кусает и грызет кость, точно собака… Пытка продолжается всю ночь… Облегчение, наконец, наступает, но лишь к следующему утру”.
Подагра — заболевание, связанное с отложением в различных тканях организма кристаллов мочевой кислоты и ее солей (уратов), уменьшением ее выведения почками и повышением концентрации уратов в крови (гиперурикемия). Подагра поражает любые суставы: пальцев, кистей, локтей, коленей, ступней. Чаще всего от подагры страдают суставы пальцев ступни.
Уже давно устарел взгляд на нее как на “королевскую болезнь”, или “болезнь богатых”, заболевание выявляется в различных социально-экономических группах, При подагре возникают такие симптомы, как рецидивирующее острое воспаление (артрит), нестерпимая боль и образование подагрических узлов (тофусов). Тофусы — это те же отложения мочекислых солей, окруженные соединительной тканью. Чаще всего они появляются в области ушных раковин, но это только начало. Тофусы могут возникнуть в любом месте, и даже на внутренних органах.
Прямой связи между подагрой и гениальностью нет. Этот феномен можно объяснить тем, что в основе патогенеза лежит нарушение обмена пуриновых оснований. У человека основной продукт катаболизма пуриновых нуклеотидов (адениловой кислоты, аденозина, аденозинтрифосфорной кислоты, гуанозина и т.д.) — мочевая кислота. Мочевая кислота является слабой кислотой и существует в двух таутомерных формах: лактимная форма имеет ОН-кислотные центры и пиримидиновый атом азота – как основный центр. Содержание недиссоциированной формы и солей зависит от рН раствора. При физиологических значениях рН у мочевой кислоты может диссоциировать только один протон из трех (рК5,8). За счет перехода протона лактимная форма переходит в лактамную.
Мочевая кислота является двухосновной кислотой и образует соли — ураты, соответственно, с одним и двумя эквивалентами щелочи. Дигидроураты щелочных металлов не растворяются в воде и накапливаются в организме в виде кристаллов. В норме мочевая кислота, которая является конечным продуктом жизнедеятельности клеток, попадает в кровь и выводится главным образом почками с мочой. По статистике, при общем содержании в организме 1000 мг мочевой кислоты ежедневно 650 мг ее обновляется. Этого не происходит при гиперурикемии, в организме таких больных повышается продукция и снижается выведение из организма мочевой кислоты и ее солей. В крови определяется высокое содержание солей мочевой кислоты (у мужчин более 0,48 ммоль/л и у женщин — 0,38 ммоль/л). При гиперурикемии происходит нарушение почечного клиренса мочевой кислоты, что регистрируется более чем в 90% случаев.
Структура и действие солей мочевой кислоты идентичны производным пурина: 1,3,7–триметилксантину (кофеин), 3,7–диметилксантину (теобромин) и 1,3–диметилксантину (теофиллин), которые являются стимуляторами активности коры головного мозга (психостимуляторами). Таким образом, при подагре мозг постоянно пребывает в возбужденном состоянии, что способствует развитию феноменальных способностей.
Подагрой страдают мужчины в 20 раз чаще, т.к. у них сывороточный фон уратов в 2 раза больше, чем у женщин. Эта болезнь чаще возникает у лиц, страдающих ожирением, нефропатией и алкоголизмом, т.к. алкоголь повышает восприимчивость к болезни. Начинается заболевание, как правило, в возрасте 35−50 лет. У женщин подагра развивается после наступления менопаузы, и поэтому их пик заболеваемости приходится на возраст от 50 до 70 лет. Симптомы этого заболевания весьма неприятны. К характерным признакам относят повторяющиеся приступы острого воспаления суставов. Приступ начинается обычно неожиданно, чаще ночью, и характеризуется опуханием и покраснением суставов ног (чаще всего большого пальца), сильным болевым синдромом и высокой температурой (до 38–40°С). При взаимодействии кристаллов моноурата натрия с эндотелием, клетками сустава и лейкоцитами синтезируются провоспалительные цитокины и запускают каскад воспалительных процессов. Поскольку лейкоциты фагоцитируют кристаллы уратов, то последние разрушают лизосомальные мембраны лейкоцитов. В цитозоль выходят лизосомальные ферменты, разрушающие клетки, а продукты клеточного катаболизма вызывают воспаление и сильнейшие болевые ощущения.
Если подагру не лечить, приступы становятся чаще, а периоды обострения продолжительнее. Артрит обживает все новые и новые суставы, нередко поражаются почки и мочевыводящие пути. Заболевание прогрессирует в хронический подагрический артрит. Различают следующие ее формы:
- первичная подагра (наследственная), связанная с наследственными дефектами ферментных систем;
- метаболическая, когда в организме наблюдается гиперпродукция мочевой кислоты;
- почечная – нарушение экскреции почками мочевой кислоты;
- смешанная, при которой имеет место и то, и другое нарушение.
В развитии подагры выделяют четыре стадии:
- острый подагрический артрит;
- межприступная «интервальная» подагра и рецидивирующий артрит;
- хронический подагрический артрит;
- хроническая тофусная подагра.
Количество пациентов с подагрическими артритами во всех странах неуклонно растет. Повышается заболеваемость у женщин, что частично связано с увеличением продолжительности жизни в постменопаузе и прекращением урикозурического действия эстрогенов. Имеет значение и распространение патогенетически связанных с гиперурикемией заболеваний: артериальной гипертензии, сахарного диабета II типа. Влияние мочевой кислоты на артериальное давление связано с активацией симпатической, ренин-ангиотензин–альдостероновой, гормональной систем человека, регулирующих кровяное давление и объем крови в организме, приводят к изменениям в сосудах, в т.ч. почечных, и снижают уровень эндотелиально–релаксирующего фактора (NO). Высокий уровень мочевой кислоты становится фактором риска развития патологических процессов. У современного человека, потребляющего избыточное количество натрия хлорида (соль пищевая), гиперурикемия может привести к артериальной гипертензии. Гиперурикемия может возникать и при длительном применении лекарственных средств: диуретиков (гипотиазида, фуросемида), цитостатиков, кортикостероидов, НПВС (ацетилсалициловой кислоты). Гиперурикемия — один из компонентов метаболического синдрома наряду с эндотелиальной дисфункцией, инсулинорезистентностью, нарушениями обмена липидов. Метаболический синдром имеется более чем у 3/4 пациентов, страдающих подагрой. При таком сочетании не только увеличивается риск сердечно–сосудистых осложнений, но и ухудшается течение самого заболевания. Поэтому считать, что гиперурикемия связана лишь с подагрой и мочекаменной болезнью, неправильно. Распространение получила «бессимптомная» гиперурикемия (18%). Поэтому необходим регулярный контроль уровня мочевой кислоты в крови.
К сожалению, от подагры вылечиться полностью нельзя, но можно контролировать уровень мочевой кислоты в крови. Для этого необходимо не только изменить характер питания, но и подобрать правильную терапию.
Основная цель систематической терапии подагры — стойкое снижение концентрации мочевой кислоты в крови. Наиболее известный гипоурикемический препарат Аллопуринол выпускается в таблетках по 0,1 и 0,3 г. Суточная доза ЛП зависит от тяжести подагры и уровня мочевой кислоты в крови. Ингибируя ксантиноксидазу, препарат уменьшает синтез мочевой кислоты. Снижается концентрация мочевой кислоты и ее солей в крови, а также их накопление в тканях. Окисляя пуриновые субстраты, ксантиноксидаза параллельно генерирует свободные радикалы и снижает окислительный стресс.
Для того чтобы избежать резкого снижения уровня мочевой кислоты, которое может спровоцировать острый приступ подагры, лечение начинают с небольшой дозы. Начальная доза препарата составляет 100 мг в сутки, затем ежедневно суточную дозу увеличивают на 100 мг и доводят до 200 или 300 мг при легких формах заболевания. При средней тяжести и тяжелых формах доза составляет 400–800 мг. Для уменьшения риска побочных эффектов и лекарственных взаимодействий (весьма вероятных у пациентов с подагрой и сопутствующими заболеваниями) необходимо определение целевого уровня мочевой кислоты в крови (менее 0,36 ммоль/л). На фоне лечения Аллопуринолом сывороточный уровень мочевой кислоты начинает снижаться в течение первых 2 дней и достигает стабильного максимального эффекта не ранее 7–10 дней. Стойкая и полная нормализация обычно наступает через 4–6 месяцев, после чего назначается поддерживающая доза – 100 мг в сутки. Одновременно снижается урикозурия, поэтому нет риска образования уратных камней в мочевых путях. Препарат можно применять и при наличии почечной патологии, но без выраженной почечной недостаточности.
Важно! Аллопуринол нельзя применять для купирования острого подагрического артрита, он назначается только после снятия приступа. В межприступном периоде препарат принимают постоянно. Необходимость пожизненного лечения общепризнанно в случае артериальной гипертензии, сахарного диабета и др. хронических заболеваний. Нецелесообразно проводить комбинированное лечение подагры Аллопуринолом в сочетании с урикоэлиминаторами, т.к. при комбинированной терапии ускоряется элиминация оксипуринола (метаболита Аллопуринола) и понижается ингибирование ксантиноксидазы.
Согласно клиническим исследованиям неудовлетворительная переносимость Аллопуринола отмечается у 20% пациентов. Возможны реакции гиперчувствительности (сыпь, лихорадка, зуд, кожные высыпания, крапивница, отек Квинке, васкулит), агранулоцитоз, эозинофилия, жалобы со стороны ЖКТ (диспепсия, диарея), гепатит, нарушение функции почек, острая почечная недостаточность. Часто они возникают у пациентов с бессимптомной гиперурикемией (50% случаев), которая, по мнению большинства специалистов, не требует медикаментозной коррекции. Аллопуринол может вызывать сонливость и головокружение, поэтому необходимо воздерживаться от вождения автомобиля и работы с механизмами.
Аллопуринол блокирует пуриновый распад, уровень ксантина в крови и в моче возрастает, развивается ксантинемия и ксантинурия, которые могут оказать вредное воздействие на почки. В 20–50% случаев развивается уролитиаз и почечная недостаточность (18–25%). Развивается так называемая подагрическая нефропатия, и именно она чаще всего является причиной смерти больных. Если у пациента уже есть признаки нефропатии, назначать ему препараты, которые усиливают воздействие мочевой кислоты на почечную ткань, категорически запрещается. Чтобы избежать образования ксантиновых камней в почках, необходимо не только обеспечивать обильное потребление жидкости (желательно щелочную столовую минеральную воду), диурез в пределах 2 л, но и создать нейтральную или слабощелочную реакцию мочи (в пределах 6,2–7,8). При увеличении диуреза снижается концентрация уратов в моче и уменьшается их наклонность к кристаллизации, а ощелачивание мочи сохраняет в растворенном состоянии ксантин и гипоксантин.
Аллопуринол при совместном применении с Ампициллином и Амоксициллином повышает риск аллергических реакций, кожных проявлений и анафилактоидных реакций – при применении с Каптоприлом, замедляет метаболизм Теофиллина. При совместном применении с непрямыми антикоагулянтами или производными кумарина необходимо снизить дозы последних, т.к. возникает ингибирование метаболизма и увеличение их эффективности, необходим более частый контроль показателей свертывания крови. При применении препарата с Азатиоприном и Меркаптопурином повышается не только терапевтический, но и токсический эффект последних. При сочетании с большими дозами салицилатов уменьшается эффективность самого препарата.
Противопоказания к применению Аллопуринола: гиперчувствительность, острый приступ подагры, выраженные нарушения функции печени, гемохроматоз, беременность, кормление грудью, детский возраст (кроме злокачественных заболеваний с гиперурикемией). С осторожностью применять при застойной сердечной недостаточности, почечной недостаточностью, сахарном диабете, артериальной гипертензии.
Подагра: причины, симптомы, диагностика, лечение
Подагра – системное заболевание, характеризующееся нарушением обмена пуринов в организме и отложением кристаллов урата в суставах. Основным проявлением расстройства считаются повторяющиеся приступы артрита с интенсивной болью в суставах и возникновением тофусов – подагрических узелков. Также при этом заболевании возможно накопление солей в почках с развитием мочекаменной болезни и почечной недостаточности.
Распространенность заболевания среди взрослого населения в Европе составляет от 0,9 до 2,5%, а в США достигает 3,9%. Наиболее часто подагру выявляют у мужчин старше 40 лет. Среди женщин патология встречается в 6-7 раз реже.
Причины подагры
Основной причиной развития подагры считается нарушение обмена мочевой кислоты, приводящее к ее избытку в крови – гиперурикемии. Такое состояние возникает при увеличении поступления пуринов с пищей, когда их метаболиты просто не успевают выводиться с мочой, либо при нарушении выделительной функции почек, а также в случае ускоренного разрушения клеток, содержащих в РНК и ДНК нуклеозиды аденин и гуанин, из которых и образуется мочевая кислота в организме человека. При этом соли мочевой кислоты (ураты) накапливаются в мягких тканях различных органов, преимущественно в суставах, провоцируя их воспаление.
Подагра также известна как «болезнь пирующих королей». Такое название она получила из-за того, что основным источником ее возникновения считалась неумеренность в еде и спиртных напитках.
- употребление пищи, богатой пуринами – мяса, жирной рыбы, бобовых, кофеинсодержащих продуктов, субпродуктов (почки, печень, мозг), морепродуктов, а также спиртного в больших количествах;
- употребление газированных, сладких напитков и фруктовых соков;
- ожирение;
- гемолитическая анемия, лейкоз, лимфома;
- генетические дефекты (как правило, у мужчин) и снижение ферментов, участвующих в метаболизме мочевой кислоты;
- применение лекарственных средств, таких как мочегонные препараты, цитостатики, салицилаты.
У женщин подагра развивается обычно в постменопаузу, поэтому прослеживается связь заболевания также и с гормональными изменениями в организме.
Симптомы подагры
С греческого языка подагра переводится как «нога в капкане», так как заболевшего преимущественно беспокоит интенсивная боль в первом плюснефаланговом суставе стопы, колене или голеностопе. Также возможно вовлечение кисти по типу олиго или полиартрита (воспаление двух или многих суставов). При этом сустав становится отечным, кожа над ним приобретает красный оттенок, начинает лосниться. Такая форма заболевания называется острым подагрическим артритом.
Первым клиническим проявлениям патологии может предшествовать длительный бессимптомный период гиперурикемии, когда нарушения выявляются лишь при лабораторном исследовании крови.
Первые приступы боли возникают внезапно, преимущественно ранним утром или ночью, склонны нарастать в первый день и полностью проходят за несколько часов или в течение суток. Во время обострения подагры могут также присутствовать признаки интоксикации – повышение температуры тела, озноб, слабость. После стихания воспаления подагрический артрит возникает вновь, как правило, в срок от полугода до двух лет. По мере прогрессирования заболевания продолжительность периодов его бессимптомного течения сокращается, суставные боли возникают все чаще и переносятся тяжелее.
При переходе в хроническую форму подагрический артрит сопровождается деформацией и ограничением движений в суставах, боль разной интенсивности приобретает постоянный характер. В дальнейшем отложения кристаллов мочевой кислоты становятся видимыми. Под кожей, чаще в области суставов, появляются тофусы – узелки белого или желтого цвета с крошковидным, творожистым содержимым. Над ними возможно образование язв, гнойных ран.
Гиперурикемия сопровождается частыми обострениями сопутствующих заболеваний – ишемической болезни, сахарного диабета, артериальной гипертензии, атеросклероза. В случае развития осложнений подагры присоединяются свойственные им симптомы. Для мочекаменной болезни это тянущая боль в пояснице, периодическое появление крови в моче, учащенное мочеиспускание в ночное время. При продолжительном течении хронической тофусной подагры суставной хрящ разрушается, ограничение подвижности сустава сохраняется вне периодов обострения, возможно полное заращение суставной щели с формированием анкилоза (полной неподвижности сустава). Последствием постоянного болевого синдрома может быть также депрессия.
Диагностика подагры
Постановкой диагноза и лечением подагры занимается врач-ревматолог, терапевт или врач общей практики (семейный врач). Чаще всего пациент обращается не в дебюте заболевания, так как симптомы острого подагрического артрита быстро проходят, что может быть расценено человеком как выздоровление, а во время одного из последующих обострений. Врач проводит беседу с больным, в ходе которой устанавливаются факт острой суставной атаки в прошлом, присутствие характерных жалоб, а также факторов риска развития патологии. Явления бурсита и тофусы – основные объективные проявления подагры – чаще обнаруживаются на ноге. Подтвердить диагноз позволяет комплексное обследование организма с применением лабораторных и инструментальных методов.
-
. Во время атаки подагрического артрита возможны ускорение СОЕ, увеличение количества лейкоцитов и сдвиг лейкоцитарной формулы влево.
- Определение уратов в сыворотке крови. Около 70% пациентов при обострении подагры имеют высокий уровень мочевой кислоты – более 0,42 ммоль/л у мужчин и 0,36 ммоль/л у женщин. . Метод используют для оценки риска образования почечных камней. . Проводится с целью диагностики заболеваний мочевыделительной системы, способствующих развитию подагры или являющихся ее осложнением. . Забор биоматериала для анализа осуществляется с помощью пункции пораженного сустава. Наличие кристаллов моноурата натрия в суставной жидкости позволяет подтвердить подагру, а ее стерильность при бакпосеве исключить инфекционные причины артрита.
- Микроскопическое исследование биоптата из тофусов. Ураты при осмотре через поляризационный микроскоп выглядят как кристаллы иглообразной формы с заостренным концом. Этот метод также высокоспецифичен в диагностике подагры, как и предыдущий.
- УЗИ пораженных суставов;
- МРТ и КТ;
- рентгендиагностика.
Рентгенография в начале заболевания проводится с целью дифференциальной диагностики с другими артропатиями, специфические же признаки подагры при этом отсутствуют. Только при переходе патологии в хроническую форму на снимках можно увидеть внутрикостные тофусы, краевые эрозии костей.
Ультразвуковое исследование суставов до развития хронической подагры результативно только во время обострений.
МРТ позволяет обнаружить тофусы внутри суставов еще до их появления под кожей, благодаря чему удается раньше начать специфическую терапию гиперурикемии. Метод применяется в дифференциальной диагностике с другими заболеваниями, а также для контроля эффективности лечения. КТ в сравнении с прочими способами визуализации позволяет более точно дифференцировать тофусные массы.
Лечение подагры
Основной принцип лечения заболевания – уменьшение гиперурикемии. Этому способствуют изменение образа жизни пациента и пересмотр рациона питания. Рекомендуются коррекция гиперлипидемии, артериальной гипертензии, гипергликемии, снижение веса и отказ от курения.
- сладких газированных напитков;
- морепродуктов;
- мяса;
- пряной, острой и копченой пищи;
- шоколада, мороженого;
- соленых сыров;
- кофеина, какао, крепкого чая;
- алкоголя.
Эндогенные пурины повышаются при употреблении большого количества белка животного происхождения, поэтому его суточной нормой для больного подагрой считается не более 1,5 г на 1 кг веса тела пациента. Молочные же продукты с невысокой жирностью, такие как кефир, творог, простокваша, способствуют выведению мочевой кислоты из организма. Сходным действием обладают полиненасыщенные жирные кислоты, например, в составе оливкового масла. Также при подагре необходимо соблюдать питьевой режим – не менее 2,5 литров воды в сутки.
- снижение мочевой кислоты до целевого уровня – 0,36 ммоль/л;
- уменьшение очагов накопления уратов в организме;
- снижение размеров тофусов;
- сокращение частоты приступов подагрического артрита.
Препаратом выбора для этого считается Аллопуринол. При его непереносимости возможно применение селективного ингибитора ксантиноксидазы – фебуксостата. Умеренное урикозурическое действие оказывают также Лозартан, Амлодипин и Фенофибрат. Диуретики используются с большой осторожностью, только по жизненным показаниям. Хирургическое удаление тофусов проводится лишь при появлении тяжелых осложнений, например, туннельного синдрома, спинномозговой компрессии.
Мочевая кислота в крови и моче – норма, отклонения, лечение гиперурикемии

Разработчик сайтов, журналист, редактор, дизайнер, программист, копирайтер. Стаж работы — 25 лет. Область интересов: новейшие технологии в медицине, медицинский web-контент, профессиональное фото, видео, web-дизайн. Цели: максимально амбициозные.
- Запись опубликована: 27.12.2021
- Время чтения: 1 mins read
Мочевая кислота — результат трансформации азотистых оснований, в основном выводимый с мочой. Ее концентрация зависит от разницы между количеством, вырабатываемым в организме и выводимым почками. Лишняя мочевая кислота (гиперурикемия) откладывается в виде кристаллов, давая серьезные симптомы.
Анализ на мочевую кислоту в крови или в моче обычно выполняется при симптомах подагры и заболеваний почек. Многих больных, получивших негативный результат, беспокоит вопрос о том, как убрать излишки мочевой кислоты, тем самым уменьшив боль, сопровождающую гиперурикемию.
Что такое мочевая кислота? Откуда она берется в организме?
Мочевая кислота — это конечный и естественный продукт метаболизма пуринов — элемента нуклеиновых кислот (ДНК и РНК) клеток всех организмов. Источники азотистых оснований — внутренний синтез этих соединений и физиологический распад клеток. Некоторые пурины также попадают в организм с продуктами: пивом, красным мясом, копченой рыбой, какао.
Пурины благодаря ферментам деградируют в гепатоцитах печени. Это означает, что конечный продукт их распада должен выводиться, так как больше ни во что не преобразуется. Примерно 70% мочевой кислоты выводится с мочой, фильтруемой через почки, остальное, при участии пищеварительной системы, с калом.
Выведение моч. к-ты затрудняется, например, в случае мочекаменной болезни или подагры. Также это вещество накапливается в больших количествах в крови, в ходе некоторых метаболических заболеваний.
Когда назначаются анализы?
Измерить уровень мочевой кислоты нужно в ряде случаев:
- Подозрение на подагру. Ее симптомы: болезненность, покраснение и отек суставов, особенно воспаление основания сустава большого пальца ноги. Подагра часто вызывает воспаление суставов, особенно первого плюснефалангового сустава.
- Диагностика мочекаменной болезни . Патология связана с выведением большого количества мочевой кислоты. В случае тяжелой почечной колики анализ помогает определить тип мочевых камней у больного. Почечная колика характеризуется сильной болью внизу живота, иррадиирующей вплоть до спины. Также у больных отмечается выраженное уменьшение выделяемой мочи, гематурия или изменение цвета мочи.
- Почечная недостаточность .
- Гестоз у беременных .
Дополнительные (неспецифические) симптомы при повышении мочевой кислоты:
- боль и жжение в области мочевого пузыря;
- Увеличение количества мочи;
- лихорадка;
- боль в животе и поясничной области;
- тошнота и рвота.
Обследование также должно проводиться среди онкологических больных, проходящих химиотерапию и лучевую терапию. Химиотерапия ускоряет разрушение раковых клеток с высвобождением из них пуриновых соединений, впоследствии превращающихся в мочевую кислоту. Также анализы назначаются для контроля за ходом лечения у больных подагрой.
Определение мочевой кислоты в крови и моче. Как подготовиться к исследованию?
Уровень мочевой кислоты может определяться в моче и в сыворотке крови. В случае определения сыворотки венозная кровь берется натощак: желательно выждать 12 часов с момента приема пищи. Важно понимать, что употребление продуктов, богатых пуринами, может фальсифицировать результат, поэтому за двое суток нужно исключить такие продукты из меню.
При подготовке к обследованию нужно избегать физических нагрузок 2-3 дня до анализа. Также нужно ограничить стрессовые факторы. Риск повреждения клеток и временного повышения концентрации мочевой кислоты в крови должен быть сведен к минимуму.
Во время сбора мочи следует придерживаться тех же рекомендаций, что и при подготовке к сывороточному тесту.
Как делают анализ
Измерение концентрации мочевой кислоты заключается в единовременном сборе крови из локтевой вены, с помощью одноразовой иглы и пробирки. Методика проведения теста — спектрофотометрия (колориметрический иммуноферментный метод).
Концентрацию МК в моче можно определить как в одном образце, так и в суточном сборе мочи. Второй метод заключается в сборе всех образцов мочи, сданных в течение 24 часов, в один стерильный сосуд. Затем нужно измерить объем мочи и взять из нее образец, предназначенный для исследования в лаборатории.
Мочевая кислота – нормы для женщин, мужчин и детей
Уровень мочевой кислоты зависит от пола, а дополнительно увеличивается с возрастом, примерно до 70 лет. Анализ результатов испытаний всегда должен основываться на референсных значениях лаборатории, в которой они были выполнены, и находящихся в пределах заданных диапазонов стандартов.
Таблица 1. Средние нормы мочевой кислоты в сыворотке крови (Европа)
| Пол, возраст | Норма мочевой кислоты |
| Мужчины | 300-360 мкмоль/л (5-6 мг/дл) |
| Женщины | 240-300 мкмоль/л (4-5 мг/дл) |
| Дети | 210-240 мкмоль/л (3,5-4 мг/дл) |
Гиперурикемия диагностируется после нескольких определений концентраций выше 420 мкмоль/л (>7 мг/дл). Среднее выведение мочевой кислоты с мочой составляет около 400-650 мг/сут. Верхний предел обычно составляет 800 мг / день (4,8 ммоль / 24 часа).
Приступ подагры может быть у больного с нормальным уровнем мочевой кислоты и наоборот – повышенный уровень мочевой кислоты не всегда дает симптомы подагры. Наиболее частая причина подагры: генетическая склонность к избыточной выработке мочевой кислоты и нарушение выделительной функции почек. Поэтому, перед тестом расскажите врачу о прошлых заболеваниях и о лекарствах, которые вы принимаете.
Низкий и высокий уровень мочевой кислоты — чем это опасно?
Высокий и низкий уровень мочевой кислоты влияет на правильное функционирование организма. МК обладает противоположными эффектами:
- С одной стороны это ненужный продукт метаболических изменений. Поэтому повышение ее концентрации опасно для здоровья. Гиперурикемия приводит к подагре, нефролитиазу и другим заболеваниям почек. Также у людей с повышенной мочевой кислотой часто диагностируются гипотиреоз, гемолитическая анемия и сердечно-сосудистые заболевания, в том числе инфаркт, что говорит о связи этих факторов.
- С другой — мочевая кислота обладает антиоксидантным действием, защищая организм от свободных радикалов и вызванных ими повреждений клеток. Ее дефицит, например, увеличивает риск развития деменции, болезни Паркинсона.
Нельзя самостоятельно интерпретировать результаты анализов. Результат определения мочевой кислоты часто трактуется как вспомогательный к комплексной диагностике.
Расшифровка анализа: высокий уровень мочевой кислоты
Гиперурикемия может быть связана с чрезмерной выработкой МК или ее высвобождением из клеток, например:
- при генетических заболеваниях (болезнь Леша-Нихана, болезнь фон Гирке);
- из-за разрушения клеток в процессе лечения рака, при лучевой терапии или химиотерапии;
- из-за отравления свинцом;
- в случае лейкоза;
- в постменопаузальном периоде.
Гиперурикемия также возникает у людей с больными почками при ацидозе или злоупотреблении алкоголем. Также может повлиять диета с большим количеством белка и физические перегрузки. Ещё повышает уровень мочевой кислоты прием барбитуратов и диуретиков.
Наиболее распространенные симптомы гиперурикемии:
- Почечная колика . Больной чувствует сильную поясничную боль, иррадиирующую в сторону и в нижнюю конечность. Она имеет тенденцию смещаться. Часто боль сопровождается слабостью, лихорадкой и тошнотой;
- Подагра. Сопровождается лихорадкой и слабостью. Это следствие отложения кристаллов моч. к-ты в суставах, в результате чего возникает воспаление суставов.
Расшифровка анализа: низкий уровень мочевой кислоты
Концентрация МК в крови может быть снижена. Однако это не указывает на конкретное заболевание, а скорее возникает как сопутствующий симптом. Снижение может происходить при:
- Болезни Вильсона;
- синдроме Фанкони;
- заболеваниях, связанных с избыточной секрецией гормона роста;
- Синдроме Шварца-Барттера.
Слишком низкий уровень мочевой кислоты также может указывать на продолжающееся воспаление в почках и печени, целиакию, лимфомы и другие виды рака.
Снижают концентрацию препараты, применяемые для лечения гиперурикемии: салицилаты, аллопуринол, пробенецид, эстрогены, кортикотропин, фенотиазины.
Как снизить мочевую кислоту?
Основа лечения гиперурикемии — излечение основного заболевания, так как избыток моч. к-ты может быть результатом врожденных генетических состояний, результатом ожирения, неправильного питания, диабета или обезвоживания.
Чтобы очистить организм от избытка кристаллов мочевой кислоты, нужно увеличить физическую активность и следовать принципам рационального питания.
Диета больных с высоким уровнем мочевой кислоты основывается в первую очередь на употреблении негазированной воды и отказе от крепкого кофе, чая и пива. Также повышают мочевую кислоту в крови напитки, содержащие фруктозу и фруктовые соки. Второй принцип — ограничение пуринов. Это диета, бедная рыбой, красным мясом, бобовыми, грибами.
Количество соли в блюдах следует ограничить, так как избыток натрия тормозит выведение мочевой кислоты с мочой.
Нужно есть больше постного мяса птицы, фруктов и зерновых. Очень хороший эффект дают настои, приготовленные из листьев березы, одуванчика и крапивы.
Назначается фармакотерапия, понижающая мочевую кислоту в крови. Наиболее распространенные лекарства: фебуксостат и аллопуринол. Помимо приема лекарств нужно бросить курить.
Точные рекомендации всегда должны быть согласованы с лечащим врачом (например, урологом, ревматологом), который также принимает решение о необходимости возможной фармакотерапии.
Подагра_часть 2_Лечение
В вопросах лечения подагры на первое место выходят немедикаментозные методы, то есть нелекарственная терапия. И первое, о чём должен знать пациент – это необходимость соблюдения малопуриновой диеты . Это первостепенной важности пункт в назначениях, который существенно увеличивает шансы на успешное лечение подагры. Уровень мочевой кислоты в нашем организме напрямую зависит от количества белка, поступающего с пищей.
- Поэтому продукты, содержащие много белка растительного и животного происхождения в период артрита необходимо исключить: это мясо, рыба, паренхиматозные органы животных (печень, почки, мозг и др.), морепродукты, икра рыб, бобовые, грибы, колбасы, мясные и рыбные консервы, мясные, рыбные, грибные бульоны.
- Предпочтение необходимо отдавать овощам, фруктам, молочным продуктам, крупам. Цитрусовые, огурцы очень хорошо выводят мочевую кислоту.
- Из овощей и фруктов необходимо ограничить оранжевые. Исключить шпинат, щавель. Из фруктов и ягод НЕ показаны: слива, малина, инжир, виноград.
- Кроме того, больному подагрой необходимо выпивать 2-2,5 литра жидкости в день с целью предотвращения кристаллизации мочевой кислоты в почках. Особенно полезны морсы, компоты, соки цитрусовых, огуречный сок, минеральная вода (щелочная), зеленый чай. Зерновой кофе на время приступа лучше исключить. Питьевой режим пациентам с сопутствующими сердечно-сосудистыми заболеваниями необходимо согласовать со своим кардиологом.
- В межприступный период диетические рекомендации позволяют пациенту постепенно вводить в свой рацион мясо и рыбу. Способ приготовления – в отварном, запечённом виде, на пару. Не рекомендованы мясные и рыбные бульоны, жарение, тушение. Мясо и рыбу вводят сначала 2 раза в неделю, затем через день по 100-150 г/сут.
- Особое отношение при подагре к спиртным напиткам. Алкоголь необходимо исключить, особенно пиво, красное вино и крепкие спиртные напитки. Алкоголь практически блокирует выведение мочевой кислоты почками, что способствует ее увеличению в крови.
Лекарственное лечение подагры можно разделить на два периода: это лечение острого приступа (купирование артрита) и лечение в межприступный период.
! Препаратами первой линии для лечения острого подагрического артрита являются нестероидные противовоспалительные препараты (НПВП). Они хорошо купируют боль, снижают активность воспаления и обладают жаропонижающим действием. Применяются внутримышечные инъекции, формы для приёма внутрь (таблетки, капсулы, порошки), ректальные суппозитории. Назначая эти препараты, врач должен взвесить соотношение польза/риск для каждого конкретного пациента и выбрать на свой взгляд самое эффективное и безопасное средство. В ряде случаев, как было уже сказано выше, пациент с подагрой имеет еще ряд заболеваний (сахарный диабет, гипертоническую болезнь, хроническую сердечную недостаточность и др.), которые требуют дифференцированного подхода при подборе НПВП.
При недостаточном эффекте от НПВП для купирования стойких артритов при затяжном подагрическом приступе могут применяться глюкокортикостероиды (ГКС). Это препараты, относящиеся к стероидным гормонам. Они обладают выраженным противовоспалительным действием. Применяются для введения внутрь воспаленного сустава, внутримышечно, внутривенные инфузии (капельное введение), реже – таблетированные формы. Назначаются эти препараты коротким курсом и, как правило, с выраженным положительным эффектом.
При включении в схему лечения глюкокортикостероидов (преднизолон, метилпреднизолон, дексаметазон, гидрокортизон, бетаметазон и др.) требуется наблюдение ревматолога, контроль за артериальным давлением, глюкозой крови и другими показателями. Самостоятельное применение ГКС пациентами без консультации врача исключено во избежание тяжёлых последствий от неправильного использования.
Также хорошо купирует приступ подагры колхицин, обладаем хорошим противовоспалительным действием, уменьшает образование мочевой кислоты. Схему лечения подбирает врач, оценивая состояние пациента, наличие сопутствующих заболеваний, возраст и др.
После удачного лечения острого артрита мы все должны понимать, что на этом лечение подагры не заканчивается. И было бы ошибкой слишком рано праздновать победу над заболеванием. К сожалению, в ряде случаев подобная тактика врача (или нежелание пациента продолжать лечение) имеет место. При отсутствии лечения в межприступный период высоки риски рецидивов артритов и развитие упорной хронической подагры с осложнениями. Речь идёт о продолжении соблюдения малопуриновой диеты и приёме так называемых базисных препаратов, которые контролируют уровень мочевой кислоты в крови. И самый распространённый из них – это аллопуринол – препарат с хорошим профилем безопасности и хорошим соотношением польза/риск. Аллопуринол снижает образование мочевой кислоты в организме, а также улучшает её выведение почками. Дозу подбирает врач-ревматолог, рекомендуя регулярно (на начальном этапе не реже, чем 1 раз в месяц) исследовать уровень мочевой кислоты крови для коррекции дозы аллопуринола. Наиболее распространённая ошибка врача (чаще непрофильного специалиста) – это назначение аллопуринола в остром периоде. Сам препарат может провоцировать развитие артрита. Поэтому начало приёма лекарства нужно рекомендовать в межприступном периоде, сопровождая противовоспалительным лечением на короткий срок.
Профилактика подагры.
Соблюдение диеты с умеренным содержанием мясных продуктов, ограничением животных жиров, отказ от алкоголя, или его умеренное употребление, борьба с избытком массы тела (малокалорийная диета, адекватная физическая активность) являются действенными мерами профилактики подагры и часто сопутствующего ей метаболического синдрома.
А при развитии симптомов заболевания пациент должен знать, что для улучшения отдалённого прогноза, для сохранения хорошего качества жизни на долгие годы следует вовремя начать адекватное лечение под руководством врача-ревматолога. Подагра – это хроническое заболевание, требующее постоянного внимания, пересмотра образа жизни, пищевых привычек, отношения к алкоголю. Часто лечение пациента с подагрой проводится ревматологом совместно с урологами, нефрологами (при поражении почек), терапевтами-кардиологами (коррекция лечения артериальной гипертензии, сердечной недостаточности, исключение приёма некоторых мочегонных средств, замена аспирина на другие антиагреганты и т.д.), эндокринологами (лечение сахарного диабета и ожирения), хирургами (удаление тофусов, лечение осложненных форм).
Длительная ремиссия при подагре – это цель, к которой должны стремиться пациент вместе со своим врачом. При правильном комплексном подходе к лечению эта цель становится более чем реальной.


